Gestational diabetes at pagbubuntis: mga rekomendasyong klinikal, mga pamamaraan ng paggamot at pag-iwas
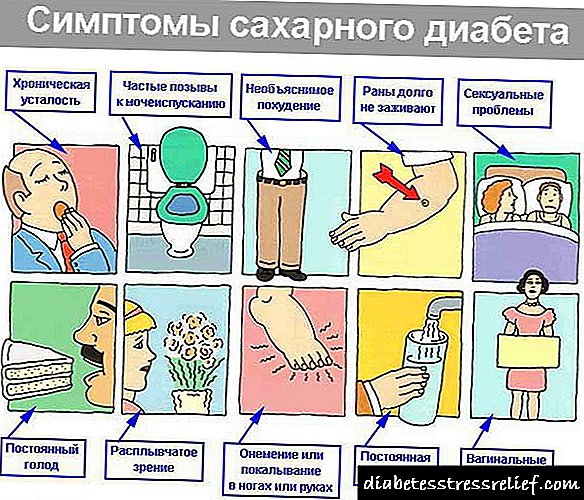
Ang Diabetes mellitus (DM) ay tumutukoy sa isang pangkat ng mga sakit na metaboliko na sanhi ng isang depekto sa pagtatago ng insulin, may kapansanan na pagkilos ng insulin, o isang kombinasyon ng mga kadahilanan na ito, na sinamahan ng hyperglycemia. Ang Type I diabetes ay isang diabetes na nakasalalay sa diabetes mellitus, ito ay isang sakit na autoimmune na sapilitan ng nakakahawang proseso ng viral etiology o iba pang talamak o talamak na stress factor ng kapaligiran laban sa isang background ng isang tiyak na genetic predisposition. Sa ilang mga uri ng diabetes ng type I, walang nakakumbinsi na katibayan ng isang autoimmune na likas at ang sakit ay itinuturing na idiopathic. Maaari ring mangyari ang type I diabetes sa mga taong sobra sa timbang o napakataba.
Ang pagkalat ng uri I at type 2 diabetes sa mga kababaihan na may panganganak sa Russian Federation ay 0.9–2%. Ang pangunahin na diyabetis ay napansin sa 1% ng mga buntis na kababaihan, sa 1,5% ng mga kaso ng pagbuo ng gestational diabetes o mga tunay na diyabetis.
Ayon sa World Health Organization (WHO) Global Diabetes Report ng 2016 2, 16, noong 2014, 422 milyong mga may sapat na gulang na nagdusa mula sa diyabetis sa mundo ng diabetes, na 4 na beses na mas mataas kaysa sa magkakatulad na data mula 1980 - 108 milyon. Ang isang pagtaas sa saklaw ng diabetes ay maaaring dahil sa pagtaas ng mga rate ng labis na timbang o labis na katabaan, mababa o gitnang kita sa bansa. Noong 2012, ang labis na glucose ng dugo kumpara sa pamantayan ay ang sanhi ng 2.2 milyong pagkamatay, diabetes - 1.5 milyong pagkamatay. Ang DM, anuman ang uri, ay maaaring humantong sa pag-atake sa puso, stroke, pagkabigo sa bato, pagkabigo sa binti, pagkawala ng paningin at pinsala sa nerbiyos, pinatataas ang pangkalahatang panganib ng napaaga na kamatayan. Hindi ganap na nabayaran para sa diyabetis sa panahon ng pagbubuntis ay nagdaragdag ng posibilidad ng pagkamatay ng pangsanggol at ang pagbuo ng maraming mga komplikasyon 2, 16.
Ang control ng glycemic ay ang pinakamahalagang kadahilanan ng peligro para sa congenital malformations, perinatal morbidity at perinatal mortality sa mga kababaihan na may type I at type II diabetes. Ang pinaka nakakalungkot na mga resulta ng perinatal sa mga kababaihan na may uri ng diabetes.
Ang DM sa panahon ng pagbubuntis ay nagdaragdag ng panganib ng kasunod na pag-unlad ng labis na katabaan o type II diabetes sa isang bata 2, 16. Ayon sa American Association of Clinical Endocrinologists at American College of Endocrinology - AACE / ACE (2015), naitatag na ito. linear na relasyon sa pagitan ng konsentrasyon ng glucose sa dugo ng isang buntis at ang bigat ng bagong panganak, ang dalas ng pangsanggol na macrosomia at paghahatid ng seksyon ng cesarean. Ang National Institute for Health and Care Excellence (NICE), isang manu-manong para sa mga buntis na may diyabetis, ay binibigyang diin na sa kabila ng dalawang beses na pagtaas ng panganib na magkaroon ng isang sanggol na may mga palatandaan ng malformation, ang pagbabala ng paghahatid para sa mga kababaihan na may diyabetis at ang fetus nito ay halo-halong. at maaaring masuri muli. Ang ulat ng WHO (2016) ay nagpapahiwatig din na ang hindi makontrol na diyabetis sa panahon ng pagbubuntis ay maaaring magkaroon ng negatibong epekto sa ina at ng fetus, na makabuluhang pagtaas ng panganib ng pagkawala ng fetal, congenital malformations, stillbirths, perinatal mortality, obstetric komplications at maternal morbidity at mortality. Gayunpaman, hindi ito lubos na nauunawaan kung ano ang proporsyon ng mga kumplikadong pagsilang o pagkamatay ng ina at perinatal na pagkamatay ay maaaring maiugnay sa hyperglycemia 2, 16.
Ang susi sa pag-optimize ng mga kinalabasan ng pagbubuntis at panganganak para sa ina at pangsanggol ay ibinibigay sa pagwawasto ng mga metabolic disorder (labis na katabaan), kabayaran sa anumang uri ng diabetes mellitus, paunang payo para sa pagbabayaran para sa mga kababaihan na may diyabetis 1, 4, 6, 13, 18. Ipinapahiwatig ang pangangailangan para sa pagpapakilala ng pagsasanay sa preconception para sa mga kababaihan na may diyabetis. , ang pagkamit ng mga target para sa glycated hemoglobin (HbA1c), at ang mga kababaihan na may panganib ng gestational diabetes ay inirerekomenda na magsagawa ng isang pagsubok sa pagsubok ng pagpaparaya sa bibig ng 1, 3, 4, 20.
Sa kabila nito, ang dalas ng preconceptional counseling ay hindi mataas. Kaya, ayon kay Fernandes R.S.et al. (2012), 15.5% lamang ng mga kababaihan na may diyabetis na nagplano ng pagbubuntis at naghanda para dito, bukod dito, 64% unang kumonsulta sa 10 linggo ng pagbubuntis.
Iginiit ng mga domestic endocrinologist sa pagpaplano ng isang pagbubuntis para sa isang babaeng may diyabetis, na kinabibilangan ng: epektibong pagpipigil sa pagbubuntis bago nakumpleto ang kinakailangang pagsusuri at paghahanda para sa pagbubuntis, pagsasanay sa paaralan ng diyabetis, pag-alam tungkol sa mga posibleng panganib para sa ina at pangsanggol, pagkamit ng perpektong kabayaran para sa diyabetis sa 3-4 na buwan bago ang konsepto (pag-aayuno ng plasma glucose / bago kumain mas mababa sa 6.1 mmol / L, plasma glucose 2 oras pagkatapos kumain ng mas mababa sa 7.8 mmol / L, HbA mas mababa sa 6.0%).
Ayon sa mga rekomendasyong British, para sa mga kababaihan na may type I diabetes na nagpaplano ng pagbubuntis, ang mga target na halaga ng glucose sa plasma ng capillary blood ay dapat na nasa loob ng 5-7 mmol / L sa isang walang laman na tiyan at 4-7 mmol / L bago kumain sa araw.
Sa ngayon, may mga kontradiksyon sa diagnostic na kahalagahan ng ilang mga pamantayan. Kaya, ang pambansang kasunduan ng Russia na "Gestational diabetes mellitus: diagnosis, paggamot, pagsubaybay sa postpartum", na pinagtibay sa Russia (2012), ay nagsasabi na kapag ang isang buntis ay unang bumibisita sa isang doktor ng anumang espesyalista hanggang sa 24 na linggo ng pagbubuntis (phase I examination), sapilitan ito. ang isa sa mga sumusunod na pag-aaral ay dapat isagawa: pagpapasiya ng pag-aayuno ng venous plasma glucose o glycated hemoglobin (HbA1c.). Ang 2015 AACE / ACE Clinical Practice Guide ay nagsasaad na dahil sa mga pagbabago sa physiological dahil sa pagbubuntis na maaaring makaapekto sa glycated hemoglobin, ang A1C ay hindi dapat gamitin para sa pagsusuri o diagnosis ng GDM.
Sa Russia, ang mga kababaihan na may type I diabetes sa panahon ng preconception ay inirerekomenda: kontrol ng presyon ng dugo (BP), upang isaalang-alang ang mga target na hindi hihigit sa 130/80 mm Hg. Art., Na may arterial hypertension - ang appointment ng antihypertensive therapy (pag-alis ng mga inhibitor ng ACE hanggang sa pagtatapos ng paggamit ng kontraseptibo). Gayunpaman, sa pagsunod sa mga rekomendasyon ng American Diabetes Association (2015), kinakailangang isaalang-alang ang 110-112 mm Hg bilang mga target na tagapagpahiwatig ng systolic presyon ng dugo sa panahon ng pagbubuntis kumplikado ng diyabetis o talamak na hypertension. Art., Diastolic - 65-75 mm RT. Art. Gayunpaman, ang mga antas ng mababang presyon ng dugo ay maaaring nauugnay sa kapansanan sa paglaki ng pangsanggol. Ang average na systolic na presyon ng dugo ay mas mababa sa 118 mm Hg. Art. at diastolic na presyon ng dugo - 74 mm RT. Art. hindi nangangailangan ng appointment ng antihypertensive therapy.
Bago ang pagbubuntis, kinakailangan upang matukoy ang antas ng TSH at libreng T4, AT sa TPO sa mga kababaihan na may type I diabetes dahil sa pagtaas ng panganib ng sakit sa teroydeo, pagkuha ng folic acid (500 mcg bawat araw), potassium iodide (250 mcg bawat araw), paggamot ng retinopathy , nephropathy, pagtigil sa paninigarilyo. Sa pamamagitan ng isang antas ng HbA1c na higit sa 7%, malubhang nephropathy na may isang antas ng serum na nilikha ng higit sa 120 μmol / L, GFR mas mababa sa 60 ml / min / 1.73 m 2, araw-araw na proteinuria ≥ 3.0 g, walang pigil na arterial hypertension, proliferative retinopathy at maculopathy bago ang laser coagulation ng retina, acute at exacerbation ng talamak na nakakahawang sakit at nagpapaalab na sakit (halimbawa, tuberculosis, pyelonephritis) - ang hindi pagbubuntis ay hindi kanais-nais.
Sa mga kababaihan na may type I diabetes, ang pagsusuri sa preconceptional ay nauugnay sa mga posibleng panganib ng pagbuo ng neuro-, nephro-, retinopathy, atbp bago ang pagbubuntis.
Halimbawa, ang posibilidad ng pagbuo ng nephropathy sa diyabetis sa labas ng pagbubuntis ay napakataas na AACE / ACE (2015) para sa mga pasyente na mas bata sa 30 taon pagkatapos ng 5 taon pagkatapos ng unang diagnosis ng type I diabetes at type II diabetes at mga pasyente na mas matanda kaysa sa 30 taon na may bagong nasuri na uri ng diabetes antas ng creatinine ng plasma, glomerular rate ng pagsasala at albumin sa ihi para sa napapanahong pagtatasa at pagsubaybay sa yugto ng diabetes na nephropathy, ang pag-unlad nito.
Sa simula ng pagbubuntis, mahalagang panuntunan ang pagsunod sa ilang mga pamantayan para sa mga glycemic na kaugalian. Halimbawa, sa UK, dati, sa mga rekomendasyon ng NICE, ang mga target ng glucose glucose ay itinuturing na mga halaga sa pagitan ng 3.5 - 5.9 mmol / L, na noong 2015 ay binago at binigyan ng isang walang laman na tiyan - sa ibaba ng 5.3 mmol / L (4-5.2 mmol / L sa kaso ng insulin therapy) , 1 oras pagkatapos kumain - 7.8 mmol / L.
Sa mga rekomendasyong domestic para sa type I diabetes, ang mga antas ng glycemic target ay ang mga sumusunod: Ang mga antas ng glucose sa plasma ay dapat nasa isang walang laman na tiyan / bago kumain / sa oras ng pagtulog / 3 oras na mas mababa sa 5.1 mmol / l, 1 oras pagkatapos kumain ng mas mababa sa 7.0 mmol / l, HbA1c halaga hindi dapat lumagpas sa 6.0%.
Sa Gabay ng Pambansang "Obstetrics" (2014), ang pamantayan para sa perpektong kabayaran para sa diyabetis sa panahon ng pagbubuntis ay: pag-aayuno glycemia 3.5-5.5 mmol / l, post-food glycemia 5.0-7.7 mmol / l, glycated hemoglobin mas mababa sa 6, 5%, na dapat matukoy sa bawat tatlong buwan ng pagbubuntis.
Ang mga alalahanin na nauugnay sa type I diabetes sa panahon ng pagbubuntis ay nauugnay din sa mga panganib ng pagbuo ng hypoglycemia sa unang tatlong buwan ng pagbubuntis. Ang hypoglycemia ay maaaring maging sanhi ng paglala ng intrauterine paglago.
Ang mga alituntunin sa klinika para sa pamamahala ng pagbubuntis sa mga kababaihan na may diyabetis ng iba't ibang mga genesis 3, 4, 7-11, 15, 20, 24, 25 ay regular na na-update sa mundo.Ng sa 2015, ang diskarte sa pag-iwas, pagsusuri at paggamot ng diabetes ay nasuri din sa Russia at pinagtibay Algorithms para sa dalubhasang pangangalagang medikal para sa mga pasyente na may diyabetis. " Binigyang diin na ang isang pagbubuntis na umusbong laban sa background ng diabetes ay nauugnay sa kilalang mga panganib para sa kalusugan ng ina (pag-unlad ng mga komplikasyon ng vascular (retinopathy, nephropathy, coronary heart disease), mas madalas na pag-unlad ng hypoglycemia, ketoacidosis, komplikasyon sa pagbubuntis (preeclampsia, impeksyon, polyhydramnios)), kaya't at ang fetus (mataas na perinatal mortality, congenital malformations, neonatal komplikasyon). Para sa isang bata na ipinanganak sa isang ina na may diyabetis, ang panganib ng pagbuo ng type I diabetes sa susunod na buhay ay 2%. Kapansin-pansin din na sa kaso ng type I diabetes sa ama, ang panganib na ito para sa bata ay maaaring umabot ng isang panganib na 6%, sa pagkakaroon ng uri ng diabetes sa parehong magulang - 30-35%.
Ang DM ay maaaring humantong sa diabetic fetopathy (DF). Ang DF ay maaaring maging sa dalawang uri. Ang unang uri ay hypotrophic, accounting para sa »1/3 ng lahat ng DF, ay isang bunga ng angiopathy, hyalinosis ng maliit na daluyan ng inunan at mga sisidlan ng pangsanggol, bilang isang resulta ng kung saan ang antenatal na pagkamatay ng fetus, panganganak sa paglaki ng pagdadalaga, mga depekto sa pag-unlad ay maaaring mangyari. Ang pangalawang uri ng DF ay hypertrophic; bubuo ito sa mga buntis na kababaihan na walang uncompensated hyperglycemia, sa kawalan ng mga vascular komplikasyon. Ang Macrosomy ay sinamahan ng matinding immaturity ng bagong panganak. Ang DF sa mga bagong panganak ay sanhi ng kapansanan ng maagang pag-adapt ng neonatal.
Ayon sa mga rekomendasyong British mula sa 2015, ang panahon ng paghahatid para sa mga kababaihan na may type I at II diabetes ay maaaring umabot mula sa 37 + 0 na linggo hanggang 38 + 6 na linggo, kasama ang GDM - maaari itong mapalawak sa 40 + 6 na linggo sa kawalan ng mga komplikasyon. Naniniwala ang mga endocrinologist ng Russia na ang pinakamainam na oras ng paghahatid ay 38-40 linggo, ang pinakamainam na paraan ng paghahatid ay ang paghahatid sa pamamagitan ng natural na kanal ng pagsilang na may oras-oras na pagsubaybay sa glycemia, pagkatapos din ng paghahatid. Ang Pambansang Gabay na "Obstetrics" (2015) ay nagsasabi na para sa anumang uri ng diabetes, ang pinakamainam na oras ng paghahatid para sa pangsanggol ay 37-38 na linggo ng pagbubuntis, at ang kagustuhan ay ibinibigay sa na-program na panganganak sa pamamagitan ng natural na kanal ng pagsilang.
Ang mga babaeng may diyabetis ay nangangailangan ng mga espesyal na diskarte pagkatapos ng paghahatid. Ang pagsusuri sa postpartum (pagpapasiya ng pag-aayuno ng glucose sa dugo at hindi GTT) sa mga kababaihan na may GDM ay dapat ding gawin sa mga linggo 6–13 pagkatapos ng paghahatid. Sa susunod na petsa, inirerekomenda ang kahulugan ng HbA1c NICE, 2015. Hindi tulad ng mga rekomendasyon ng 2008, inirerekomenda ang mga kababaihan na may type I at II diabetes, sa kawalan ng mga komplikasyon, elective delivery na may induction of labor o cesarean section kung ipinahiwatig.
Nagbabalaan ang mga endocrinologist ng Russia na mula sa unang araw ng postpartum period (pagkatapos ng kapanganakan ng pagkalipas ng panahon) mayroong isang makabuluhang pagbawas sa pangangailangan ng insulin, na nangangailangan ng agarang indibidwal na pagpili ng mga dosis nito (sa pamamagitan ng 50% o higit pa), na maaaring nauugnay sa mga dosis na ginamit bago pagbubuntis. Ang matinding lakas ng paggagatas ay nauugnay sa pagbaba ng glucose sa pag-aayuno at pagbaba sa antas ng insulin sa 6-9 na linggo ng postpartum period, isang pagpapabuti sa sensitivity ng insulin. Ang paggagatas ay maaaring magkaroon ng kapaki-pakinabang na epekto sa metabolismo ng glucose at pagkasensitibo sa insulin, na maaaring mabawasan ang panganib ng diyabetes pagkatapos ng pagbubuntis ng GDM (ERICA P. GUNDERSON, 2012, American Diabetes Association, 2015) 6, 17. Sa pagkakaroon ng uri ng diabetes, ang paggagatas ay maaaring samahan ng postpartum hypoglycemia. kung ano ang dapat ipabatid sa sarili ng babae, at dapat na subaybayan ang glycemia.
Noong 1995, si Chew E.Y. at tumawag iginuhit ng pansin ang katotohanan na ang biglaang mahigpit na kontrol ng glycemic ay maaaring humantong sa isang pagkasira sa estado ng retinopathy. Ang pagbubuntis ay isang napatunayan na kadahilanan ng peligro para sa pag-unlad ng retinopathy, samakatuwid, isang pagsusuri sa ophthalmological ng isang babae na may diyabetis ay dapat na gumanap nang paulit-ulit sa panahon ng pagbubuntis at sa loob ng 1 taon pagkatapos ng paghahatid.
Pagkatapos ng paghahatid, ang pagpipigil sa pagbubuntis ay ipinahiwatig ng hindi bababa sa 1.5 taon. Ang pagpipigil sa pagbubuntis ay ipinahiwatig para sa mga sekswal na aktibong kababaihan na may edad na reproductive edad na may diyabetis na kumuha ng mga gamot na may potensyal na teratogenic na panganib (angiotensin-convert ng mga inhibitor ng enzyme, statins, atbp.). Ang isang mahalagang papel ay ibinibigay sa mga hakbang na pang-edukasyon upang maiwasan ang hindi ginustong pagbubuntis sa pagkakaroon ng diabetes sa mga kabataan at matatanda. Ang pagpili ng pagpipigil sa pagbubuntis ay nakasalalay sa mga kagustuhan ng babae at ang pagkakaroon ng mga kontraindikasyon. Ayon sa mga rekomendasyon sa NICE sa 2015, ang mga kababaihan na may diyabetis ay maaaring gumamit ng oral contraceptives.
Kaya, ang type I diabetes ay nangangailangan ng mga obstetrician-gynecologist, endocrinologist at neonatologist upang patuloy na mapabuti ang kanilang edukasyon, ipakilala ang mga bagong pamamaraan para sa pag-iwas, pagsusuri at paggamot ng mga komplikasyon na dulot ng diyabetis sa pagsasama ng pagbubuntis.
Pamantayan sa diagnosis at diagnosis
 Kadalasan, ang itinuturing na diyabetis ay nasuri lamang sa ikalawang kalahati ng pagbubuntis. Bukod dito, ang kondisyong ito ay ganap na nawawala pagkatapos ipanganak ang sanggol.
Kadalasan, ang itinuturing na diyabetis ay nasuri lamang sa ikalawang kalahati ng pagbubuntis. Bukod dito, ang kondisyong ito ay ganap na nawawala pagkatapos ipanganak ang sanggol.
Ang isang babae ay maaaring maglihi ng isang bata, habang may paglabag sa metabolismo ng karbohidrat. Kaya kung ano ang dapat gawin pagkatapos makita ang isang mataas na konsentrasyon ng glucose?
Sa anumang kaso, ang layunin ng therapy ay pareho - upang mapanatili ang porsyento ng asukal sa isang normal na antas. Papayagan ka nitong manganak ng isang ganap na malusog na sanggol. Paano matukoy ang panganib para sa fairer sex upang makakuha ng gestational diabetes? Ang patolohiya na ito ay maaaring kumplikado ang kurso ng pagbubuntis.
Kahit na sa yugto ng paghahanda para sa kapanganakan ng isang hindi pa isinisilang anak, ang isang babae mismo ay maaaring masuri ang antas ng peligro ng diabetes sa gestational:

- ang pagkakaroon ng labis na pounds o labis na labis na katabaan (ang bawat batang babae mismo ay maaaring makalkula ang kanyang sariling body mass index),
- ang timbang ng katawan ay lumago nang labis pagkatapos ng edad,
- isang babae na higit sa tatlumpung taong gulang
- sa nakaraang pagbubuntis mayroong gestational diabetes. Natagpuan ng mga doktor ang isang mataas na konsentrasyon ng glucose sa ihi. Dahil dito, isang malaking sanggol ang ipinanganak,
- mayroong mga kamag-anak na nagdurusa sa malubhang karamdaman ng metabolismo ng karbohidrat,
- polycystic ovary syndrome.
Paano nasuri ang gestational diabetes? Ang lahat ng mga kababaihan mula ika-23 hanggang ika-30 linggo ng pagbubuntis ay bibigyan ng isang espesyal na pagsubok sa pagtitiyak ng oral glucose. Bukod dito, sa panahon nito, ang konsentrasyon ng asukal ay sinusukat hindi lamang sa isang walang laman na tiyan at pagkatapos ng ilang oras, ngunit din pagkatapos ng isang karagdagang 50 minuto pagkatapos kumain.
Ito ang nagpapahintulot sa amin upang matukoy ang pagkakaroon ng uri ng diabetes na pinag-uusapan. Kung kinakailangan, ang doktor ay nagbibigay ng ilang mga rekomendasyon tungkol sa paggamot.
Ang pagpapakahulugan sa pagsubok sa pagsubok ng pagpaparaya sa bibig upang makita ang sakit na pinag-uusapan:

- sa isang walang laman na tiyan, ang antas ng asukal ay dapat na hanggang sa 5 mmol / l,
- makalipas ang isang oras - mas mababa sa 9 mmol / l,
- makalipas ang dalawang oras - mas mababa sa 7 mmol / l.
Sa mga kababaihan sa isang kawili-wiling posisyon, ang konsentrasyon ng asukal sa katawan sa isang walang laman na tiyan ay dapat na normal. Dahil dito, ang isang pagsusuri na ginawa sa isang walang laman na tiyan ay hindi ganap na tumpak at tama.
Diabetes sa panahon ng pagbubuntis
Ang diabetes mellitus sa panahon ng pagbubuntis ay isang pangkat ng mga sakit na metabolic na nailalarawan sa hyperglycemia na nagreresulta mula sa mga depekto sa pagtatago ng insulin, ang mga epekto ng insulin, o pareho ng mga salik na ito. Ang talamak na hyperglycemia sa diabetes ay humahantong sa pagkatalo at pagbuo ng kakulangan ng iba't ibang mga organo, lalo na ang mga mata, bato, nerbiyos at cardiovascular system.
Mga alituntunin sa klinika para sa gestational diabetes
Nagbibigay sila ng pangunahing at nakabalangkas na impormasyon para sa diagnosis at paggamot ng gestational diabetes. Kung ang isang babaeng nasa posisyon ay nasuri na may sakit na ito, pagkatapos ay inireseta muna siya ng isang espesyal na diyeta, sapat na pisikal na aktibidad at pinapayuhan na regular na masukat ang kanyang asukal sa dugo nang maraming beses bawat araw.
Ang mga sumusunod ay ang mga halaga ng mga konsentrasyon ng glucose sa plasma na kailangang mapanatili sa panahon ng pagbubuntis:
- ha walang laman na tiyan - 2.7 - 5 mmol / l,
- isang oras pagkatapos kumain - mas mababa sa 7.6 mmol / l,
- makalipas ang dalawang oras - 6.4 mmol / l,
- bago matulog - 6 mmol / l,
- sa panahon mula 02:00 hanggang 06:00 - 3.2 - 6.3 mmol / l.
Kung ang tamang nutrisyon at pisikal na aktibidad ay hindi makakatulong ng sapat upang maibalik sa normal ang antas ng glucose, kung gayon ang isang babae sa isang kawili-wiling posisyon ay inireseta ng mga iniksyon ng isang artipisyal na pancreatic hormone. Anong uri ng regimen ng paggamot ang hihirangin - lamang ng isang personal na doktor ang nagpapasya.
Epidemiology
Ayon sa iba't ibang mga mapagkukunan, mula 1 hanggang 14% ng lahat ng mga pagbubuntis (depende sa pinag-aralan na populasyon at mga pamamaraan ng diagnostic na ginamit) ay kumplikado ng gestational diabetes.
Ang pagkalat ng uri ng 1 at type 2 na diyabetis sa mga kababaihan ng edad ng pag-aanak ay 2%, sa 1% ng lahat ng pagbubuntis na ang babae ay una na mayroong diabetes, sa 4.5% ng mga kaso ng diabetes gestational diabetes, kabilang ang 5% ng mga kaso ng gestational diabetes na nagpapakita ng diabetes diyabetis
Ang mga sanhi ng pagtaas ng morbidity ng pangsanggol ay macrosomia, hypoglycemia, congenital malformations, respiratory failure syndrome, hyperbilirubinemia, hypocalcemia, polycythemia, hypomagnesemia. Sa ibaba ay isang pag-uuri ng P. White, na nagpapakilala sa posibilidad ng numero (p,%) ng isang mabubuting sanggol na ipinanganak, depende sa tagal at komplikasyon ng diyabetis ng ina.
- Class A. Ang pagpapagaan ng glucose sa glucose at ang kawalan ng mga komplikasyon - p = 100,
- Ang Class B. Tagal ng diyabetis na mas mababa sa 10 taon, ay lumitaw sa edad na 20 taon, walang mga komplikasyon ng vascular - p = 67,
- Klase C. Tagal mula 10 hanggang Schlet, lumitaw sa 10-19 taon, walang mga komplikasyon sa vascular - p = 48,
- Klase D. Tagal ng higit sa 20 taon, naganap hanggang sa 10 taon, retinopathy o pagkakalkula ng mga vessel ng mga binti - p = 32,
- Class E. Pagkalkula ng mga daluyan ng pelvis - p = 13,
- Klase F. Nephropathy - p = 3.
Paggamot ng gamot ng gestational diabetes sa mga buntis na kababaihan
Kapag nangyayari ang pagbubuntis habang kumukuha ng Metformin o Glibenclamide, posible na pahabain ang pagdala ng sanggol.
Ang lahat ng iba pang mga gamot na idinisenyo upang mabawasan ang glucose ay dapat na itigil o papalitan ng insulin.

Sa posisyon na ito, ipinapayong kumuha lamang ng isang pancreatic hormone na artipisyal na pinagmulan. Pinapayagan pa ring gamitin ang paghahanda ng tao ng insulin ng maikli at katamtamang tagal ng pagkilos, ang mga ultra-maikli at matagal na kumikilos na mga analogue ng insulin na inirerekomenda ng doktor.
Mga bawal na gamot na nagpapababa ng asukal
Ang mga gamot na nagpapababa ng asukal na inilaan para sa oral administration ay ipinagbabawal na gamitin sa panahon ng gestation.Ang mga kababaihan na nasa posisyon ay dapat ilipat sa therapy sa insulin.
 Sa diyabetis ng iba't ibang ito, ang insulin ay ang ginintuang panukala. Tumutulong ang pancreatic hormone na mapanatili ang glycemia sa isang katanggap-tanggap na antas.
Sa diyabetis ng iba't ibang ito, ang insulin ay ang ginintuang panukala. Tumutulong ang pancreatic hormone na mapanatili ang glycemia sa isang katanggap-tanggap na antas.
Napakahalaga: ang insulin ay hindi makadaan sa inunan. Sa diyabetis, bilang panuntunan, ang pangunahing insulin ay natutunaw, maikli ang pagkilos.
Maaari itong inirerekumenda para sa paulit-ulit na pangangasiwa, pati na rin bilang isang patuloy na pagbubuhos. Maraming mga kababaihan na nasa posisyon ang natatakot sa pagkagumon sa hormone. Ngunit ang isang tao ay hindi dapat matakot sa ito, dahil ang pahayag na ito ay ganap na hindi natitinag.
Matapos ang oras ng pancreatic na pang-aapi ay natapos, at ang katawan ay muling nakakuha ng sariling lakas, ang insulin ng tao ay magsisimulang muling makagawa.
Therapeutic diet
Ang wastong nutrisyon para sa gestational diabetes ay ang mga sumusunod:

- kailangan mong kumain ng anim na beses sa isang araw. Ang pang-araw-araw na diyeta ay dapat na binubuo ng tatlong pangunahing pagkain at dalawang meryenda,
- kinakailangan upang ganap na iwanan ang paggamit ng madaling natunaw na karbohidrat. Kasama dito ang mga sweets, inihurnong kalakal at patatas,
- Siguraduhing sukatin ang iyong antas ng asukal nang madalas hangga't maaari sa isang glucometer. Ito ay ganap na walang sakit. Dapat itong gawin animnapung minuto pagkatapos ng bawat pagkain,
- ang iyong pang-araw-araw na menu ay dapat magkaroon ng halos kalahating karbohidrat, isang third ng malusog na lipid at isang quarter ng protina,
- Ang kabuuang halaga ng enerhiya ng diyeta ay kinakalkula sa halos 35 kcal bawat kilo ng iyong perpektong timbang.
Pisikal na aktibidad
 Ang isang epektibong paraan upang maiwasan ang diabetes ay sapat na pisikal na aktibidad. Tulad ng alam mo, ang paglalaro ng sports ay makabuluhang binabawasan ang panganib ng morbidity.
Ang isang epektibong paraan upang maiwasan ang diabetes ay sapat na pisikal na aktibidad. Tulad ng alam mo, ang paglalaro ng sports ay makabuluhang binabawasan ang panganib ng morbidity.
Ngunit ang mga kababaihan na hindi tumitigil sa paggawa ng ehersisyo habang nagdadala ng isang bata ay hindi kasama ang posibilidad ng gestational diabetes sa pamamagitan ng halos isang third.
Mga remedyo ng katutubong
Ang alternatibong gamot ay makakatulong upang gawing normal ang metabolismo at ayusin ang paggawa ng insulin.
Narito ang ilang magagandang mga recipe:

- Una kailangan mong lagyan ng rehas ang isang sariwang lemon sa isang pinong kudkuran. Dapat kang makakuha ng tatlong kutsara ng slurry na ito. Ang rehas na gradong perehil at tinadtad na bawang ay dapat idagdag dito. Ang nagresultang timpla ay dapat igiit sa loob ng isang linggo. Kinakailangang gamitin ito sa isang kutsara ng dessert nang tatlong beses sa isang araw. Ang tool ay ganap na ligtas para sa mga kababaihan na nagdadala ng isang sanggol,
- Maaari kang gumawa ng regular na juice mula sa anumang mga sariwang gulay. Pinahiran nito ang katawan ng maraming kapaki-pakinabang na sangkap at mineral, at pinasisigla din ang paggawa ng insulin ng pancreas.
Mga indikasyon para sa pagpapalaglag
 Kasama sa mga indikasyon para sa pagpapalaglag:
Kasama sa mga indikasyon para sa pagpapalaglag:
- binibigkas at mapanganib na mga komplikasyon ng vascular at cardiac,
- diabetes nephropathy,
- pinagsama ang diyabetis sa isang negatibong kadahilanan ng Rh,
- diabetes sa ama at ina,
- pinagsama ang ischemia.
Mga kaugnay na video
Tungkol sa mga modernong diskarte sa diagnosis at paggamot ng gestational diabetes sa video:
Kung nagkaroon ka ng gestational diabetes sa panahon ng pagbubuntis, at pagkatapos pagkatapos ng kapanganakan ng sanggol nawala siya, pagkatapos ay hindi ka dapat mamahinga. May posibilidad pa ring masuri ka na may type 2 diabetes sa paglipas ng panahon.
Malamang, mayroon kang resistensya sa insulin - hindi magandang sensitivity sa hormone ng pancreas. Ito ay lumiliko na sa normal na estado, ang mga pagkamalas ng katawan na ito. At sa panahon ng pagbubuntis, ang pag-load sa kanya ay nagiging mas malaki. Dahil dito, tumitigil siya sa paggawa ng tamang dami ng insulin.
- Pinapanatili ang mga antas ng asukal sa loob ng mahabang panahon
- Ipinapanumbalik ang produksiyon ng pancreatic na insulin
Dagdagan ang nalalaman. Hindi isang gamot. ->
Moscow 2019
Ang liham na impormasyon ay inilaan para sa mga obstetrician-gynecologist, mga doktor ng ultratunog at mga pangkalahatang practitioner.Ang liham ay nagtatanghal din ng mga taktika sa pamamahala at paghahatid para sa mga kababaihan na may gestational diabetes mellitus (GDM) sa buong panahon ng gestation at pagkatapos ng paghahatid. Ang isa sa mga seksyon ng liham ay nakatuon sa paraan ng pagsusuri ng ultrasound ng diabetes na may fetopathy at pagpapasiya ng kapanahunan ng pangsanggol sa II-III trimester ng gestation batay sa pagtatasa ng mga fetal na proporsyon at pagpapasiya ng mga visceral na palatandaan ng diabetes na may fetopathy.
Ang liham na ito ay nagsisilbing gabay sa mga taktika sa pamamahala para sa GDM, naglalaman ng "mga tool" para sa pagtatasa ng kalidad ng pangangalagang medikal para sa mga buntis na may GDM.
Ang komposisyon ng pangkat na nagtatrabaho
Ang pinarangalan na Siyentipiko ng Russian Federation, Academician ng Russian Academy of Sciences, Propesor, Doktor ng Medikal na Agham V. Radzinsky
Akademiko ng Russian Academy of Sciences, Propesor V.I. Krasnopolsky, Doctor of Medical Science, Propesor V.A. Petrukhin
Doktor ng agham medikal na Startseva N.M. Sinabi ni Doct. pulot Mga Agham V.M. Guryeva, F.F. Burumkulova, M.A. Chechneva, prof. S.R.Mravyan, T.S. Budykina.
Pinuno ng manggagamot ng Clinical Hospital No. 29 na pinangalanang N.E. Bauman, Kandidato ng Medikal na Agham, O. Papysheva, Deputy Chief Physician para sa Obstetric at Gynecological Care, Clinical Hospital No. 29 Esipova L.N.
Pinangalanan ng Deputy Chief Physician 1 Clinical Hospital N.I. Pirogov sa Obstetrics at Gynecology, Kandidato ng Medikal na Agham Oleneva M.A.
Pinuno ng Ika-6 na Kagawaran ng Pagbubuntis ng Patolohiya, City Clinical Hospital №29 Lukanovskaya OB
Obstetrician-ginekologo na si Cand. pulot Mga Agham Kotaysh G.A.
Kandidato ng Medikal na Agham T.S. Kovalenko, S.N. Lysenko, T.V. Rebrova, Ph.D. E.V. Magilevskaya, M.V. Kapustina, Doctor of Physics. - Mat.Science Yu.B. Kotov.
Ang gestational diabetes mellitus (GDM) ay ang pinaka-karaniwang metabolic disorder sa mga buntis na kababaihan, na kung saan ay madalas na ang unang obstetrician-gynecologist upang matugunan. Ang laganap nito ay 4-22% ng kabuuang bilang ng mga pagbubuntis.
Ang isang mahalagang tampok ng GDM ay ang halos kumpletong kawalan ng mga klinikal na sintomas, na humahantong sa ang katunayan na ang pagsusuri nito ay isinasagawa na may isang makabuluhang pagkaantala o hindi man. Ang minarkahan na mga pagbabago sa metabolic sa katawan ng mga buntis na kababaihan na may hindi natukoy na at / o hindi sapat na ginagamot na GDM ay humantong sa isang malaking bilang ng mga komplikasyon ng pagbubuntis, panganganak at mataas na morbidity sa mga bagong silang. Kaugnay nito, mula noong 2013, sa Russia, ayon sa mga klinikal na rekomendasyon ng Ministry of Health ng Russian Federation 15-4 / 10 / 2-9478 ng 12/17/2013, ang isang kabuuang screening ng lahat ng mga buntis na kababaihan ay ibinigay para sa pagbubukod ng gestational diabetes mellitus, gayunpaman, ang mga obstetric na tampok ng pamamahala at paghahatid ng mga nasabing mga pasyente ay hindi sapat na sakop sa kanila. .
Ang gestational diabetes mellitus (GDM) ay isang sakit, nailalarawan sa pamamagitan ng hyperglycemia, unang nakita sa panahon ng pagbubuntis, ngunit hindi natutugunan ang mga pamantayan para sa "manifest" na diyabetis.
Ang mga aksyon ng obstetrician-gynecologist sa pagkilala sa GDM:
· Sa mga kaso ng diagnosis ng GDM sa 1st trimester, inireseta ang isang diyeta maliban sa madaling natutunaw na karbohidrat (Apendiks 1) at pagsubaybay sa sarili na may glycemia, na pinapanatili ang isang talaarawan ng pagsubaybay sa sarili ng glycemia.
· Ang mga espesyal na payo mula sa isang endocrinologist upang maitaguyod ang isang diagnosis ng GDM at / o suriin ang isang pagsubok sa tolerance ng glucose ay hindi kinakailangan.
· Ang pagpipigil sa sarili ng glycemia at pagpapanatili ng mga talaarawan ay patuloy hanggang sa paghahatid.
· Mga target sa pagsubaybay sa sarili
Plibrated na Resulta ng Plasma
1 oras pagkatapos kumain
Mga katawan ng ketone ng ihi
· Kung ang manifest diabetes ay napansin (buntis agadnapupunta sa endocrinologist upang linawin ang uri ng diabetes at magreseta ng therapy. Sa hinaharap, ang pamamahala ng naturang mga buntis na kababaihan ay isinasagawa ng isang obstetrician-gynecologist kasama ang isang endocrinologist.
· Kapag inireseta ang therapy ng insulin, ang buntis ay magkasama na pinamunuan ng isang endocrinologist / therapist at isang obstetrician-gynecologist. Ang pag-ospital sa ospital para sa pagtuklas ng GDM o ang pagsisimula ng insulin therapy ay hindi kinakailangan at nakasalalay lamang sa pagkakaroon ng mga komplikasyon ng obstetric.
Multiplicity ng mga obserbasyon ng isang obstetrician-gynecologist:
Sa 1st trimester - hindi bababa sa 1 oras sa 4 na linggo, sa 2nd trimester ng hindi bababa sa 1 oras sa 3 linggo, pagkatapos ng 28 linggo - hindi bababa sa 1 oras sa 2 linggo, pagkatapos ng 32 linggo - hindi bababa sa 1 oras sa 7-10 araw (para sa pagsubaybay sa posibleng pag-unlad ng mga komplikasyon ng obstetric).
Upang magsagawa ng isang pagsusuri sa ultratunog, ang isang aparato ng diagnostic ng ultrasound ay kinakailangan na nilagyan ng isang standard na sensor ng convex na ginagamit para sa mga pag-aaral ng obstetric na may dalas ng 3.5 MHz. Nakakamit ang mga pinakamabuting kalagayan na mga resulta kapag sinusuri ang isang mataas o dalubhasang instrumento ng klase na nilagyan ng 2-6 MHz multi-frequency convex sensor o isang 2-8 MHz multi-frequency convex sensor.
· Pangsanggol na macrosomy - labis na 90 porsyento ng pangsanggol na masa para sa isang naibigay na panahon ng gestational. Mayroong dalawang uri ng macrosomia:
· Ang uri ng simetriko ng macrosomia - konstitusyon, tinutukoy ng genetiko, ay hindi natutukoy ng antas ng glycemia ng maternal at nailalarawan sa pamamagitan ng isang proporsyonal na pagtaas sa lahat ng mga tagapagpahiwatig ng fetometric.
· Ang isang asymmetric na uri ng macrosomia ay sinusunod sa diyabetis na may diabetes. Mayroong isang pagtaas sa laki ng tiyan ng higit sa 90 porsyento para sa isang naibigay na panahon ng gestational na may normal na mga tagapagpahiwatig ng laki ng ulo at haba ng balakang.
· Double tabas ng ulo
· Ang kapal ng subcutaneous fat ng leeg> 0.32 cm
· Ang kapal ng subcutaneous fat ng dibdib at tiyan> 0.5 cm.
Mula sa 26 na linggo ng hindi bababa sa 1 oras sa 4 na linggo, mula sa 34 linggo ng hindi bababa sa 1 oras sa 2 linggo, mula sa 37 na linggo - hindi bababa sa 1 oras sa 7 araw o mas madalas na ipinahiwatig.
ang mga buntis na kababaihan na may GDM ay isinasagawa ayon sa mga pahiwatig ng obstetric sa mga institusyon ng obstetric na mga antas ng 2-3, at para sa pagrereseta ng insulin therapy, ang pag-ospital ay isinasagawa alinman sa isang dalubhasang ospital o sa isang obstetric department sa ilalim ng pangangasiwa ng isang endocrinologist.
Pagsubaybay sa presyon ng dugo
· Isinasagawa ito sa isang batayang outpatient at sa tulong ng isang talaarawan ng pagsubaybay sa sarili ng pagsubaybay sa presyon ng dugo (independiyenteng pagsukat ng presyon ng dugo ng pasyente ng 2 beses sa isang araw), na sinusundan ng pagtatanghal sa doktor sa pagbisita. Sa mga kaso kung saan higit sa 1/3 ng lahat ng mga sukat sa pagsubaybay sa sarili ng presyon ng dugo ay lumampas sa 130/80 mm Hg, kinakailangan ang sistematikong antihypertensive therapy.
· Ayon sa mga indikasyon, ang presyon ng dugo ay sinusubaybayan araw-araw (mga yugto ng pagtaas ng presyon ng dugo sa isang outpatient na batayan, isang pagtaas ng presyon ng dugo ayon sa talaarawan ng pagsubaybay sa sarili ng pagsubaybay sa presyon ng dugo, ang hitsura ng proteinuria, edema, o preeclampsia na may isang maagang kasaysayan).
Kontrol sa timbang ng katawan
· Ang pagsubaybay sa timbang ng katawan ay lingguhan. Ang pinahihintulutang makakuha ng timbang ay ipinahiwatig sa Appendix 2.
· Upang maiwasto ang labis na pagtaas ng timbang, inirerekumenda na bawasan ang pang-araw-araw na paggamit ng calorie (pagbabawas ng dami ng pagkain na natupok, hindi kasama ang mga pagkaing may mataas na calorie mula sa diyeta, atbp.) At pagtaas ng aktibidad ng motor. Ang mga buntis na kababaihan ay dapat sumunod sa mga rekomendasyon sa pagdidiyeta para sa patuloy na pagkakaroon ng timbang ng pathological.
Ang mga buntis na kababaihan na may diyabetis ay hindi dapat italaga sa mga araw ng pag-aayuno!
sa panahon ng pagbubuntis na kumplikado ng GDM, mahalaga dahil pinapayagan nitong mapabuti ang kabayaran sa diyabetis, pinipigilan ang pagkakaroon ng timbang ng pathological, binabawasan ang pangsanggol na macrosomia at ang dalas ng paghahatid ng tiyan 6, 7. Inirerekumenda ang mga uri ng pag-load, dami ng aktibidad, ang intensity nito, mga uri ng aktibidad at kontraindikasyon ay ipinapahiwatig sa Apendise 3 .
Ø Ang mga kababaihan na may manifest diabetes na na-diagnose sa unang tatlong buwan ay kinakailangan na maingat na isagawa ang unang prenatal screening sa 11-14 na linggo ng pagbubuntis, dahil ang hyperglycemia ay maaaring magkaroon ng isang teratogenikong epekto bago ang paglilihi at sa mga unang yugto ng pagbubuntis. Ang dalas ng mga malformations sa naturang kababaihan ay 2-3 beses na mas mataas kaysa sa populasyon.
Ø Ang mga oral na gamot na hypoglycemic sa panahon ng pagbubuntis at pagpapasuso ay hindi pinapayagan sa Russian Federation.
Paggamot ng mga komplikasyon ng obstetric
· Ang paggamot sa banta ng pagtatapos ng pagbubuntis sa anumang oras ay isinasagawa ayon sa mga karaniwang tinatanggap na mga pamamaraan. Ang paggamit ng mga gestagens sa diyabetis ay hindi kontraindikado. Ayon sa mga indikasyon, ang prophylaxis ng sindrom ng paghinga sa paghinga ng bagong panganak ay isinasagawa ayon sa mga karaniwang tinatanggap na pamamaraan. Laban sa background ng corticosteroid therapy, posible ang isang panandaliang pagtaas ng glycemia, na nangangailangan ng mas maingat na pagsubaybay sa sarili at, sa ilang mga kaso, ang pagsasaayos ng dosis ng insulin.
· Sa paggamot ng arterial hypertension ng anumang mga genesis sa GDM, ang mga sentral na kumikilos na gamot (methyldopa), calcium antagonist (nifedipine, amlodipine, atbp.), Ginagamit ang mga beta-blockers. Ang mga tagapagbalita ng angiotensin-nagko-convert ng enzyme, angiotiotin-II receptor blockers, alkaloids ng rauwolfia ay hindi inireseta.
· Ang pagsali sa gestational hypertension (GAG) o preeclampsia ay nangangailangan ng paggamot sa isang obstetric na ospital. Ang paggamot ay isinasagawa ayon sa mga karaniwang tinatanggap na mga scheme.
· Kung ang mga palatandaan ng ultratunog ng diabetes fetopathy at polyhydramnios ay napansin sa mga kaso kung saan ang isang pagsubok sa pagtitiyak ng oral glucose ay hindi isinasagawa sa loob ng oras ng screening, nasusuri ang isang walang laman na glucose sa tiyan. Kung ang tagapagpahiwatig na ito >5.1 mmol / l, ipinapayong magreseta ng isang diyeta at pagpipigil sa sarili ng glycemia, pati na rin ang paggamit ng mga taktika sa pamamahala para sa mga buntis na may GDM.
· Ang pagtuklas ng diabetic fetopathy o polyhydramnios na may pagsusuri sa ultratunog ay isang indikasyon para sa appointment ng insulin therapykahit na sa normal na glycemiaayon sa talaarawan ng pagpipigil sa sarili. Upang magreseta ng therapy sa insulin, ang buntis ay agad na pumupunta sa endocrinologist.
Kinakailangan ang pamamahala ng mga buntis na may GDM
diskarte sa interdisiplinaryary (obstetrician-gynecologist, general practitioner / endocrinologist / general practitioner)
Ang obstetrician-ginekologo ay dapat magbigay ng endocrinologist ng impormasyon tungkol sa pagbuo ng macrosomia / diabetes fetopathy sa pangsanggol
Paghahatid ng mga buntis na kababaihan na may GDM
Ang mga buntis na kababaihan na may GDM, isang bayad na diyeta, at sa kawalan ng mga komplikasyon ng obstetric ay binibigyan ng kapanganakan sa isang mid-level na ospital sa antas ng 2, na may insulin therapy o mga komplikadong komplikasyon sa isang ospital sa kalagitnaan ng antas.
· Ang mga petsa ng nakaplanong pag-ospital sa mga pasyente na may GDM para sa paghahatid ay tinutukoy nang paisa-isa depende sa pagkakaroon ng mga komplikasyon ng obstetric, mga kadahilanan ng panganib sa perinatal.
· Ang mga buntis na kababaihan na may gestational diabetes, bayad na diyeta at sa kawalan ng mga kompletong komplikasyon ay naospital para sa paghahatid ng hindi lalampas sa 40 linggo o sa simula ng paggawa.
· Sa GDM sa therapy sa insulin, ang kawalan ng mga komplikasyon ng obstetric, nang walang mga palatandaan ng diabetes na fetopathy at mahusay na kinokontrol na metabolismo ng karbohidrat - ospital ng prenatal hindi lalampas sa 39 na linggo ng pagbubuntis.
Sa pagkakaroon ng macrosomia at / o diabetes fetopathy, polyhydramnios, binalak na ospital hindi lalampas sa 37 na linggo.
Mga tuntunin at pamamaraan ng paghahatid.
Ang GDM mismo ay hindi isang indikasyon para sa seksyon ng caesarean at maagang paghahatid. Ang pagkakaroon ng diabetic fetopathy ay hindi ding indikasyon para sa maagang paghahatid na may kasiya-siyang kondisyon ng ina at fetus.
Paghahatid ng mga buntis na kababaihan na may gestational diabetes.
Ang diabetes sa gestational ay hindi isang indikasyon para sa paghahatid ng seksyon ng caesarean (CS).
Ang pamamaraan ng paghahatid ay natutukoy batay sa sitwasyon ng obstetric para sa bawat buntis na paisa-isa.
Ang mga indikasyon para sa seksyon ng cesarean na may GDM ay karaniwang tinatanggap sa mga balbulahe. Kung ang fetus ay binibigkas ang mga palatandaan ng feticathy ng diabetes upang maiwasan ang pinsala sa kapanganakan (dystocia ng mga balikat), ipinapayong palawakin ang mga indikasyon para sa CS sa ilang mga kaso (ang tinantyang timbang ng fetus ay higit sa 4000 g).
Ang mga termino ng nakaplanong seksyon ng cesarean para sa GDM ay tinutukoy nang paisa-isa, na may kasiya-siyang kondisyon ng ina at fetus, kabayaran sa diyabetis at ang kawalan ng macrosomia / diabetesic na fetopathy, mga komplikasyon ng obstetric, pagpapahaba ng pagbubuntis hanggang sa 39-40 linggo ay posible.
Sa pagkakaroon ng macrosomia / diabetes fetopathy, ang pagpapahaba ng pagbubuntis nang higit sa 38-39 na linggo ay hindi naaangkop.
Sa pamamagitan ng mahusay na bayad na GDM, ang kawalan ng fetopathy at obstetric komplikasyon, isang kasiya-siyang kondisyon ng ina at fetus, ang kusang pag-unlad ng aktibidad ng genital ay pinakamainam. Sa kawalan nito, posible na pahabain ang pagbubuntis sa isang panahon ng 40 linggo para sa 5 araw, na sinusundan ng induction ng paggawa ayon sa pangkalahatang tinatanggap na mga protocol.
Mga tampok ng pamamahala ng paggawa sa pamamagitan ng natural na kanal ng kapanganakan na may GDM
Isinasagawa ito sa simula ng paggawa, sa normal na mga rate - ang paglipat sa isang pansamantalang mode ng pagsubaybay sa kalagayan ng pangsanggol alinsunod sa protocol ng paggawa. Kung ang induction sa pamamagitan ng pagbubuhos ng oxygentocin o epidural analgesia ay ginanap, ang patuloy na pagsubaybay sa cardiotogographic.
isinasagawa ayon sa umiiral na mga protocol.
Pagkontrol sa glycemia ng panganganak
Isinasagawa ito (sa laboratoryo o gumagamit ng isang portable glucometer) lamang sa mga buntis na tumanggap ng therapy sa insulin, sa isang regimen ng 1 oras tuwing 2-2,5 na oras.
Sa mga kaso kung saan ang isang buntis bago magsimula ang paggawa ay nagpakilala ng isang matagal na kumikilos na insulin, ang pagbuo ng klinikal o kumpirmadong hypoglycemia ng klinikal o laboratoryo, na nangangailangan ng intravenous na pangangasiwa ng isang solusyon sa glucose, posible sa panahon ng panganganak.
Ang therapy ng insulin sa panganganak sa mga buntis na may GDM ay hindi isinasagawa.
Sa pagtatapos ng ika-2 panahon ng paggawa, ang mga hakbang sa pag-iwas ay dapat gawin upang maiwasan ang dystocia ng mga balikat ng pangsanggol.
· Ang simula ng mga di-makatwirang pagtatangka lamang matapos ang pagputol ng ulo
Ang pagbubuhos ng Oxytocin sa pagtatapos ng ika-2 yugto ng paggawa
Kung ang dystocia ng mga balikat ay nangyayari, ang isa ay dapat magabayan ng mga pamamaraan na nakabalangkas sa pambansang manu-manong obstetrics.
Ang pagkakaroon ng isang neonatologist sa panganganak sa GDM ay sapilitan!
Postpartum monitoring program
Pagkatapos ng panganganak, lahat ng mga pasyente na may GDM ay nagpapatuloy ng therapy sa insulin. Sa unang tatlong araw pagkatapos ng kapanganakan, ang isang ipinag-uutos na pagsukat ng antas ng glucose ng venous plasma ay kinakailangan upang makilala ang isang posibleng paglabag sa metabolismo ng karbohidrat.
Ang paggagatas sa GDM ay hindi kontraindikado.
6-12 na linggo matapos manganak ang lahat ng kababaihan na may pag-aayuno ng venous plasma glucose
Kinakailangan na ipaalam sa mga pedyatrisyan at kabataan na mga doktor tungkol sa pangangailangan na subaybayan ang estado ng metabolismo ng karbohidrat at ang pag-iwas sa type 2 diabetes sa isang bata na ang ina ay sumailalim sa GDM.
Ang mga pangunahing gawain sa yugto ng pagpaplano ng pagbubuntis sa mga kababaihan na sumailalim sa GDM
· Ang isang diyeta na naglalayong bawasan ang timbang sa labis.
· Pinahusay na pisikal na aktibidad
· Pagkilala at paggamot ng mga karamdaman sa metabolismo ng karbohidrat.
· Paggamot ng arterial hypertension, pagwawasto ng mga sakit sa metabolismo ng lipid-cholesterol.
Mga rekomendasyon para sa pasyente
DIET SA GESTATIONAL SUGAR DIABETES
Ang mga produkto na ganap na ibukod mula sa nutrisyon:
Ang asukal, confectionery, matamis na pastry, sorbetes, pulot, jam, jam, lahat ng mga fruit fruit (kahit na walang idinagdag na asukal), mga produkto ng pagawaan ng gatas na naglalaman ng asukal (fruit yogurts, kefir, atbp., Glazed curds, curd), saging , ubas, pinatuyong prutas, petsa, igos, compotes, halaya, soda, mayonesa, ketchup, fructose, xylitol at sorbite na mga produkto, mga cereal na pinapagamot ng init (instant) o steamed rice. Mga matabang karne, mataba na sausages, sausages, pastes ...
Mayonnaise, mantikilya, dilaw na keso (45-50%)
Ang mga produktong kailangang limitado sa nutrisyon, ngunit hindi ganap na ibukod:
Mga mansanas, dalandan, kiwi at iba pang mga prutas (isang prutas para sa tanghalian at hapon meryenda). Ang mga prutas ay pinakamahusay na makakain sa umaga.
durum trigo pasta (1 araw-araw na paggamit).
patatas (1 araw-araw na paggamit, mas mahusay na gumamit ng inihurnong patatas, kaysa sa pinirito, pinakuluang o patatas na nilagyan)
tinapay (hindi mahalaga itim o puti, 3 hiwa bawat araw), mas mabuti sa mga cereal o bran)
mga butil (oat, bakwit, sinigang ng millet, sa tubig o gatas na di-skim, walang mantikilya), brown rice. (Isang pagkain bawat araw).
Ang mga itlog (omelet, pinakuluang itlog) ay maaaring gamitin ng 1-2 beses sa isang linggo.
Gatas ng 1-2% (isang beses sa isang araw) hindi hihigit sa isang baso.
Mga pagkaing maaari mong kainin nang hindi naglilimita.
Lahat ng mga gulay (maliban sa patatas) - (mga pipino, kamatis, repolyo, salad, mga labanos, halamang gamot, zucchini, talong, legumes)
Mga kabute, pagkaing-dagat (hindi adobo)
Mga produktong karne (kabilang ang manok at pabo) at mga produktong isda,
Ang mababang-fat na keso sa kubo, mas mahusay na kinatas nang walang whey (2-5%), keso (10-17%), mga produkto ng pagawaan ng gatas (nang walang idinagdag na asukal), hindi maanghang, hindi mataba at hindi pinausukang sausage, sausages, sausage, gulay na juice (kamatis, walang asin, at halo-halong mga gulay na gulay).
Sa pagkakaroon ng labis na katabaan - ang paghihigpit ng mga taba sa pagkain (lahat ng mga pagkain na may isang minimum na porsyento ng taba, ngunit hindi ganap na walang taba). Sa pamamagitan ng pagtaas ng presyon ng dugo - bawasan ang paggamit ng asin sa pagluluto, huwag idagdag sa tapos na pagkain. Gumamit ng iodized salt.
Limang pagkain sa isang araw - tatlong pangunahing pagkain at dalawang meryenda. Sa gabi, kinakailangan ang isang baso ng kefir o mababang taba na yogurt (ngunit hindi bunga!) Ay kinakailangan. Isama ang mga pagkaing protina at gulay para sa bawat pagkain. Una, mas mahusay na kumain ng mga protina at gulay, at pagkatapos ay karbohidrat. Bigyang-pansin ang dami ng mga karbohidrat (mga produkto na limitado, ngunit hindi ibinukod) sa bawat pagkain. Ang 100-150 g ng mahabang karbohidrat (10-12 na maginoo na mga bahagi) ay maaaring kumonsumo bawat araw, pamamahagi ng mga ito nang pantay-pantay sa buong araw. Gumamit ng pagluluto, pagluluto, pagluluto, ngunit hindi pagprito sa pagluluto.
1 paghahatid = 1 hiwa ng tinapay = 1 daluyan ng prutas = 2 kutsara na may slide ng inihandang sinigang, pasta, patatas = 1 tasa ng likido na produkto ng pagawaan ng gatas
pinakamainam na pamamahagi ng paghahatid sa buong araw:
Almusal - 2 servings
Tanghalian - 1 paghahatid
Tanghalian - 2-3 servings
Snack - 1 paghahatid
Hapunan - 2-3 servings
Pangalawang hapunan - 1 paghahatid
Ang agahan ay dapat maglaman ng hindi hihigit sa 35-36 g ng mga karbohidrat (hindi hihigit sa 3 XE). Tanghalian at hapunan hindi hihigit sa 3-4 XE, meryenda para sa 1 XE. Ang mga karbohidrat ay pinakamalala na pinahihintulutan sa umaga.
Sa mga talaarawan sa pagkain, kinakailangan upang ipahiwatig ang oras ng paggamit ng pagkain at ang halaga na kinakain, sa gramo, kutsara, tasa, atbp. O bilangin ang mga karbohidrat ayon sa talahanayan ng mga yunit ng tinapay.
Pinahihintulutang makakuha ng timbang sa panahon ng pagbubuntis
BMI bago pagbubuntis
OPV para sa pagbubuntis (kg)
OPV sa ika-2 at ika-3 tr. sa kg / linggo
Kakulangan sa mass ng katawan (BMI 11, 5-16
Sobrang timbang (BMI 25.0-29.9 kg / m²)
Labis na katabaan (BMI≥30.0 kg / m²)
Pisikal na aktibidad sa panahon ng pagbubuntis
· Aerobic - paglalakad, paglalakad ng Nordic, paglangoy sa pool, ski-country skiing, ehersisyo bike.
· Ang Yoga o Pilates sa isang nabagong anyo (maliban sa mga ehersisyo na pumipigil sa venous return sa puso)
· Lakas ng pagsasanay na naglalayong palakasin ang mga kalamnan ng katawan at paa.
Inirerekumendadami ng aktibidad: 150-270 minuto bawat linggo. Mas gusto, ang aktibidad na ito ay pantay na ipinamamahagi sa mga araw ng linggo (i.e., araw-araw nang hindi bababa sa 25-35 minuto).
Inirerekumendaintensity: 65-75% ng rate ng puso max . Ang rate ng puso max kinakalkula tulad ng sumusunod: rate ng puso max = 220 - edad. Gayundin, ang tindi ay maaaring matantya ng "kolokyal" na pagsubok: habang ang buntis ay may kakayahang magsagawa ng pag-uusap sa panahon ng pag-eehersisyo, malamang, hindi niya pinapagod ang sarili.
Hindi inirerekomenda sa panahon ng pagbubuntis: mga traumatic na gawain (skiing, snowboarding, roller skating, water skiing, surfing, pagbibisikleta off-road, gymnastics at horseback riding), contact at game sports (hal. hockey, boxing, martial arts, football at basketball, tennis), jump, scuba diving.
Ang pisikal na aktibidad ay dapat hindi naitigilna may mga sumusunod na sintomas:
Ang hitsura ng pagdurugo mula sa genital tract
Masakit na pag-urong ng may isang ina
Amniotic fluid na pagtagas
Nakakapagod pagod
Dyspnea bago simulan ang aktibidad
Ganap na mga contraindications pisikal na aktibidad sa panahon ng pagbubuntis:
· Hemodynamically makabuluhang sakit sa puso (heart failure 2 funkts. Class and above)
Ang kawalang-kasiyahan sa Isthmic-cervical o sutures ng cervical
Maramihang mga pagbubuntis na may panganib ng napaaga na kapanganakan
· Mga Episod ng spotting sa pangalawa o pangatlong trimester
Placenta previa pagkatapos ng 26 na linggo ng pagbubuntis
Amniotic fluid na pagtagas
Preeclampsia o gestational arterial hypertension
Malubhang Anemia (Hb
Mga kundisyon kung saan ang tanong ng appointment ng pisikal na aktibidad, ang form at dami nito ay nalulutas nang paisa-isa:
· Katamtamang anemya
Mga klinikal na makabuluhang kaguluhan sa puso
Ang talamak na nakakahawang sakit sa baga
· Mataas na labis na labis na labis na labis na katabaan (pregravid BMI> 50).
Lubhang mababang timbang (BMI mas mababa sa 12)
Lubhang napakahusay na pamumuhay
· Pag-iwas sa paglago ng fetus sa isang naibigay na pagbubuntis
Mahina kinokontrol na talamak na hypertension
Mahina kinokontrol na epilepsy
· Ang paninigarilyo ng higit sa 20 na sigarilyo bawat araw.
1. Hod, M., Kapur, A., Sacks, D.A., Hadar, E., Agarwal, M., Di Renzo, G.C. et al, Ang International Federation of gynecology and obstetrics (FIGO) inisyatibo sa gestational diabetes mellitus: isang pragmatikong gabay para sa diagnosis, pamamahala, at pangangalaga. Int J Gynaecol Obstet. 2015, 131: S173-211.
2. Mga rekomendasyong klinikal (protocol ng paggamot) "Gestational diabetes mellitus: diagnosis, paggamot, pagsubaybay sa postpartum" MH RF 15-4 / 10 / 2-9478 mula 12/17/2013).
3. Order ng Ministry of Health ng Russian Federation No. 475 na may petsang 12/28/2000 "Sa pagpapabuti ng pagsusuri ng prenatal sa pag-iwas sa mga namamana at congenital disease sa mga bata"
4. Order ng Ministry of Health ng Russian Federation ng Nobyembre 01, 2012 Hindi. 572n "Pamamaraan para sa pagkakaloob ng pangangalagang medikal sa profile ng" obstetrics at ginekolohiya (maliban sa paggamit ng mga tinulungan na teknolohiyang reproduktibo) "
5. Order of the Ministry of Health ng Russian Federation na may petsang Pebrero 10, 2003 No. 50 "Sa pagpapabuti ng pag-aalaga ng obstetric at gynecological sa mga klinika ng outpatient"
6. Sklempe Kokic I, Ivanisevic M, Biolo G, Simunic B, Kokic T, Pisot R. Ang pagsasama-sama ng isang nakabalangkas na aerobic at paglaban sa ehersisyo ay nagpapabuti sa kontrol ng glycemic sa mga buntis na nasuri na may gestational diabetes mellitus. Isang randomized na kinokontrol na pagsubok. Panganganak ng Babae. 2018 Aug, 31 (4): e232-e238. doi: 10.1016 / j.wombi.2017.10.10.004. Epub 2017 Oktubre 18.
7. Harrison AL, Shields N, Taylor NF, Frawley HC. Ang ehersisyo ay nagpapabuti sa kontrol ng glycemic sa mga kababaihan na nasuri na may gestational diabetes mellitus: Isang sistematikong pagsusuri. J Physiother. 2016.62: 188–96.
8. Radzinsky V.E., Knyazev S.A., Kostin I.N. Panganib sa Obstetric. Pinakamataas na impormasyon - minimum na panganib para sa ina at sanggol. - Moscow: Eksmo, 2009 .-- 288 p.
9. Obstetrics. Pambansang pamumuno. Na-edit ni G. M. Savelieva, V. N. Serov, G. T. Sukhikh, GEOTAR-Media. 2015.S. 814-821.
Mga sanhi ng diyabetis sa panahon ng pagbubuntis
Ang diyabetis ng buntis, o diabetes ng gestagen, ay isang paglabag sa pagpapaubaya ng glucose (NTG) na nangyayari sa panahon ng pagbubuntis at nawala pagkatapos ng panganganak. Ang diagnostic criterion para sa naturang diyabetis ay ang labis ng anumang dalawang mga tagapagpahiwatig ng glycemia sa dugo ng capillary mula sa sumusunod na tatlong mga halaga, mmol / l: sa isang walang laman na tiyan - 4.8, pagkatapos ng 1 h - 9.6, at pagkatapos ng 2 oras - 8 pagkatapos ng isang oral na pag-load ng 75 g ng glucose.
Ang hindi kanais-nais na pagpaparaya ng glucose sa panahon ng pagbubuntis ay sumasalamin sa pisyolohikal na epekto ng mga kontrainsular na mga placental na hormon, pati na rin ang resistensya ng insulin, at nabuo sa humigit-kumulang na 2% ng mga buntis. Ang maagang pagtuklas ng may kapansanan na pagpapaubaya ng glucose ay mahalaga sa dalawang kadahilanan: una, 40% ng mga kababaihan na may diyabetis na may kasaysayan ng pagbubuntis ay nagkakaroon ng klinikal na diyabetis sa loob ng 6-8 na taon at, samakatuwid, kailangan nila ng pag-follow-up, at pangalawa, laban sa background ng paglabag Ang tolerance ng glucose ay nagdaragdag ng panganib ng perinatal mortality at fetopathy sa parehong paraan tulad ng sa mga pasyente na dati nang naitatag na diabetes mellitus.
Mga kadahilanan sa peligro
Sa unang pagbisita ng isang buntis sa isang doktor, kinakailangan upang masuri ang panganib ng pagbuo ng gestational diabetes, dahil ang karagdagang mga taktika ng diagnostic ay nakasalalay dito. Ang pangkat ng mababang peligro ng pagbuo ng gestational diabetes ay may kasamang kababaihan sa ilalim ng 25 taong gulang, na may normal na timbang ng katawan bago pagbubuntis, na walang kasaysayan ng diabetes mellitus sa mga kamag-anak ng unang antas ng pagkamag-anak, na hindi pa nagkaroon ng mga nakaraang karamdaman ng metabolismo ng karbohidrat (kabilang ang glucosuria). walang kasaysayan ng balangkas na kasaysayan. Upang magtalaga ng isang babae sa isang pangkat na may mababang panganib ng pagbuo ng gestational diabetes, kinakailangan ang lahat ng mga sintomas na ito. Sa pangkat na ito ng mga kababaihan, ang pagsubok gamit ang mga pagsubok sa stress ay hindi isinasagawa at limitado sa regular na pagsubaybay sa pag-aayuno ng glycemia.
Ayon sa magkakaisang opinyon ng mga eksperto sa domestic at dayuhan, ang mga kababaihan na may makabuluhang labis na labis na labis na katabaan (BMI ≥30 kg / m 2), diabetes mellitus sa mga kamag-anak ng unang antas ng pagkamag-anak, isang kasaysayan ng gestational diabetes o anumang karamdaman na may karbohidrat na karamdaman ay nasa mataas na peligro ng pagbuo ng gestational diabetes. sa pagbubuntis. Upang italaga ang isang babae sa isang pangkat na may mataas na peligro, sapat ang isa sa mga nakalistang sintomas.Ang mga babaeng ito ay nasubok sa unang pagbisita sa isang doktor (inirerekumenda na matukoy ang konsentrasyon ng glucose sa dugo sa isang walang laman na tiyan at isang pagsubok na may 100 g ng glucose, tingnan ang pamamaraan sa ibaba).
Ang pangkat na may average na panganib ng pagbuo ng gestational diabetes ay kinabibilangan ng mga kababaihan na wala sa mga mababang at mataas na panganib na mga grupo: halimbawa, na may kaunting labis na timbang ng katawan bago pagbubuntis, na may isang nabibigat na kasaysayan ng obstetric (malaking fetus, polyhydramnios, spontaneous abortions, gestosis, fetal malformations, stillbirths ) at iba pa.Sa pangkat na ito, ang pagsubok ay isinasagawa sa isang oras na kritikal para sa pagbuo ng gestational diabetes - 24-28 na linggo ng pagbubuntis (ang pagsusuri ay nagsisimula sa isang screening test).
Pangunahing diabetes
Ang mga sintomas sa mga buntis na kababaihan na may type 1 at type 2 diabetes mellitus ay nakasalalay sa antas ng kabayaran at tagal ng sakit at higit sa lahat ay tinutukoy ng pagkakaroon at yugto ng talamak na mga komplikasyon ng vascular ng diabetes (arterial hypertension, diabetes retinopathy, diabetes nephropathy, diabetes polyneuropathy, atbp.).
Gestational diabetes
Ang mga simtomas ng gestational diabetes ay nakasalalay sa antas ng hyperglycemia. Maaari itong maipakita ang sarili sa hindi gaanong mahalagang pag-aayuno ng hyperglycemia, postprandial hyperglycemia, o isang klasikong klinikal na larawan ng diyabetis na may mataas na antas ng glycemic. Sa karamihan ng mga kaso, ang mga klinikal na pagpapakita ay wala o walang saysay. Bilang isang patakaran, mayroong labis na labis na katabaan ng iba't ibang degree, madalas - mabilis na pagtaas ng timbang sa panahon ng pagbubuntis. Na may mataas na glycemia, ang mga reklamo ay lilitaw tungkol sa polyuria, pagkauhaw, pagtaas ng gana, atbp. Ang pinakadakilang paghihirap para sa diagnosis ay ang mga kaso ng gestational diabetes na may katamtaman na hyperglycemia, kapag ang glucoseuria at ang pag-aayuno ng hyperglycemia ay madalas na hindi napansin.
Sa ating bansa, walang karaniwang pamamaraan sa diagnosis ng gestational diabetes. Ayon sa mga kasalukuyang rekomendasyon, ang diagnosis ng gestational diabetes ay dapat na batay sa pagpapasiya ng mga kadahilanan ng peligro para sa pag-unlad nito at ang paggamit ng mga pagsusuri sa paglo-load ng glucose sa daluyan at mataas na mga grupo ng peligro.
Kabilang sa mga karamdaman ng metabolismo ng karbohidrat sa mga buntis na kababaihan, kinakailangan upang makilala:
- Diabetes na umiiral sa isang babae bago pagbubuntis (gestational diabetes) - type 1 diabetes, type 2 diabetes, iba pang mga uri ng diabetes.
- Gestational o buntis na diyabetis - anumang antas ng may kapansanan na metabolismo ng karbohidrat (mula sa nakahiwalay na pag-aayuno hyperglycemia hanggang sa klinikal na maliwanag na diyabetis) na may simula at unang pagtuklas sa panahon ng pagbubuntis.
Pag-uuri ng gestational diabetes
Mayroong diabetes gestational, depende sa paraan ng paggamot na ginamit:
- binayaran ng diet therapy,
- nabayaran ng therapy sa insulin.
Ayon sa antas ng kabayaran sa sakit:
- kabayaran
- agnas.
- E10 diabetes mellitus na nakasalalay sa insulin (sa modernong pag-uuri - type 1 diabetes mellitus)
- E11 Di-umaasa-sa-diyabetis na diabetes mellitus (type 2 diabetes sa kasalukuyang pag-uuri)
- E10 (E11) .0 - may koma
- E10 (E11) .1 - may ketoacidosis
- E10 (E11) .2 - may pinsala sa bato
- E10 (E11) .3 - may pinsala sa mata
- E10 (E11) .4 - na may mga komplikasyon sa neurological
- E10 (E11) .5 - na may mga karamdaman sa sirkulasyon ng peripheral
- E10 (E11) .6 - kasama ang iba pang tinukoy na komplikasyon
- E10 (E11) .7 - na may maraming mga komplikasyon
- E10 (E11) .8 - may mga hindi natukoy na komplikasyon
- E10 (E11) .9 - nang walang mga komplikasyon
- 024.4 Diabetes ng mga buntis na kababaihan.
Mga komplikasyon at kahihinatnan
Bilang karagdagan sa pagbubuntis diabetes, ang pagbubuntis ay nakahiwalay laban sa diabetes mellitus type I o II. Upang mabawasan ang mga komplikasyon na umuunlad sa ina at fetus, ang kategoryang ito ng mga pasyente mula sa maagang pagbubuntis ay nangangailangan ng maximum na kabayaran para sa diabetes. Sa kadahilanang ito, ang mga pasyente na may diabetes mellitus ay dapat na ma-ospital kapag nakita ang pagbubuntis upang patatagin ang diyabetis, screening at alisin ang magkakasamang nakakahawang sakit.Sa una at paulit-ulit na pag-ospital, kinakailangan upang suriin ang mga organo ng ihi para sa napapanahong pagtuklas at paggamot sa pagkakaroon ng concomitant pyelonephritis, pati na rin upang suriin ang pag-andar ng mga bato upang makita ang diabetes na nephropathy, binibigyang pansin ang pagsubaybay sa glomerular filtration, pang-araw-araw na proteinuria, at suwero na gawa. Ang mga buntis na kababaihan ay dapat suriin ng isang optalmolohista upang masuri ang katayuan ng pondo at upang makita ang retinopathy. Ang pagkakaroon ng arterial hypertension, lalo na isang pagtaas sa diastolic pressure ng higit sa 90 mm Hg. Ang Art., Ay isang indikasyon para sa antihypertensive therapy. Ang paggamit ng diuretics sa mga buntis na kababaihan na may arterial hypertension ay hindi ipinakita. Matapos ang pagsusuri, nagpasya sila sa posibilidad na mapanatili ang isang pagbubuntis. Ang mga indikasyon para sa pagtatapos nito sa diabetes mellitus, na naganap bago pagbubuntis, ay dahil sa isang mataas na porsyento ng dami ng namamatay at fetopathy sa pangsanggol, na nakakaugnay sa tagal at komplikasyon ng diyabetis. Ang nadagdagang pagkamatay sa pangsanggol sa mga kababaihan na may diyabetis ay dahil sa kapwa panganganak at neonatal na namamatay dahil sa pagkakaroon ng syndrome sa paghinga sa paghinga at mga pagkabalintong congenital.
Diagnosis ng diyabetis sa panahon ng pagbubuntis
Ang mga dalubhasa sa tahanan at dayuhan ay nag-aalok ng mga sumusunod na pamamaraan para sa diagnosis ng gestational diabetes. Ang isang hakbang na diskarte ay pinaka matipid na mabubuhay sa mga kababaihan na may mataas na peligro para sa gestational diabetes. Binubuo ito sa pagsasagawa ng isang diagnostic test na may 100 g ng glucose. Ang isang dalawang hakbang na diskarte ay inirerekomenda para sa daluyan na peligro. Sa pamamaraang ito, ang isang screening test ay unang isinasagawa na may 50 g ng glucose, at sa kaso ng paglabag nito, isang pagsusulit na 100-gramo ang ginaganap.
Ang pamamaraan para sa pagsasagawa ng isang screening test ay ang mga sumusunod: ang isang babae ay umiinom ng 50 g ng glucose na natunaw sa isang baso ng tubig (sa anumang oras, hindi sa isang walang laman na tiyan), at pagkatapos ng isang oras, ang glucose sa venous plasma ay natutukoy. Kung pagkatapos ng isang oras ang glucose ng plasma ay mas mababa sa 7.2 mmol / L, ang pagsusuri ay itinuturing na negatibo at natapos ang pagsusuri. (Ang ilang mga alituntunin ay nagmumungkahi ng isang antas ng glycemic na 7.8 mmol / L bilang isang criterion para sa isang positibong pagsusuri sa screening, ngunit ipahiwatig na ang isang glycemic na antas ng 7.2 mmol / L ay isang mas sensitibong marker ng nadagdagan na peligro ng gestational diabetes.) Kung ang glucose ng plasma ay o higit sa 7.2 mmol / l, ang isang pagsubok na may 100 g glucose ay ipinahiwatig.
Ang pamamaraan ng pagsubok na may 100 g ng glucose ay nagbibigay ng isang mas mahigpit na protocol. Ang pagsusulit ay isinasagawa sa umaga sa isang walang laman na tiyan, pagkatapos ng gabing pag-aayuno sa loob ng 8-14 na oras, laban sa background ng isang normal na diyeta (hindi bababa sa 150 g ng karbohidrat bawat araw) at walang limitasyong pisikal na aktibidad, hindi bababa sa 3 araw bago ang pag-aaral. Sa panahon ng pagsubok, dapat kang umupo, ipinagbabawal ang paninigarilyo. Sa panahon ng pagsubok, ang pag-aayuno ng venous plasma glycemia ay natutukoy, pagkatapos ng 1 oras, 2 oras at 3 oras pagkatapos ng ehersisyo. Ang diagnosis ng gestational diabetes ay itinatag kung 2 o higit pang mga glycemic na halaga ay pantay o lumampas sa mga sumusunod na figure: sa isang walang laman na tiyan - 5.3 mmol / l, pagkatapos ng 1 h - 10 mmol / l, pagkatapos ng 2 oras - 8.6 mmol / l, pagkatapos ng 3 oras - 7.8 mmol / L. Ang isang alternatibong pamamaraan ay ang paggamit ng isang dalawang oras na pagsubok na may 75 g ng glucose (isang katulad na protocol). Upang maitaguyod ang isang diagnosis ng gestational diabetes sa kasong ito, kinakailangan na ang mga antas ng venous plasma glycemia sa 2 o higit pang mga kahulugan ay katumbas o lalampas sa mga sumusunod na halaga: sa isang walang laman na tiyan - 5.3 mmol / l, pagkatapos ng 1 h - 10 mmol / l, pagkatapos ng 2 oras - 8.6 mmol / l. Gayunpaman, ayon sa mga eksperto mula sa American Diabetes Association, ang pamamaraang ito ay hindi mayroong bisa ng isang 100 gramo na sample. Gamit ang ika-apat (tatlong oras) na pagpapasiya ng glycemia sa pagsusuri kapag nagsasagawa ng isang pagsubok na may 100 g ng glucose ay nagbibigay-daan sa iyo upang mas maaasahan na masubukan ang estado ng metabolismo ng karbohidrat sa isang buntis.Dapat pansinin na ang regular na pagsubaybay sa pag-aayuno ng glycemia sa mga kababaihan na nasa panganib ng gestational diabetes sa ilang mga kaso ay hindi maaaring ganap na ibukod ang gestational diabetes, dahil ang normal na pag-aayuno ng glycemia sa mga buntis ay bahagyang mas mababa kaysa sa mga hindi buntis na kababaihan. Kaya, ang pag-aayuno normoglycemia ay hindi ibukod ang pagkakaroon ng postprandial glycemia, na kung saan ay isang pagpapakita ng gestational diabetes at maaari lamang matagpuan bilang isang resulta ng mga pagsubok sa stress. Kung ang isang buntis ay nagbubunyag ng mataas na mga numero ng glycemic sa venous plasma: sa isang walang laman na tiyan na higit sa 7 mmol / l at sa isang random na sample ng dugo - higit sa 11.1 at pagkumpirma ng mga halagang ito sa susunod na araw ng mga pagsusuri sa diagnostic ay hindi kinakailangan, at ang diagnosis ng gestational diabetes ay itinuturing na itinatag.
Gestational diabetes sa pagbubuntis
Halos 7% ng lahat ng mga pagbubuntis ay kumplikado ng gestational diabetes mellitus (GDM), na higit sa 200 libong mga kaso sa mundo taun-taon. Kasabay ng arterial hypertension at napaaga na kapanganakan, ang GDM ay isa sa mga pinaka-karaniwang komplikasyon ng pagbubuntis.
- Ang labis na katabaan ay nagdaragdag ng panganib ng pagbuo ng gestational diabetes mellitus sa panahon ng pagbubuntis ng hindi bababa sa dalawang beses.
- Ang pagsubok sa glucose tolerance ay dapat gawin para sa lahat ng mga buntis na kababaihan sa 24-28 na linggo ng pagbubuntis.
- Kung ang antas ng glucose sa plasma sa isang walang laman na tiyan ay lumampas sa 7 mmol / l, nagsasalita sila tungkol sa pagbuo ng manifest diabetes mellitus.
- Ang mga oral hypoglycemic na gamot para sa GDM ay kontraindikado.
- Ang GDM ay hindi itinuturing na isang indikasyon para sa nakaplanong seksyon ng caesarean, at kahit na higit pa para sa maagang paghahatid.
Ang pathophysiology ng mga epekto ng gestational diabetes at ang epekto sa pangsanggol
Simula mula sa maagang yugto ng pagbubuntis, ang fetus at ang pagbubuo ng inunan ay nangangailangan ng isang malaking halaga ng glucose, na patuloy na ibinibigay sa fetus gamit ang mga transporter protein. Kaugnay nito, ang paggamit ng glucose sa panahon ng pagbubuntis ay makabuluhang pinabilis, na tumutulong upang mabawasan ang antas nito sa dugo. Ang mga buntis na kababaihan ay may posibilidad na bumuo ng hypoglycemia sa pagitan ng mga pagkain at sa oras ng pagtulog, dahil ang fetus ay tumatanggap ng glucose sa lahat ng oras.
Ano ang panganib ng gestational diabetes sa panahon ng pagbubuntis para sa sanggol at ina:

Habang tumatagal ang pagbubuntis, ang sensitivity ng mga tisyu sa insulin ay patuloy na bumababa, at ang konsentrasyon ng insulin ay nagdaragdag ng bayad. Kaugnay nito, ang basal level ng insulin (sa isang walang laman na tiyan) ay tumataas, pati na rin ang konsentrasyon ng insulin na pinasigla gamit ang glucose tolerance test (una at pangalawang yugto ng tugon ng insulin). Sa pagtaas ng edad ng gestational, ang pag-aalis ng insulin mula sa agos ng dugo ay tumataas din.
Sa hindi sapat na produksiyon ng insulin, ang mga buntis na kababaihan ay nagkakaroon ng gestational diabetes mellitus, na kung saan ay nailalarawan sa pamamagitan ng pagtaas ng resistensya ng insulin. Bilang karagdagan, ang isang pagtaas sa proinsulin sa dugo ay katangian ng GDM, na nagpapahiwatig ng isang pagkasira sa pagpapaandar ng mga selula ng pancreatic beta.

Diagnosis ng gestational diabetes mellitus: mga tagapagpahiwatig at pamantayan
Noong 2012, ang mga eksperto mula sa Russian Association of Endocrinologist at mga eksperto mula sa Russian Association of Obstetricians at Gynecologists ay nagpatibay sa Russian National Consensus "Gestational Diabetes: Diagnosis, Paggamot, Postpartum Monitoring" (mula rito ay tinukoy bilang Russian National Consensus). Ayon sa dokumentong ito, ang GDS ay nakilala bilang mga sumusunod:


Sa unang paggamot ng buntis
- pag-aayuno ng glucose sa plasma, o
- glycated hemoglobin (isang pamamaraan na napatunayan ayon sa National Glycohemoglobin Standartization Program NGSP at na-standardize ayon sa mga halagang sanggunian na pinagtibay sa DCCT - Pag-aaral sa Pag-control at Mga Komplikasyon sa Diabetes), o
- Ang glucose sa plasma sa anumang oras ng araw, anuman ang paggamit ng pagkain.
Sa ika-24-28 na linggo ng pagbubuntis
- Ang lahat ng mga buntis na kababaihan, kabilang ang mga hindi nagkaroon ng abnormalidad sa metabolismo ng karbohidrat sa mga unang yugto, ay bibigyan ng isang pagsubok sa pagtitiyak ng oral glucose (PHGT) sa 24-28 na linggo ng pagbubuntis.Ang pinakamainam na panahon ay 24-26 na linggo, ngunit ang HRTT ay maaaring maisagawa hanggang sa 32 na linggo ng pagbubuntis.
Sa iba't ibang mga bansa, ang PGTT ay isinasagawa na may iba't ibang mga naglo-load na glucose. Ang interpretasyon ng mga resulta ay maaari ring mag-iba nang kaunti.
Sa Russia, ang PGTT ay isinasagawa na may 75 g ng glucose, at sa USA at maraming mga bansa sa EU, ang pagsubok na may 100 g ng glucose ay kinikilala bilang pamantayang diagnostic. Kinumpirma ng American Diabetes Association na pareho ang una at pangalawang bersyon ng PHTT ay may parehong halaga ng diagnostic.
Ang interpretasyon ng PGTT ay maaaring isagawa ng mga endocrinologist, obstetrician-gynecologist at mga therapist. Kung ang resulta ng pagsubok ay nagpapahiwatig ng pag-unlad ng manifest diabetes, ang buntis ay agad na ipinadala sa endocrinologist.
Pamamahala ng mga pasyente na may GDM
Sa loob ng 1-2 linggo pagkatapos ng diagnosis, ang pasyente ay ipinakita ang pagmamasid ng mga obstetrician-gynecologist, mga therapist, pangkalahatang practitioner.
- Ang pagsubok ay isinasagawa laban sa isang background ng normal na nutrisyon. Hindi bababa sa tatlong araw bago ang pagsubok, hindi bababa sa 150 g ng mga karbohidrat ay dapat maihatid bawat araw.
- Ang huling pagkain bago ang pag-aaral ay dapat maglaman ng hindi bababa sa 30-50 g ng mga karbohidrat.
- Ang pagsubok ay isinasagawa sa isang walang laman na tiyan (8-14 na oras pagkatapos kumain).
- Ang inuming tubig bago ang pagsusuri ay hindi ipinagbabawal.
- Sa panahon ng pag-aaral, hindi ka maaaring manigarilyo.
- Sa panahon ng pagsubok, ang pasyente ay dapat umupo.
- Kung maaari, sa araw bago at sa panahon ng pag-aaral, kinakailangan na ibukod ang paggamit ng mga gamot na maaaring baguhin ang antas ng glucose sa dugo. Kasama dito ang mga multivitamin at paghahanda ng bakal, na kinabibilangan ng mga karbohidrat, pati na rin ang corticosteroids, beta-blockers, beta-adrenergic agonists.
- Huwag gumamit ng PGTT:
- na may maagang nakakalason na mga buntis,
- kung kinakailangan sa mahigpit na pahinga sa kama,
- laban sa background ng isang talamak na nagpapaalab na sakit,
- na may exacerbation ng talamak na pancreatitis o resected syndrome sa tiyan.
Mga rekomendasyon para sa isang buntis na may isang ipinahayag na GDS ayon sa pambansang pinagkasunduang Russian:
Ang indibidwal na pagwawasto sa pagkain depende sa bigat ng katawan at taas ng babae. Inirerekomenda na ganap na alisin ang madaling matunaw na karbohidrat at limitahan ang dami ng taba. Ang pagkain ay dapat na ibinahagi nang pantay-pantay sa 4-6 na mga reception. Ang mga hindi pampalusog na sweeteners ay maaaring magamit sa pagmo-moderate.
Para sa mga kababaihan na may isang BMI> 30 kg / m2, ang average araw-araw na paggamit ng calorie ay dapat mabawasan ng 30-33% (humigit-kumulang 25 kcal / kg bawat araw). Pinatunayan na ang gayong panukala ay maaaring mabawasan ang hyperglycemia at plasma triglycerides.
- pag-aayuno ng glucose sa dugo ng capillary, bago kumain at 1 oras pagkatapos kumain,
- ang antas ng mga katawan ng ketone sa ihi sa umaga sa isang walang laman na tiyan (bago matulog o sa gabi, inirerekumenda na dagdagan din ang pagkuha ng mga karbohidrat sa halagang tungkol sa 15 g para sa ketonuria o ketonemia).
- presyon ng dugo
- galaw ng pangsanggol,
- timbang ng katawan.
Bilang karagdagan, inirerekomenda ang pasyente na mapanatili ang isang talaarawan sa pagsubaybay sa sarili at isang talaarawan sa pagkain.
Mga indikasyon para sa therapy sa insulin, mga rekomendasyon ng pinagkasunduang pambansang Ruso
- Ang kawalan ng kakayahan upang makamit ang antas ng glucose ng target na plasma
- Mga palatandaan ng diabetic fetopathy sa pamamagitan ng ultrasound (hindi tuwirang ebidensya ng talamak na hyperglycemia)
- Mga senyales ng ultratunog ng pangsanggol na fetopathy ng diabetes:
- malaking prutas (diameter ng tiyan ay mas malaki kaysa o katumbas ng 75 na bahagdan),
- hepatosplenomegaly,
- cardiomegaly at / o cardiopathy,
- bypass ng ulo,
- pamamaga at pampalapot ng subcutaneous fat layer,
- pampalapot ng cervical fold,
- ang unang nakita o pagtaas ng polyhydramnios na may isang itinatag na diagnosis ng GDM (kung sakaling ang iba pang mga kadahilanan ay hindi kasama).
Kapag inireseta ang therapy ng insulin, ang isang buntis ay pinamumunuan ng isang endocrinologist (therapist) at isang obstetrician-gynecologist.
Paggamot ng gestational diabetes sa mga buntis na kababaihan: pagpili ng pharmacotherapy
Ang mga oral hypoglycemic na gamot sa panahon ng pagbubuntis at paggagatas ay kontraindikado!
Ang lahat ng mga produkto ng insulin ay nahahati sa dalawang pangkat ayon sa mga rekomendasyon ng American Food and Drug Administration (FDA).
- kategorya B (ang masamang epekto sa pangsanggol ay hindi napansin sa mga pag-aaral ng hayop, sapat at maayos na kontrol sa mga buntis na kababaihan ay hindi isinasagawa),
- kategorya C (ang masamang epekto sa pangsanggol ay nakilala sa mga pag-aaral ng hayop, ang mga pag-aaral sa mga buntis na kababaihan ay hindi isinagawa).

Alinsunod sa mga rekomendasyon ng Russian pambansang pinagkasunduan:
- lahat ng paghahanda ng insulin para sa mga buntis na kababaihan ay dapat na inireseta sa kailangang-kailangan na indikasyon ng pangalan ng kalakalan,
- Ang ospital para sa pagtuklas ng GDM ay hindi kinakailangan at nakasalalay sa pagkakaroon ng mga komplikasyon ng obstetric,
- Ang GDM ay hindi itinuturing na isang indikasyon para sa nakaplanong seksyon ng caesarean o maagang paghahatid.
Maikling paglalarawan
Diabetes mellitus (diabetes) Ay isang pangkat ng mga metabolic (metabolic) na mga sakit na nailalarawan sa talamak na hyperglycemia, na kung saan ay ang resulta ng kapansanan na pagtatago ng insulin, ang mga epekto ng insulin, o pareho ng mga salik na ito. Ang talamak na hyperglycemia sa diyabetis ay sinamahan ng pinsala, disfunction at kakulangan ng iba't ibang mga organo, lalo na ang mga mata, bato, nerbiyos, mga vessel ng puso at dugo (WHO, 1999, 2006 na may mga karagdagan) 1, 2, 3.
Gestational diabetes mellitus (GDM) - ito ay isang sakit na nailalarawan sa pamamagitan ng hyperglycemia, unang nakita sa panahon ng pagbubuntis, ngunit hindi natutugunan ang mga pamantayan para sa "manifest" diabetes 2, 5. Ang GDM ay isang paglabag sa tolerance ng glucose ng iba't ibang kalubhaan, nagaganap o unang napansin sa panahon ng pagbubuntis.
I. PANIMULA
Pangalan ng Protocol: Diabetes sa panahon ng pagbubuntis
Protocol Code:
Code (code) ayon sa ICD-10:
E 10 Ang diyabetis na nakasalalay sa insulin
E 11 Non-insulin-dependant diabetes mellitus
O24 Diabetes mellitus sa panahon ng pagbubuntis
O24.0 Ang diyabetis na diyabetis na nakasalalay sa insulin mellitus
O24.1 Ang diyabetis ng diabetes mellitus na hindi umaasa sa insulin
O24.3 Preexisting diabetes mellitus, hindi natukoy
O24.4 Diabetes mellitus sa panahon ng pagbubuntis
O24.9 Diabetes mellitus sa pagbubuntis, hindi natukoy
Ang mga pagbubuklod na ginamit sa protocol:
AH - arterial hypertension
HELL - presyon ng dugo
GDM - gestational diabetes
DKA - ketoacidosis ng diabetes
IIT - Intensified Insulin Therapy
IR - paglaban sa insulin
IRI - immunoreactive insulin
BMI - index ng mass ng katawan
UIA - microalbuminuria
NTG - may kapansanan sa pagtitiis ng glucose
NGN - may kapansanan sa pag-aayuno sa glycemia
NMH - patuloy na pagsubaybay sa glucose
NPII - patuloy na pagbubuhos ng subcutaneous insulin (pump ng insulin)
PGTT - pagsubok sa pagsubok ng glucose sa glucose
PSD - pre-gestational diabetes mellitus
Diabetes mellitus
Uri ng 2 diabetes - type 2 diabetes
Type 1 diabetes - type 1 diabetes
SST - therapy ng pagbaba ng asukal
FA - pisikal na aktibidad
XE - yunit ng tinapay
ECG - electrocardiogram
HbAlc - glycosylated (glycated) hemoglobin
Petsa ng Pag-unlad ng Protocol: 2014 taon.
Pasyente ng Pasyente: mga buntis na kababaihan na may diabetes mellitus (DM) type 1 at 2, na may GDM.
Mga Gumagamit ng Protocol: endocrinologist, pangkalahatang practitioner, pangkalahatang practitioner, obstetrician-gynecologists, emergency medical doktor.
Pagkakaibang diagnosis
Pagkakaibang diagnosis
Talahanayan 7 Pagkakaiba-iba ng diagnosis ng diabetes sa mga buntis na kababaihan
| Ang prestihiyosong diabetes | Manifest diabetes sa panahon ng pagbubuntis | GDM (Apendise 6) |
| Anamnesis | ||
| Ang diagnosis ng diabetes ay itinatag bago pagbubuntis | Nakilala sa panahon ng pagbubuntis | Nakilala sa panahon ng pagbubuntis |
| Ang walang hangganang glucose sa plasma at HbA1c para sa diagnosis ng diyabetis | ||
| Pagkamit ng Mga Layunin | Pag-aayuno ng glucose ≥7.0 mmol / L HbA1c ≥6.5% Glucose, anuman ang oras ng araw ≥11.1 mmol / l | Pag-aayuno ng glucose ≥5.1 |
| Mga term na diagnostic | ||
| Bago pagbubuntis | Sa anumang edad ng gestational | Sa 24-28 na linggo ng pagbubuntis |
| Pagsasagawa ng PGT | ||
| Hindi isinasagawa | Isinasagawa ito sa unang paggamot ng isang buntis na nasa panganib | Isinasagawa ito para sa 24-28 na linggo sa lahat ng mga buntis na kababaihan na walang paglabag sa metabolismo ng karbohidrat sa maagang pagbubuntis |
| Paggamot | ||
| Insulinotera pium sa pamamagitan ng paulit-ulit na mga iniksyon ng insulin o patuloy na pagbubuhos ng subcutaneous (pomp) | Insulin therapy o diet therapy (na may T2DM) | Diet therapy, kung kinakailangan ang insulin therapy |
Libreng konsultasyon sa paggamot sa ibang bansa! Mag-iwan ng isang kahilingan sa ibaba
Kumuha ng payo sa medikal
Mga layunin sa paggamot:
Ang layunin ng pagpapagamot ng diabetes sa mga buntis na kababaihan ay upang makamit ang normoglycemia, gawing normal ang presyon ng dugo, maiwasan ang mga komplikasyon ng diabetes, bawasan ang mga komplikasyon ng pagbubuntis, panganganak at ang panahon ng postpartum, at pagbutihin ang mga resulta ng perinatal.
Talahanayan 8 Mga target na halaga para sa mga karbohidrat sa panahon ng pagbubuntis 2, 5
| Oras ng pag-aaral | Glycemia |
| Sa isang walang laman na tiyan / bago kumain / sa oras ng pagtulog / 03.00 | hanggang sa 5.1 mmol / l |
| 1 oras pagkatapos kumain | hanggang sa 7.0 mmol / l |
| Hba1c | ≤6,0% |
| Hypoglycemia | hindi |
| Mga katawan ng ketone ng ihi | hindi |
| NAKAKASAKOT |
Mga taktika sa paggamot 2, 5, 11, 12:
• diet therapy,
• pisikal na aktibidad,
• pagsasanay at pagpipigil sa sarili,
• mga gamot na nagpapababa ng asukal.
Paggamot sa di-gamot
Diet therapy
Sa type 1 diabetes, inirerekomenda ang isang sapat na diyeta: nutrisyon na may sapat na karbohidrat upang maiwasan ang gutom na ketosis.
Sa GDM at type 2 diabetes, isinasagawa ang therapy sa diyeta na may kumpletong pagbubukod ng madaling natutunaw na mga karbohidrat at paghihigpit ng mga taba, isang pantay na pamamahagi ng pang-araw-araw na halaga ng pagkain para sa 4-6 na mga reception. Ang mga karbohidrat na may mataas na nilalaman ng pandiyeta hibla ay dapat na hindi hihigit sa 38-45% ng pang-araw-araw na paggamit ng calorie, mga protina - 20-25% (1.3 g / kg), taba - hanggang sa 30%. Ang mga kababaihan na may normal na BMI (18-25 kg / m2) ay inirerekomenda araw-araw na paggamit ng calorie na 30 kcal / kg, na may labis (BMI 25-30 kg / m2) 25 kcal / kg, na may labis na katabaan (BMI ≥30 kg / m2) - 12-15 kcal / kg.
Pisikal na aktibidad
Sa diyabetis at GDM, ang dosed aerobic ehersisyo ay inirerekomenda sa anyo ng paglalakad nang hindi bababa sa 150 minuto sa isang linggo, ang paglangoy sa pool, ang pagsubaybay sa sarili ay isinagawa ng pasyente, ang mga resulta ay ibinibigay sa doktor. Kinakailangan upang maiwasan ang mga ehersisyo na maaaring maging sanhi ng pagtaas ng presyon ng dugo at hypertonicity ng may isang ina.
Ang edukasyon ng pasyente at pagpipigil sa sarili
• Ang edukasyon sa pasyente ay dapat magbigay ng mga pasyente at kaalaman at kasanayan na naaayon sa pagkamit ng mga tiyak na pantay na panterapeutika.
• Ang mga babaeng nagpaplano ng pagbubuntis at mga buntis na hindi pa sanay (pangunahing siklo), o mga pasyente na nasanay na (para sa paulit-ulit na mga siklo) ay ipinadala sa paaralan ng diyabetis upang mapanatili ang kanilang kaalaman at pagganyak o kapag lumitaw ang mga bagong layunin ng therapeutic, paglipat sa therapy sa insulin.
Kontrol sa sariliKasama sa pagpapasiya ng glycemia gamit ang mga portable na aparato (glucometer) sa isang walang laman na tiyan, bago at 1 oras pagkatapos ng pangunahing pagkain, ketonuria o ketonemia sa umaga sa isang walang laman na tiyan, presyon ng dugo, mga paggalaw ng pangsanggol, bigat ng katawan, pinapanatili ang isang self-monitoring diary at talaarawan sa pagkain.
NMG system ginagamit ito bilang karagdagan sa tradisyonal na pagsubaybay sa sarili sa kaso ng latent hypoglycemia o may madalas na mga episode ng hypoglycemic (Apendise 3).
Paggamot sa droga
Paggamot para sa mga buntis na may diyabetis
• Kung sakaling pagbubuntis sa paggamit ng metformin, glibenclamide, posible ang pagpapahaba ng pagbubuntis. Ang lahat ng iba pang mga gamot na nagpapababa ng asukal ay dapat na suspindihin bago pagbubuntis at mapalitan ng insulin.
• Tanging ang maikli at katamtamang tagal ng paghahanda ng tao ay ginagamit, mga ultra-short-acting at pang-kilos na mga analogue ng insulin, na pinahihintulutan sa ilalim ng kategorya B
Talahanayan 9 Mga gamot na nagbubuntis sa insulin (Listahan B)
| Paghahanda ng insulin | Ruta ng pangangasiwa |
| Ang mga makinang na-engineered na henetikong pantao ng tao | Syringe, syringe, pump |
| Syringe, syringe, pump | |
| Syringe, syringe, pump | |
| Ang henetikong inhinyero ng tao ng tao na tagal ng daluyan | Syringe |
| Syringe | |
| Syringe | |
| Mga Analogs ng Bakuna | Syringe, syringe, pump |
| Syringe, syringe, pump | |
| Mahabang kumikilos ng mga analog na insulin | Syringe |
• Sa panahon ng pagbubuntis, ipinagbabawal na gumamit ng mga paghahanda ng biosimilar na insulin na hindi sumailalim sa kumpletong pamamaraan para sa pagrehistro ng mga gamot at pre-rehistro mga klinikal na pagsubok sa mga buntis.
• Ang lahat ng mga paghahanda ng insulin ay dapat na inireseta sa mga buntis na kababaihan na may sapilitan na indikasyon ng internasyonal na hindi pang-angkop na pangalan at pangalan ng kalakalan.
• Ang pinakamahusay na paraan ng pangangasiwa ng insulin ay ang mga pump ng insulin na may patuloy na pagsubaybay sa glucose.
• Ang pang-araw-araw na pangangailangan para sa insulin sa ikalawang kalahati ng pagbubuntis ay maaaring tumaas nang malaki, hanggang sa 2-3 beses, kumpara sa paunang pangangailangan bago pagbubuntis.
• Folic acid 500 mcg bawat araw hanggang sa ika-12 linggo, kabilang ang, potassium iodide 250 mcg bawat araw sa buong pagbubuntis - sa kawalan ng mga contraindications.
• Ang therapy sa antibiotics para sa pag-alis ng mga impeksyon sa ihi ng lagay (mga penicillins sa unang tatlong buwan, penicillins o cephalosporins sa mga trimer ng II o III).
Mga tampok ng insulin therapy sa mga buntis na kababaihan na may type 1 diabetes 8, 9
Unang 12 linggo sa mga kababaihan, type 1 diabetes dahil sa "hypoglycemic" na epekto ng fetus (iyon ay, dahil sa paglipat ng glucose mula sa daloy ng dugo ng ina hanggang sa pangsanggol na daloy ng dugo) ay sinamahan ng isang "pagpapabuti" sa kurso ng diyabetis, ang pangangailangan para sa pang-araw-araw na paggamit ng insulin ay bumababa, na maaaring maipakita ang sarili bilang mga kondisyon ng hypoglycemic sa Somoji hindi pangkaraniwang bagay at kasunod na agnas.
Ang mga kababaihan na may diyabetis sa insulin therapy ay dapat na binigyan ng babala tungkol sa pagtaas ng panganib ng hypoglycemia at ang mahirap na pagkilala sa panahon ng pagbubuntis, lalo na sa unang tatlong buwan. Ang mga buntis na kababaihan na may type 1 diabetes ay dapat ibigay sa mga reserbang glucagon.
Simula sa linggo 13 Ang pagtaas ng hyperglycemia at glucosuria, pagtaas ng demand sa insulin (sa average ng 30-100% ng antas ng pre-gestational) at ang panganib ng ketoacidosis, lalo na sa panahon ng 28-30 linggo. Ito ay dahil sa mataas na aktibidad ng hormonal ng inunan, na gumagawa ng naturang mga kontrainsular na ahente bilang chorionic somatomammatropin, progesterone, estrogens.
Ang kanilang labis ay humahantong sa:
• paglaban ng insulin,
• pagbawas sa pagiging sensitibo ng katawan ng pasyente sa zcogenic insulin,
• dagdagan ang pangangailangan para sa pang-araw-araw na dosis ng insulin,
• binibigkas na "umaga ng madaling araw" na sindrom na may pinakamataas na pagtaas ng glucose sa unang oras ng umaga.
Sa hyperglycemia ng umaga, ang isang pagtaas sa dosis ng gabi ng matagal na insulin ay hindi kanais-nais, dahil sa mataas na peligro ng nocturnal hypoglycemia. Samakatuwid, sa mga babaeng ito na may hyperglycemia ng umaga, inirerekomenda na pangasiwaan ang isang dosis ng umaga ng matagal na insulin at isang karagdagang dosis ng maikli / ultra-maikling pagkilos ng insulin o paglipat upang magpahitit na therapy sa insulin.
Mga tampok ng insulin therapy sa panahon ng pag-iwas sa respiratory depression syndrome ng pangsanggol: kapag inireseta ang dexamethasone 6 mg 2 beses sa isang araw para sa 2 araw, ang dosis ng pinalawak na pagdoble ng insulin para sa panahon ng pangangasiwa ng dexamethasone. Ang control ng glycemia ay inireseta sa 06.00, bago at pagkatapos kumain, bago matulog at sa 03.00. para sa pagsasaayos ng dosis ng maikling insulin. Pagwawasto ng metabolismo ng tubig-asin.
Pagkatapos ng 37 linggo Sa pagbubuntis, ang pangangailangan para sa insulin ay maaaring bumaba muli, na humahantong sa isang average na pagbaba sa mga dosis ng insulin na 4-8 yunit / araw. Ito ay pinaniniwalaan na ang aktibidad ng synthesize ng insulin ng β cell apparatus ng pancreas ng fetus sa puntong ito ay napakataas na nagbibigay ng isang makabuluhang pagkonsumo ng glucose mula sa dugo ng ina. Sa isang matalim na pagbaba sa glycemia, kanais-nais na palakasin ang kontrol sa kondisyon ng pangsanggol na may kaugnayan sa posibleng pagsugpo ng pheoplacental complex laban sa background ng kakulangan sa placental.
Sa panganganak ang mga makabuluhang pagbabagu-bago sa mga antas ng glucose sa dugo ay naganap, ang hyperglycemia at acidosis ay maaaring bumuo sa ilalim ng impluwensya ng mga pang-emosyonal na impluwensya o hypoglycemia, bilang isang resulta ng pisikal na gawaing ginawa, pagkapagod ng isang babae.
Pagkatapos ng panganganak ang glucose ng dugo ay bumababa nang mabilis (laban sa background ng isang pagbagsak sa antas ng mga placental hormones pagkatapos ng kapanganakan). Kasabay nito, ang pangangailangan para sa insulin sa isang maikling panahon (2-4 araw) ay nagiging mas mababa kaysa sa bago pagbubuntis. Pagkatapos ay unti-unting tumataas ang glucose ng dugo.Sa pamamagitan ng ika-7-21 na araw ng postpartum period, naabot nito ang antas na sinusunod bago pagbubuntis
Maagang toxicosis ng mga buntis na kababaihan na may ketoacidosis
Ang mga buntis na kababaihan ay nangangailangan ng rehydration na may mga solusyon sa asin sa isang dami ng 1.5-2.5 l / araw, pati na rin sa pasalita na 2-4 l / day na may tubig na walang gas (mabagal, sa mga maliliit na sips). Sa diyeta ng buntis para sa buong panahon ng paggamot, mashed na pagkain, higit na karbohidrat (cereal, juices, jelly), na may karagdagang asin, maliban sa mga nakikitang taba, inirerekumenda. Sa glycemia na mas mababa sa 14.0 mmol / L, ang insulin ay ibinibigay laban sa isang background ng 5% na solusyon sa glucose.
Pamamahala ng kapanganakan 8, 9
Plano sa pag-ospital:
• ang pinakamainam na oras ng paghahatid ay 38-40 linggo,
• Ang pinakamainam na paraan ng paghahatid - panganganak sa pamamagitan ng natural na kanal ng panganganak na may malapit na pagsubaybay sa glycemia sa panahon (oras-oras) at pagkatapos ng panganganak.
Mga indikasyon para sa seksyon ng cesarean:
• mga pagpapahiwatig ng obstetric para sa paghahatid ng operative (binalak / emergency),
• ang pagkakaroon ng malubhang o progresibong komplikasyon ng diyabetis.
Ang termino ng paghahatid sa mga buntis na kababaihan na may diyabetis ay tinutukoy nang isa-isa, na isinasaalang-alang ang kalubhaan ng sakit, ang antas ng kompensasyon, ang pagganap na estado ng pangsanggol at ang pagkakaroon ng mga komplikasyon ng obstetric.
Kapag pinaplano ang panganganak sa mga pasyente na may type 1 diabetes, kinakailangan upang masuri ang antas ng kapanahunan ng fetus, dahil ang huli na pagkahinog ng mga operating system ay posible.
Ang mga buntis na kababaihan na may diyabetis at pangsanggol na macrosomia ay dapat ipagbigay-alam sa mga posibleng panganib ng mga komplikasyon sa normal na paghahatid ng vaginal, panganganak ng induction at seksyon ng cesarean.
Sa anumang anyo ng fetopathy, hindi matatag na antas ng glucose, ang pag-unlad ng mga huling komplikasyon ng diabetes, lalo na sa mga buntis na kababaihan ng "mataas na panganib na panganib" na grupo, kinakailangan upang malutas ang isyu ng maagang paghahatid.
Ang therapy sa paghahatid ng insulin 8, 9
Sa natural na panganganak:
• ang mga antas ng glycemia ay dapat mapanatili sa pagitan ng 4.0-7.0 mmol / L. Ipagpatuloy ang pangangasiwa ng pinalawak na insulin.
• Kapag kumakain sa panahon ng paggawa, dapat na sakupin ng pangangasiwa ng maikling insulin ang dami ng natupok na XE (Apendise 5).
• Kinokontrol ng Glycemic tuwing 2 oras.
• Sa glycemia mas mababa sa 3.5 mmol / L, ang intravenous na pangangasiwa ng isang 5% na solusyon sa glucose na 200 ml ay ipinahiwatig. Sa glycemia sa ilalim ng 5.0 mmol / L, isang karagdagang 10 g ng glucose (matunaw sa bibig ng lukab). Sa glycemia na mas malaki kaysa sa 8.0-9.0 mmol / L, intramuscular injection ng 1 yunit ng simpleng insulin, sa 10.0-12.0 mmol / L 2 na yunit, sa 13.0-15.0 mmol / L -3 na yunit. , na may glycemia higit sa 16.0 mmol / l - 4 na mga yunit.
• Sa mga sintomas ng pag-aalis ng tubig, intravenous administration ng saline,
• Sa mga buntis na kababaihan na may type 2 diabetes na may mababang pangangailangan sa insulin (hanggang sa 14 na yunit / araw), hindi kinakailangan ang insulin sa panahon ng paggawa.
Sa operative labor:
• sa araw ng operasyon, ang dosis ng umaga ng pinahabang insulin ay pinamamahalaan (na may normoglycemia, ang dosis ay nabawasan ng 10-20%, na may hyperglycemia, ang dosis ng pinalawig na insulin ay pinangangasiwaan nang walang pagwawasto, pati na rin isang karagdagang 1-4 na yunit ng maikling insulin).
• sa kaso ng paggamit ng pangkalahatang kawalan ng pakiramdam sa panahon ng panganganak sa mga kababaihan na may diyabetis, ang regular na pagsubaybay sa mga antas ng glucose sa dugo (bawat 30 minuto) ay dapat isagawa mula sa sandali ng induction hanggang sa pagsilang ng fetus at ang babae ay ganap na naibalik mula sa pangkalahatang kawalan ng pakiramdam.
• Ang karagdagang mga taktika ng hypoglycemic therapy ay katulad ng para sa natural na paghahatid.
• Sa pangalawang araw pagkatapos ng operasyon, na may limitadong paggamit ng pagkain, ang dosis ng pinalawig na insulin ay nabawasan ng 50% (pangunahin na pinangangasiwaan sa umaga) at maikling insulin na yunit bago ang pagkain na may glycemia na higit sa 6.0 mmol / L.
Mga tampok ng pamamahala ng paggawa sa diyabetis
• patuloy na control cardiotogographic,
• masidhing lunas sa sakit.
Pamamahala ng postpartum na panahon sa diyabetis
Sa mga kababaihan na may type 1 diabetes pagkatapos ng panganganak at sa simula ng paggagatas, ang dosis ng matagal na insulin ay maaaring mabawasan ng 80-90%, ang dosis ng maikling insulin ay karaniwang hindi lalampas sa mga yunit ng 2-4 bago kumain sa mga tuntunin ng glycemia (para sa isang panahon ng 1-3 araw pagkatapos ng paghahatid). Unti-unti, sa loob ng 1-3 na linggo, ang pangangailangan para sa pagtaas ng insulin at ang dosis ng insulin ay umabot sa pre-gestational level. Samakatuwid:
• ibagay ang dosis ng insulin, isinasaalang-alang ang mabilis na pagbaba ng demand na sa unang araw pagkatapos ng kapanganakan mula sa sandali ng kapanganakan ng inunan (sa pamamagitan ng 50% o higit pa, bumalik sa paunang dosis bago pagbubuntis),
• inirerekumenda ang pagpapasuso (babala tungkol sa posibleng pag-unlad ng hypoglycemia sa ina!),
• mabisang pagpipigil sa pagbubuntis ng hindi bababa sa 1.5 taon.
Mga pakinabang ng therapy ng pump-action na insulin sa mga buntis na may diyabetis
• Ang mga babaeng gumagamit ng NPI (isang bomba ng insulin) ay mas malamang na maabot ang kanilang mga antas ng target HbAlc. Mga tagapagpahiwatig sa laboratoryo
* Kung may mga palatandaan ng talamak na komplikasyon ng diyabetis, ang pagdaragdag ng mga nagkakasakit na sakit, ang hitsura ng mga karagdagang kadahilanan sa panganib, ang tanong ng dalas ng mga pagsusuri ay nagpasya nang paisa-isa.
Talahanayan 16 Ang listahan ng mga instrumental na pagsusuri na kinakailangan para sa dynamic na kontrol sa mga pasyente na may diabetes mellitus * 3, 7
| Mga instrumental na eksaminasyon | Kadalasan ng pagsisiyasat |
| Patuloy na Pagsubaybay sa Glucose (LMWH) | 1 oras bawat quarter, ayon sa mga indikasyon - mas madalas |
| Kontrol ng presyon ng dugo | Sa bawat pagbisita sa doktor |
| Ang pagsusuri sa paa at pagtatasa ng pagiging sensitibo sa paa | Sa bawat pagbisita sa doktor |
| Mas mababang limbong neuromyograpiya | Minsan sa isang taon |
| ECG | Minsan sa isang taon |
| Pagsisiyasat ng mga kagamitan at inspeksyon ng mga site ng iniksyon | Sa bawat pagbisita sa doktor |
| X-ray ng dibdib | Minsan sa isang taon |
| Ang ultratunog ng mga sisidlan ng mas mababang mga paa't kamay at bato | Minsan sa isang taon |
| Ultrasound ng lukab ng tiyan | Minsan sa isang taon |
* Kung may mga palatandaan ng talamak na komplikasyon ng diyabetis, ang pagdaragdag ng mga nagkakasakit na sakit, ang hitsura ng mga karagdagang kadahilanan sa panganib, ang tanong ng dalas ng mga pagsusuri ay nagpasya nang paisa-isa.
• 6-12 linggo pagkatapos ng kapanganakan ang lahat ng mga kababaihan na mayroong GDM ay sumasailalim sa PGTT na may 75 g ng glucose upang maibalik ang antas ng pagkabigo ng metabolismo ng karbohidrat (Apendise 2),
• Kinakailangan na ipaalam sa mga pedyatrisyan at GP tungkol sa pangangailangan na subaybayan ang estado ng metabolismo ng karbohidrat at ang pag-iwas sa type 2 diabetes sa isang bata na ang ina ay sumailalim sa GDM (Apendise 6).
Ang mga tagapagpahiwatig ng pagiging epektibo ng paggamot at kaligtasan ng mga pamamaraan ng diagnosis at paggamot na inilarawan sa protocol:
• nakamit ang antas ng metabolismo ng karbohidrat at lipid na malapit sa normal hangga't maaari, pag-normalize ng presyon ng dugo sa isang buntis,
• pag-unlad ng pagganyak para sa pagpipigil sa sarili,
• pag-iwas sa mga tiyak na komplikasyon ng diabetes,
• ang kawalan ng mga komplikasyon sa panahon ng pagbubuntis at panganganak, ang kapanganakan ng isang buhay na malusog na full-term na sanggol.
Talahanayan 17 Target ang glycemia sa mga pasyente na may GDM 2, 5
| Tagapagpahiwatig (glucose) | Antas ng target (na-calibrated na resulta ng plasma) |
| Sa isang walang laman na tiyan | |
| Bago kumain | |
| Bago matulog | |
| Sa 03.00 | |
| 1 oras pagkatapos kumain |
Pag-ospital
Mga indikasyon para sa pag-ospital sa mga pasyente na may PSD 1, 4 *
Mga indikasyon para sa emerhensiyang pag-ospital:
- ang pasinaya ng diabetes sa panahon ng pagbubuntis,
- hyper / hypoglycemic precoma / koma
- ketoacidotic precoma at coma,
- ang pag-unlad ng mga komplikasyon ng vascular ng diabetes (retinopathy, nephropathy),
- impeksyon, pagkalasing,
- pagsali sa mga komplikadong komplikasyon na nangangailangan ng mga hakbang sa pang-emergency.
Mga indikasyon para sa nakaplanong ospital*:
- Lahat ng mga buntis ay napapailalim sa ospital kung mayroon silang diyabetis.
- Ang mga kababaihan na may pre-gestational diabetes ay naospital ayon sa pinlano sa mga sumusunod na panahon ng pagbubuntis:
Unang pag-ospital ay isinasagawa sa pagbubuntis hanggang sa 12 linggo sa ospital endocrinological / therapeutic profile na may kaugnayan sa isang pagbawas sa pangangailangan ng insulin at ang panganib ng mga kondisyon ng hypoglycemic.
Ang layunin ng pag-ospital:
- paglutas ng isyu ng posibilidad ng pagpapahaba ng pagbubuntis,
- pagkilala at pagwawasto ng metabolic at microcirculatory disorder ng diabetes at concomitant extragenital pathology, pagsasanay sa School of Diabetes (sa panahon ng pagpapahaba ng pagbubuntis).
Pangalawang ospital sa panahon ng 24-28 na linggo ng pagbubuntis sa isang inpatient endocrinological / therapeutic profile.
Ang layunin ng pag-ospital: pagwawasto at pagkontrol ng dinamika ng metabolic at microcirculatory disorder ng diabetes.
Pangatlong ospital isinasagawa sa departamento ng patolohiya ng mga buntis na obstetric na mga organisasyon ng 2-3 mga antas ng regionalization ng perinatal care:
- kasama ang type 1 at type 2 diabetes sa panahon ng 36-38 na linggo ng pagbubuntis,
- kasama ang GDM - sa panahon ng 38-39 na linggo ng pagbubuntis.
Ang layunin ng pag-ospital ay ang pagtatasa ng fetus, pagwawasto ng therapy sa insulin, ang pagpili ng paraan at termino ng paghahatid.
* Posible na pamahalaan ang mga buntis na may diyabetis sa kasiya-siyang kondisyon sa isang outpatient na batayan, kung ang diyabetis ay mabayaran at lahat ng kinakailangang pagsusuri ay isinagawa.
Mga mapagkukunan at panitikan
- Mga minuto ng mga pagpupulong ng Expert Commission on Healthcare Development ng Ministry of Health ng Republika ng Kazakhstan, 2014
- 1. World Health Organization. Kahulugan, Diagnosis, at Pag-uuri ng Diabetes Mellitus at mga Complicatios nito: Ulat ng isang konsultasyon sa WHO. Bahagi 1: Diagnosis at Pag-uuri ng Diabetes Mellitus. Geneva, World Health Organization, 1999 (WHO / NCD / NCS / 99.2). 2 American Diabetes Assotiation. Mga pamantayan ng pangangalagang medikal sa diyabetis-2014. Pangangalaga sa Diabetes, 2014, 37 (1). 3. Mga algorithm para sa dalubhasang pangangalagang medikal para sa mga pasyente na may diyabetis. Ed. I.I. Dedova, M.V. Shestakova. Ika-6 na isyu. M., 2013. 4. World Health Organization. Paggamit ng Glycated Hemoglobin (HbAlc) sa Diagnosis ng Diabetes Mellitus. Naiikling ulat ng isang Konsultasyon sa WHO. World Health Organization, 2011 (WHO / NMH / CHP / CPM / 11.1). 5. Ang pambansang kasunduan ng Russia na "Gestational diabetes mellitus: diagnosis, paggamot, pagsubaybay sa postpartum" / Dedov II, Krasnopolsky VI, Sukhikh G.T. Sa ngalan ng grupong nagtatrabaho // Diabetes. - 2012. - Hindi. 4. - S. 4-10. 6. Nurbekova A.A. Diabetes mellitus (diagnosis, komplikasyon, paggamot). Teksto - Almaty. - 2011 .-- 80 s. 7. Bazarbekova RB, Zeltser M.E., Abubakirova Sh.S. Pagkakasundo sa diagnosis at paggamot ng diyabetis. Almaty, 2011. 8. Napiling mga isyu ng perinatology. Na-edit ni Prof. R.Y. Nadisauskene. Publisher Lithuania. 2012 652 p. 9. Pamamahala ng Pambansang Obstetrika, na-edit ni E.K Aylamazyan, M., 2009. 10. Proteksyon ng NICE Protocol sa Diabetes sa panahon ng Pagbubuntis, 2008. 11. Ang therapy na batay sa pump na batay sa Pump at patuloy na pagsubaybay sa glucose. Na-edit ni John Pickup. OXFORD, UNIVERSITY PRESS, 2009. 12.I. Blumer, E. Hadar, D. Hadden, L. Jovanovic, J. Mestman, M. Hass Murad, Y. Yogev. Diabetes at Pagbubuntis: Isang Gabay sa Klinikal na Praktikal sa Endocrine Society. J Clin Endocrinol Metab, Nobyembre 2-13, 98 (11): 4227-4249.
Impormasyon
III. ORGANISASYONONG ASPEKTO NG PAGPAPAKATAO NG Protocol
Listahan ng mga developer ng protocol na may data ng kwalipikasyon:
1. Nurbekova AA, MD, propesor ng Kagawaran ng Endocrinology ng KazNMU
2. Doschanova A.M. - MD, propesor, doktor ng pinakamataas na kategorya, pinuno ng departamento ng mga obstetrics at ginekolohiya para sa internship ng JSC "MIA",
3. Sadybekova G.T.- kandidato ng agham medikal, propesor ng associate, doktor ng pinakamataas na kategorya endocrinologist, associate professor ng Kagawaran ng Panloob na Sakit para sa Pagsasama ng JSC "MIA".
4. Ahmadyar N.S., MD, Senior Clinical Pharmacologist, JSC "NNCMD"
Ang pahiwatig ng walang salungatan ng interes: hindi.
Mga Reviewer:
Kosenko Tatyana Frantsevna, kandidato ng agham medikal, propesor ng associate ng Kagawaran ng Endocrinology, AGIUV
Ang indikasyon ng mga kondisyon para sa pag-revise ng protocol: rebisyon ng protocol pagkatapos ng 3 taon at / o sa pagdating ng mga bagong pamamaraan ng diagnosis / paggamot na may mas mataas na antas ng katibayan.
Apendise 1
Sa mga buntis na kababaihan, ang diagnosis ng diyabetis ay isinasagawa batay sa mga pagtukoy ng laboratoryo ng antas ng glucose ng venous plasma lamang.
Ang pagpapakahulugan sa mga resulta ng pagsubok ay isinasagawa ng mga obstetrician-gynecologist, Therapy, pangkalahatang practitioner. Ang espesyal na konsultasyon ng isang endocrinologist upang maitaguyod ang katotohanan ng isang paglabag sa metabolismo ng karbohidrat sa panahon ng pagbubuntis ay hindi kinakailangan.
Ang diagnosis ng mga karamdaman ng metabolismo ng karbohidrat sa panahon ng pagbubuntis isinasagawa sa 2 phases.
1 LALAKI. Kapag ang isang buntis ay unang bumibisita sa isang doktor ng anumang espesyalidad hanggang sa 24 na linggo, ang isa sa mga sumusunod na pag-aaral ay sapilitan:
- Ang pag-aayuno ng venous na glucose sa plasma (natutuklasang may asukal na plasma glucose pagkatapos ng paunang pag-aayuno ng hindi bababa sa 8 oras at hindi hihigit sa 14 na oras),
- Ang HbA1c gamit ang isang pamamaraan ng pagpapasiya na napatunayan ayon sa National Glycohemoglobin Standartization Program (NGSP) at na-standardize ayon sa mga halagang sanggunian na pinagtibay sa DCCT (Pag-aaral ng Pag-aaral at Pag-aaral ng Mga komplikasyon).
- may venous plasma glucose sa anumang oras ng araw, anuman ang paggamit ng pagkain.
Talahanayan 2 Ang walang hanggan na glucose sa glucose ng glucose para sa diagnosis ng manifest (unang napansin) na diabetes sa panahon ng pagbubuntis 2, 5
| Manifest (unang nakita) diabetes sa mga buntis na kababaihan | |
| Ang pag-aayuno ng glucose na glucose sa plasma | ≥7.0 mmol / L |
| HbA1c 2 | ≥6,5% |
| Ang walang hangganang glucose ng plasma, anuman ang oras ng araw o pagkain na may mga sintomas ng hyperglycemia | ≥11.1 mmol / L |
1 Kung ang mga hindi normal na halaga ay nakuha sa unang pagkakataon at walang mga sintomas ng hyperglycemia, kung gayon ang isang paunang pagsusuri ng manifest diabetes sa panahon ng pagbubuntis ay dapat kumpirmahin sa pamamagitan ng pag-aayuno ng venous plasma glucose o HbA1c gamit ang mga pamantayang pagsusuri. Kung may mga sintomas ng hyperglycemia, ang isang solong pagpapasiya sa saklaw ng diyabetis (glycemia o HbA1c) ay sapat upang magtatag ng isang diagnosis ng diyabetis. Kung napansin ang manifest diabetes, dapat itong maging kwalipikado sa lalong madaling panahon sa anumang kategorya ng diagnostic ayon sa kasalukuyang pag-uuri ng WHO, halimbawa, type 1 diabetes, type 2 diabetes, atbp.
2 Ang HbA1c gamit ang isang pamamaraan ng pagpapasiya na napatunayan ayon sa National Glycohemoglobin Standartization Program (NGSP) at na-standardize ayon sa mga halagang sanggunian na tinanggap sa DCCT (Diabetes Control and Complications Study).
Kung sakaling ang resulta ng pag-aaral ay tumutugma sa kategorya ng manifest (unang nakita) na diyabetes, ang uri nito ay tinukoy at ang pasyente ay agad na inilipat para sa karagdagang pamamahala sa endocrinologist.
Kung ang antas ng HbA1c First-time na GDM
1 Tanging ang bulok na glucose ng plasma ay nasubok. Ang paggamit ng buong mga sample ng dugo ng maliliit na ugat ay hindi inirerekomenda.
2 Sa anumang yugto ng pagbubuntis (isang hindi normal na halaga para sa pagsukat ng antas ng glucose ng venous plasma ay sapat).
Kapag unang ginamit ng mga buntis na kababaihan na kasama BMI ≥25 kg / m2 at pagkakaroon ng sumusunod mga kadahilanan sa peligro 2, 5 na isinasagawa Ang HRT upang makita ang nakatagong uri ng 2 diabetes (talahanayan 2):
• katahimikan na pamumuhay
• Mga kamag-anak na 1st-line na may diabetes
• mga kababaihan na may kasaysayan ng pagsilang ng isang malaking fetus (higit sa 4000 g), panganganak o itinatag na gestational diabetes
• hypertension (≥140 / 90 mm Hg o antihypertensive therapy)
• Antas ng HDL 0.9 mmol / L (o 35 mg / dl) at / o antas ng triglyceride 2.82 mmol / L (250 mg / dl)
• ang pagkakaroon ng HbAlc ≥ 5.7% bago ang kapansanan sa pagtitiis ng glucose o may kapansanan sa glucose sa pag-aayuno
• kasaysayan ng sakit sa cardiovascular
• iba pang mga klinikal na kondisyon na nauugnay sa paglaban sa insulin (kabilang ang matinding labis na labis na labis na labis na katabaan, acanthosis nigrikans)
• polycystic ovary syndrome
2 LALAKI - isinasagawa sa ika-24-28 na linggo ng pagbubuntis.
Sa lahat ng kababaihan, kung saan ang diyabetis ay hindi napansin sa unang bahagi ng pagbubuntis, para sa diagnosis ng GDM, ang PGTT ay isinagawa na may 75 g ng glucose (Apendise 2).
Talahanayan 4 Walang hanggan plasma glucose threshold para sa pagsusuri ng GDM 2, 5
| GDM, pagsubok sa pagsubok ng pagpaparaya sa bibig (PGTT) na may 75 g glucose | |
| Malakas na Plasma Glucose 1,2,3 | mmol / l |
| Sa isang walang laman na tiyan | ≥ 5.1, ngunit |
| Pagkatapos ng 1 oras | ≥10,0 |
| Pagkatapos ng 2 oras | ≥8,5 |
1 Tanging ang bulok na glucose ng plasma ay nasubok. Ang paggamit ng buong mga sample ng dugo ng maliliit na ugat ay hindi inirerekomenda.
2 Sa anumang yugto ng pagbubuntis (ang isang hindi normal na halaga para sa pagsukat ng antas ng glucose ng venous plasma ay sapat).
3 Ayon sa mga resulta ng PHTT na may 75 g ng asukal, hindi bababa sa isang halaga ng antas ng glucose ng globo ng plasma na wala sa tatlo, na magiging katumbas o mas mataas kaysa sa threshold, ay sapat upang maitaguyod ang diagnosis ng GDM. Sa pagtanggap ng mga hindi normal na halaga sa paunang pagsukat, ang pag-load ng glucose ay hindi ginanap; sa pagtanggap ng mga hindi normal na halaga sa ikalawang punto, hindi kinakailangan ang isang pangatlong pagsukat.
Ang pag-aayuno ng glucose, isang random na meter ng asukal sa dugo na may isang glucometer, at asukal sa ihi (isang pagsubok na litmus na ihi) ay hindi inirerekomenda na mga pagsubok para sa pag-diagnose ng GDM.
Apendise 2
Mga Batas para sa pagpapatupad ng PGTT
Ang PGTT na may 75 g ng glucose ay isang ligtas na pagsusuri sa pag-diagnose ng pag-load upang makita ang mga karamdaman sa karbohidrat na karamdaman sa panahon ng pagbubuntis.
Ang pagpapakahulugan sa mga resulta ng PHT ay maaaring isagawa ng isang doktor ng anumang espesyalidad: obstetrician, gynecologist, general practitioner, endocrinologist.
Ang pagsubok ay isinasagawa laban sa background ng isang normal na diyeta (hindi bababa sa 150 g ng mga karbohidrat bawat araw) nang hindi bababa sa 3 araw bago ang pag-aaral. Ang pagsubok ay isinasagawa sa umaga sa isang walang laman na tiyan pagkatapos ng isang 8-14 na oras ng gabi nang mabilis. Ang huling pagkain ay dapat na naglalaman ng 30-50 g ng mga karbohidrat. Hindi ipinagbabawal ang pag-inom ng tubig. Sa panahon ng pagsubok, ang pasyente ay dapat umupo. Ipinagbabawal ang paninigarilyo hanggang sa makumpleto ang pagsubok. Ang mga gamot na nakakaapekto sa mga antas ng glucose ng dugo (multivitamins at paghahanda ng bakal na naglalaman ng mga karbohidrat, glucocorticoids, β-blockers, β-adrenergic agonists) ay dapat, kung maaari, makuha pagkatapos makumpleto ang pagsubok.
Ang PGTT ay hindi ginanap:
- na may maagang nakakalason na mga buntis (pagsusuka, pagduduwal),
- kung kinakailangan, pagsunod sa mahigpit na pahinga sa kama (ang pagsubok ay hindi isinasagawa hanggang sa pagpapalawak ng rehimen ng motor),
- laban sa background ng isang talamak na nagpapaalab o nakakahawang sakit,
- na may exacerbation ng talamak na pancreatitis o ang pagkakaroon ng dumping syndrome (resected syndrome sa tiyan).
Venous Plasma Glucose Test ginanap lamang sa laboratoryo sa mga biochemical analyzers o sa mga glucose analyzer.
Ang paggamit ng mga portable na tool sa pagsubaybay sa sarili (glucometer) para sa pagsubok ay ipinagbabawal.
Ang pag-sampling ng dugo ay isinasagawa sa isang cold tube tube (mas mabuti na vacuum) na naglalaman ng mga preservatives: sodium fluoride (6 mg bawat 1 ml ng buong dugo) bilang isang inhibitor ng enolase upang maiwasan ang kusang glycolysis, pati na rin ang EDTA o sodium citrate bilang anticoagulants. Ang tubo ng pagsubok ay inilalagay sa tubig na yelo. Pagkatapos ay agad na (hindi lalampas sa susunod na 30 minuto) ang dugo ay isinakripisyo upang paghiwalayin ang plasma at ang mga nabuo na elemento. Ang Plasma ay inililipat sa isa pang plastic tube. Sa biological fluid na ito, sinusukat ang glucose.
Mga Hakbang sa Pagsubok
1st stage. Matapos makuha ang unang halimbawa ng pag-aayuno ng plasma ng dugo ng pag-aayuno, ang antas ng glucose ay sinusukat kaagad, dahil sa pagtanggap ng mga resulta na nagpapahiwatig ng isang manifest (unang napansin) diabetes o GDM, walang karagdagang paglo-load ng glucose na ginanap at huminto ang pagsubok. Kung imposible na hayagang matukoy ang antas ng glucose, nagpapatuloy ang pagsubok at natapos.
2nd stage. Kapag nagpapatuloy ng pagsubok, ang pasyente ay dapat uminom ng isang solusyon ng glucose sa loob ng 5 minuto, na binubuo ng 75 g ng dry (anhydrite o anhydrous) glucose na natunaw sa 250-300 ml ng mainit-init (37-40 ° C) na pag-inom ng hindi carbonated (o distilled) na tubig. Kung ang glucose monohidrat ay ginagamit, ang 82.5 g ng sangkap ay kinakailangan para sa pagsubok. Ang pagsisimula ng isang solusyon sa glucose ay itinuturing na pagsisimula ng isang pagsubok.
Ika-3 yugto. Ang mga sumusunod na halimbawa ng dugo upang matukoy ang antas ng glucose ng venous plasma ay kinuha 1 at 2 oras pagkatapos ng pag-load ng glucose. Sa pagtanggap ng mga resulta na nagpapahiwatig ng GDM pagkatapos ng pag-sample ng ika-2 dugo, natapos ang pagsubok.
Apendise 3
Ang sistemang LMWH ay ginagamit bilang isang modernong pamamaraan para sa pag-diagnose ng mga pagbabago sa glycemia, pagkilala sa mga pattern at paulit-ulit na mga uso, nakita ang hypoglycemia, pagsasagawa ng pagwawasto ng paggamot at pagpili ng hypoglycemic therapy, ay tumutulong upang turuan ang mga pasyente at ang kanilang pakikilahok sa kanilang paggamot.
Ang NMH ay isang mas moderno at tumpak na diskarte kumpara sa pagmamanman sa sarili sa bahay. Pinapayagan ka ng NMH na sukatin ang mga antas ng glucose sa intercellular fluid tuwing 5 minuto (288 pagsukat bawat araw), na nagbibigay sa doktor at pasyente ng detalyadong impormasyon tungkol sa mga antas ng glucose at mga uso sa konsentrasyon nito, pati na rin ang pagbibigay ng mga nakakaalarma na signal para sa hypo- at hyperglycemia.
Mga indikasyon para sa NMH:
- mga pasyente na may isang antas ng HbA1c sa itaas ng mga target na parameter,
- Ang mga pasyente na may isang hindi pagkakamali sa pagitan ng antas ng HbA1c at ang mga tagapagpahiwatig na naitala sa talaarawan,
- mga pasyente na may hypoglycemia o sa mga kaso ng hinala ng pagiging insensitivity sa simula ng hypoglycemia,
- mga pasyente na may takot sa hypoglycemia na nakakasagabal sa pagwawasto ng paggamot,
- mga batang may mataas na pagkakaiba-iba ng glycemia,
- mga buntis
- edukasyon sa pasyente at paglahok sa kanilang paggamot,
- mga pagbabago sa pag-uugali ng pag-uugali sa mga pasyente na hindi madaling kapitan sa pagsubaybay sa sarili ng glycemia.
Apendise 4
Espesyal na pangangalaga sa antenatal para sa mga buntis na may diyabetis