Paano ibalik ang pancreas na may diyabetis
Ang mga isla ng pancreatic, na tinatawag ding Langerhans islets, ay mga maliliit na kumpol ng mga cell na nagkakalat sa buong pancreas. Ang pancreas ay isang organ na mayroong isang paayon na hugis na 15-20 cm ang haba, na matatagpuan sa likod ng mas mababang bahagi ng tiyan.
Ang mga pancreatic islets ay naglalaman ng ilang mga uri ng mga cell, kabilang ang mga beta cells na gumagawa ng hormon na insulin. Lumilikha din ang pancreas ng mga enzyme na makakatulong sa paghunaw ng katawan at pagsipsip ng pagkain.

Kapag ang mga antas ng glucose sa dugo ay tumaas pagkatapos kumain, ang mga pancreas ay tumugon sa pamamagitan ng paglabas ng insulin sa daloy ng dugo. Tinutulungan ng insulin ang mga cell sa buong katawan na sumipsip ng glucose mula sa dugo at ginagamit ito upang makabuo ng enerhiya.
Ang diabetes mellitus ay bubuo kapag ang pancreas ay hindi gumagawa ng sapat na insulin, ang mga cell ng katawan ay hindi gumagamit ng hormon na ito na may sapat na kahusayan o para sa parehong mga kadahilanan. Bilang isang resulta, ang glucose ay naipon sa dugo, at hindi nasisipsip mula sa mga cell ng katawan.
Sa type 1 diabetes, ang mga pancreatic beta cells ay humihinto sa paggawa ng insulin, dahil ang pag-atake ng immune system ng katawan at sinisira ang mga ito. Pinoprotektahan ng immune system ang mga tao mula sa mga impeksyon sa pamamagitan ng pag-alis at pagsira sa mga bakterya, mga virus, at iba pang mga potensyal na nakakapinsalang mga dayuhang sangkap. Ang mga taong may type 1 diabetes ay dapat uminom ng insulin araw-araw para sa buhay.
Ang type 2 na diabetes mellitus ay karaniwang nagsisimula sa isang kondisyon na tinatawag na resistensya ng insulin, kung saan ang katawan ay hindi maaaring gumamit ng insulin nang epektibo. Sa paglipas ng panahon, bumababa rin ang produksiyon ng hormon na ito, napakaraming mga pasyente na may type 2 diabetes ang kalaunan ay dapat uminom ng insulin.
Ano ang isang transplant ng islet ng pancreatic?
Mayroong dalawang uri ng paglipat (paglipat) ng mga pancreatic na islet:
Ang allotransplantation ng mga islet ng Langerhans ay isang pamamaraan kung saan ang mga islet mula sa pancreas ng isang namatay na donor ay nalinis, naproseso at inilipat sa ibang tao. Sa kasalukuyan, ang allotransplantation ng pancreatic islets ay itinuturing na isang eksperimentong pamamaraan, dahil ang teknolohiya ng kanilang paglipat ay hindi pa sapat na matagumpay.
Para sa bawat pancreatic islet allotransplantation, ang mga siyentipiko ay gumagamit ng dalubhasang mga enzyme upang alisin ang mga ito mula sa pancreas ng isang namatay na donor. Pagkatapos ang mga islet ay nalinis at binibilang sa laboratoryo.
Karaniwan, ang mga tatanggap ay tumatanggap ng dalawang pagbubuhos, bawat isa ay naglalaman ng 400,000 hanggang 500,000 mga islet. Matapos ang pagtatanim, ang mga beta cells ng mga islet na ito ay nagsisimula upang makabuo at lihim ang insulin.
Ang Langerhans islet allotransplantation ay isinasagawa para sa mga pasyente na may type 1 diabetes na hindi maganda kinokontrol ang mga antas ng glucose sa dugo. Ang layunin ng transplant ay upang matulungan ang mga pasyente na makamit ang medyo normal na antas ng glucose ng dugo na may o walang pang-araw-araw na iniksyon ng insulin.
Bawasan o alisin ang panganib ng walang malay na hypoglycemia (isang mapanganib na kondisyon kung saan ang pasyente ay hindi nakakaramdam ng mga sintomas ng hypoglycemia). Kapag naramdaman ng isang tao ang diskarte ng hypoglycemia, maaari siyang gumawa ng mga hakbang upang itaas ang antas ng glucose sa dugo sa normal na mga halaga para sa kanya.
Ang pancreatic islet allotransplantation ay isinasagawa lamang sa mga ospital na nakatanggap ng pahintulot para sa mga klinikal na pagsubok ng pamamaraang ito ng paggamot. Ang mga paglilipat ay madalas na ginagampanan ng mga radiologist - mga doktor na dalubhasa sa imaging medikal.Ang isang radiologist ay gumagamit ng x-ray at ultratunog upang gabayan ang pagpasok ng isang kakayahang umangkop na catheter sa pamamagitan ng isang maliit na paghiwa sa itaas na pader ng tiyan sa portal vein ng atay.
Ang portal vein ay isang malaking daluyan ng dugo na nagdadala ng dugo sa atay. Ang mga isla ay dahan-dahang ipinakilala sa atay sa pamamagitan ng isang catheter na nakapasok sa portal vein. Bilang isang patakaran, ang pamamaraang ito ay isinasagawa sa ilalim ng lokal o pangkalahatang kawalan ng pakiramdam.
Ang mga pasyente ay madalas na nangangailangan ng dalawa o higit pang mga transplants upang makakuha ng sapat na islet na gumagana upang mabawasan o maalis ang pangangailangan para sa insulin.
Ang pancreatic islet autotransplantation ay isinasagawa pagkatapos ng kabuuang pancreatectomy - pag-alis ng kirurhiko sa buong pancreas - sa mga pasyente na may malubhang talamak o pangmatagalang pancreatitis, na hindi maaasahan sa iba pang mga pamamaraan ng paggamot. Ang pamamaraang ito ay hindi itinuturing na pang-eksperimentong. Ang Langenhans islet autotransplantation ay hindi ginanap sa mga pasyente na may type 1 diabetes.
Ang pamamaraan ay naganap sa isang ospital sa ilalim ng pangkalahatang kawalan ng pakiramdam. Una, inaalis ng siruhano ang mga pancreas, mula kung saan nakuha ang mga pancreatic na mga isla. Sa loob ng isang oras, ang purified islet ay ipinakilala sa pamamagitan ng isang catheter sa atay ng pasyente. Ang layunin ng naturang transplant ay upang mabigyan ang katawan ng sapat na mga islang Langerhans upang makagawa ng insulin.
Ano ang mangyayari pagkatapos ng paglipat ng mga pancreatic islets?
Ang mga islet ng Langerhans ay nagsisimula na ilabas ang insulin sa ilang sandali matapos ang paglipat. Gayunpaman, ang kanilang buong paggana at ang paglaki ng mga bagong daluyan ng dugo ay tumatagal ng oras.
Ang mga tatanggap ay dapat ipagpatuloy ang mga iniksyon ng insulin bago magsimula ang buong operasyon ng mga nilipad na mga islet. Maaari rin silang magsagawa ng mga espesyal na paghahanda bago at pagkatapos ng paglipat na nag-aambag sa matagumpay na engraftment at pangmatagalang paggana ng mga islet ng Langerhans.
Gayunpaman, ang isang autoimmune na tugon na sumisira sa sariling mga cell ng beta ng pasyente ay maaaring atakehin muli ang mga nilipad na mga isla. Bagaman ang atay ay isang tradisyunal na lugar para sa pagbubuhos ng donor islet, ang mga siyentipiko ay nagsasaliksik ng mga alternatibong site, kabilang ang kalamnan tissue at iba pang mga organo.
Ano ang mga pakinabang at kawalan ng pancreatic islet allotransplantation?
Ang mga benepisyo ng Langerhans islet allotransplantation ay kasama ang pinahusay na kontrol ng glucose sa dugo, nabawasan o tinanggal ang mga iniksyon ng insulin para sa diabetes, at pag-iwas sa hypoglycemia. Ang isang kahalili sa paglipat ng mga pancreatic islets ay isang paglipat ng buong pancreas, na kadalasang ginagawa sa isang transplant sa bato.
Ang mga benepisyo ng paglipat ng buong pancreas ay hindi gaanong pag-asa sa insulin at mas matagal na pag-andar ng organo. Ang pangunahing kawalan ng isang transplant ng pancreas ay ito ay isang napaka kumplikadong operasyon na may mataas na peligro ng mga komplikasyon at kahit na kamatayan.
Ang pancreatic islet allotransplantation ay maaari ring makatulong upang maiwasan ang walang malay na hypoglycemia. Ipinakita ng mga pag-aaral sa siyentipiko na kahit na bahagyang gumagana ang mga islang matapos ang paglipat ay maaaring maiwasan ang mapanganib na kondisyon na ito.
Ang pagpapabuti ng kontrol ng glucose sa dugo sa pamamagitan ng islet allotranspolation ay maaari ring bumagal o maiwasan ang pag-unlad ng mga problema na may kaugnayan sa diyabetes, tulad ng sakit sa puso at bato, nerve at pinsala sa mata. Patuloy ang pananaliksik upang tuklasin ang posibilidad na ito.
Ang mga kakulangan ng pancreatic islet allotransplantation ay kasama ang mga panganib na nauugnay sa pamamaraan mismo - sa partikular, pagdurugo o trombosis. Ang mga nilipat na islet ay maaaring bahagyang o ganap na tumigil upang gumana.Ang iba pang mga panganib ay nauugnay sa mga epekto ng mga immunosuppressive na gamot na pinipilit na gawin ng mga pasyente upang matigil ang immune system mula sa pagtanggi sa mga nilipat na islet.
Kung ang pasyente ay mayroon nang transplanted na bato at kumukuha na ng mga immunosuppressive na gamot, ang mga panganib lamang ay ang pagbubuhos ng islet at ang mga epekto ng mga immunosuppressive na gamot na pinangangasiwaan sa panahon ng allotransplantation. Ang mga gamot na ito ay hindi kinakailangan para sa autotransplantation, dahil ang mga ipinakilala na mga cell ay kinuha mula sa sariling katawan ng pasyente.
Ano ang bisa ng paglipat ng mga islet ng Langerhans?
Mula 1999 hanggang 2009 sa Estados Unidos, ang allotransplantation ng pancreatic islets ay ginanap sa 571 na mga pasyente. Sa ilang mga kaso, ang pamamaraang ito ay isinagawa kasabay ng isang transplant sa bato. Karamihan sa mga pasyente ay nakatanggap ng isa o dalawang pagbubuhos ng islet. Sa pagtatapos ng dekada, ang average na bilang ng mga islet na nakuha sa isang solong pagbubuhos ay 463,000.
Ayon sa istatistika, sa isang taon pagkatapos ng paglipat, halos 60% ng mga tatanggap ang tumanggap ng kalayaan mula sa insulin, na nangangahulugang ihinto ang mga iniksyon ng insulin nang hindi bababa sa 14 na araw.
Sa pagtatapos ng ikalawang taon pagkatapos ng paglipat, 50% ng mga tatanggap ay maaaring tumigil sa mga iniksyon nang hindi bababa sa 14 araw. Gayunpaman, ang pangmatagalang kalayaan ng t-insulin ay mahirap mapanatili, at sa huli ang karamihan sa mga pasyente ay pinilit na muling kumuha ng insulin.
Ang mga kadahilanan na nauugnay sa pinakamahusay na mga resulta ng allograft ay nakilala:
- Edad - 35 taong gulang at mas matanda.
- Mas mababang antas ng triglycerides sa dugo bago ang paglipat.
- Mas mababang dosis ng insulin bago ang paglipat.
Gayunpaman, iminumungkahi ng ebidensya na pang-agham na kahit na bahagyang gumagana ang mga nilipad na mga isla ng Langerhans ay maaaring mapabuti ang kontrol ng glucose sa dugo at mas mababang mga dosis ng insulin.
Ano ang papel ng mga immunosuppressant?
Ang mga immunosuppressive na gamot ay kinakailangan upang maiwasan ang pagtanggi, isang karaniwang problema sa anumang paglipat.
Nakamit ng mga siyentipiko ang maraming tagumpay sa larangan ng paglilipat ng mga islet ng Langerhans sa mga nagdaang taon. Noong 2000, inilathala ng mga siyentipiko ng Canada ang kanilang transplant protocol (Edmonton Protocol), na inangkop ng mga sentro ng medikal at pananaliksik sa buong mundo at patuloy na nagpapabuti.
Ipinakilala ng Edmonton Protocol ang paggamit ng isang bagong kumbinasyon ng mga immunosuppressive na gamot, kabilang ang daclizumab, sirolimus at tacrolimus. Patuloy na binuo at pag-aralan ng mga siyentipiko ang mga pagbabago sa protocol na ito, kabilang ang pinahusay na regimen ng paggamot na makakatulong na madagdagan ang tagumpay ng transplant. Ang mga scheme na ito sa iba't ibang mga sentro ay maaaring magkakaiba.
Ang mga halimbawa ng iba pang mga immunosuppressant na ginagamit sa paglipat ng islet ng Langerhans ay kasama ang antithymocyte globulin, belatacept, etanercept, alemtuzumab, basaliximab, everolimus, at mycophenolate mofetil. Sinasaliksik din ng mga siyentipiko ang mga gamot na hindi kabilang sa grupo ng mga immunosuppressant, tulad ng exenatide at sitagliptin.
Ang mga immunosuppressive na gamot ay may malubhang epekto, at ang kanilang pangmatagalang epekto ay hindi pa rin lubos na nauunawaan. Ang mga agarang epekto ay may kasamang mga ulser sa bibig at mga problema sa pagtunaw (tulad ng nakakainis na tiyan at pagtatae). Ang mga pasyente ay maaari ring umunlad:
- Tumaas ang kolesterol ng dugo.
- Mataas na presyon ng dugo.
- Anemia (pagbaba sa bilang ng mga pulang selula ng dugo at hemoglobin sa dugo).
- Nakakapagod
- Nabawasan ang puting selula ng dugo.
- Kakayahang kapansanan sa pag-andar.
- Ang pagtaas ng pagkamaramdamin sa impeksyon sa bakterya at virus.
Ang pagkuha ng mga immunosuppressant ay nagdaragdag din ng panganib ng pagbuo ng ilang mga uri ng mga bukol at kanser.
Ang mga siyentipiko ay patuloy na naghahanap ng mga paraan upang makamit ang pagpapaubaya ng immune system sa mga itinanim na mga islet, kung saan hindi kinikilala ng immune system ang mga ito bilang dayuhan.
Ang pagpapaubaya sa imyun ay susuportahan ang paggana ng mga nilipad na mga isla nang hindi kumukuha ng mga immunosuppressive na gamot. Halimbawa, ang isang pamamaraan ay ang mga islet ng transplant na naka-encode sa isang espesyal na patong na makakatulong upang maiwasan ang reaksyon ng pagtanggi.
Ano ang mga hadlang na kinakaharap ng allotransplantation ng pancreatic na mga isla?
Ang kakulangan ng angkop na donor ay ang pangunahing hadlang sa malawak na paggamit ng allotransplantation ng mga islet ng Langerhans. Bilang karagdagan, hindi lahat ng donor pancreas ay angkop para sa pagkuha ng islet, dahil hindi nila natutugunan ang lahat ng mga pamantayan sa pagpili.
Dapat ding tandaan na sa panahon ng paghahanda ng mga islet para sa paglipat, madalas silang nasira. Samakatuwid, napakakaunting mga transplants ang isinasagawa bawat taon.
Ang mga siyentipiko ay nag-aaral ng iba't ibang mga pamamaraan upang malutas ang problemang ito. Halimbawa, ang isang bahagi lamang ng pancreas mula sa isang nabubuhay na donor ay ginagamit; ang mga pancreatic islets ng mga baboy ay ginagamit.
Ang mga siyentipiko ay naglipat ng mga islet ng mga baboy sa iba pang mga hayop, kabilang ang mga unggoy, na pumapasok sa kanila sa isang espesyal na patong o gumagamit ng mga gamot upang maiwasan ang pagtanggi. Ang isa pang diskarte ay ang paglikha ng mga islet mula sa mga cell ng iba pang mga uri - halimbawa, mula sa mga stem cell.
Bilang karagdagan, ang mga hadlang sa pananalapi hadlangan ang malawak na allotransplantation ng islet. Halimbawa, sa Estados Unidos, ang teknolohiya ng transplant ay itinuturing na eksperimento, kaya pinondohan ito mula sa mga pondo ng pananaliksik, dahil hindi nasasaklaw ng seguro ang mga ganitong pamamaraan.
Nutrisyon at Diyeta
Ang isang tao na sumailalim sa paglipat ng mga pancreatic islets ay dapat sundin ang isang diyeta na binuo ng mga doktor at nutrisyunista. Ang mga gamot na immunosuppressive na kinuha pagkatapos ng paglipat ay maaaring maging sanhi ng pagtaas ng timbang. Ang isang malusog na diyeta ay mahalaga para sa pagkontrol sa timbang ng katawan, presyon ng dugo, kolesterol sa dugo, at mga antas ng glucose sa dugo.
Mga Mahahalagang Diabetes
Ang diyabetis ay kinikilala bilang isang epidemya ng ika-21 siglo. Ayon sa istatistika, ang rate ng saklaw ay 8.5% sa mga pasyente ng may sapat na gulang. Noong 2014, 422 milyong mga pasyente ang nakarehistro, para sa paghahambing, noong 1980 ang bilang ng mga pasyente ay 108 milyon lamang. Ang Diabetes mellitus ay isang sakit na kumakalat sa isang napakalaking bilis, na patuloy na labis na labis na katabaan.
Ang pag-unlad ng patolohiya ay nagsisimula sa pagkagambala ng endocrine system. Kasabay nito, ang eksaktong mga sanhi ng pagsisimula ng diyabetis ay hindi pa nilinaw. Gayunpaman, maraming mga kadahilanan na nagpapataas ng panganib ng pagbuo ng sakit: kasarian, edad, pagmamana, labis na timbang, pagbubuntis sa pathological, atbp.
Ang dalawang pangunahing anyo ng sakit ay kilala - ang una (umaasa sa insulin) at ang pangalawa (hindi umaasa-sa-insulin) na uri.
Ang unang uri ng diyabetis ay higit sa lahat ay masuri sa isang maagang edad. Ang patolohiya ay nailalarawan sa pamamagitan ng isang kumpletong pagtigil ng paggawa ng insulin ng pancreas, isang hormone na normalize ang nilalaman ng glucose sa dugo. Sa kasong ito, ipinapahiwatig ang therapy sa insulin - regular na pangangasiwa ng mga iniksyon sa insulin.
Ang pangalawang uri ng sakit ay nangyayari sa edad na 40-45 taon. Bilang isang patakaran, dahil sa labis na timbang o isang genetic predisposition, ang insulin ay tumigil sa pagpasok ng mga target na cell, dahil nagsisimula silang tumugon nang hindi tama dito. Ang prosesong ito ay tinatawag na paglaban ng insulin. Bilang isang resulta, ang pancreas ay maubos at hindi makagawa ng kinakailangang halaga ng pagbaba ng asukal. Sa napapanahong pagsusuri, ang glucose ay maaaring masubaybayan nang walang paggamit ng mga gamot, para dito sapat na upang sundin ang wastong nutrisyon at ehersisyo.Sa mas advanced na mga kaso, kailangan mong kumuha ng mga hypoglycemic tablet o gumawa ng mga iniksyon sa insulin.
Ang pangunahing sintomas ng sakit ay polyuria at matinding pagkauhaw. Ito ay magkakaugnay sa pag-andar ng sistema ng ihi. Ang sobrang asukal ay excreted ng mga bato, at para sa mga ito ay nangangailangan sila ng mas maraming likido, na kinuha mula sa mga tisyu. Bilang isang resulta, ang isang tao ay nagsisimulang uminom ng mas maraming tubig at madalas na bisitahin ang banyo. Gayundin, ang isang diabetes ay maaaring makaramdam ng mga sumusunod na sintomas:
- tingling sa ibabang at itaas na mga paa,
- matinding pagkapagod, nabawasan ang pagganap,
- kapansanan sa visual,
- pamamanhid sa mga bisig at paa,
- sakit ng ulo at pagkahilo,
- pagkamayamutin, mahinang pagtulog,
- matagal na pagpapagaling ng sugat.
Bilang karagdagan, ang mga impeksyon sa balat ay maaaring mangyari.
Pag-opera sa pancreatic para sa diabetes: ang gastos ng paglipat
Ang type 1 diabetes ay isang sakit na umaasa sa insulin at ang pinaka-karaniwang anyo ng sakit sa buong mundo.
Ayon sa mga istatistika ng medikal, ngayon sa mundo mayroong mga 80 milyong mga pasyente na nagdurusa sa form na ito ng sakit. Sa panahong ito, may patuloy na takbo patungo sa pagtaas ng bilang ng mga pasyente na nagdurusa mula sa diyabetis na nakasalalay sa insulin.
Ang mga espesyalista sa larangan ng gamot sa ngayon ay matagumpay na namamahala upang harapin ang mga kahihinatnan ng pag-unlad ng sakit sa pamamagitan ng paggamit ng mga klasikal na pamamaraan ng paggamot.
| Video (i-click upang i-play). |
Sa kabila ng mga makabuluhang pagsulong sa paggamot ng diyabetis, lumitaw ang mga problema na nauugnay sa hitsura ng mga komplikasyon sa pag-unlad ng type 1 na diabetes mellitus, na maaaring mangailangan ng isang transplant ng pancreas.
Ayon sa mga istatistikal na medikal, ang mga taong nagdurusa sa form na umaasa sa insulin na diabetes, mas madalas kaysa sa iba:
- mabulag
- nagdurusa sa pagkabigo sa bato
- humingi ng tulong sa pagpapagamot ng gangrene,
- humingi ng tulong sa paggamot ng mga karamdaman sa paggana ng puso at vascular system.
Bilang karagdagan sa mga problemang ito, natagpuan na ang average na pag-asa sa buhay ng mga diabetes na nagdurusa mula sa type na diabetes ay halos 30% na mas maikli kaysa sa mga taong walang sakit na ito at hindi nagdurusa mula sa nakataas na antas ng asukal sa dugo.
Sa kasalukuyang yugto ng gamot, ang pamamaraan ng gamot para sa paggamot ng diabetes na umaasa sa insulin ay ang pinaka-karaniwan. Ang paggamit ng kapalit na therapy gamit ang mga gamot na naglalaman ng insulin ay maaaring hindi laging epektibo, at mataas ang gastos ng naturang therapy.
Ang hindi sapat na pagiging epektibo ng paggamit ng substitution therapy ay dahil sa pagiging kumplikado ng pagpili ng mga dosage, ang mga gamot na ginamit. Ang mga nasabing dosage ay dapat mapili sa bawat kaso, isinasaalang-alang ang lahat ng mga indibidwal na katangian ng katawan ng pasyente, na maaaring mahirap gawin kahit para sa mga may karanasan na mga endocrinologist.
Ang lahat ng mga pangyayaring ito ay hinimok ang mga doktor na maghanap ng mga bagong paraan upang malunasan ang sakit.
Ang mga pangunahing dahilan na nag-udyok sa mga siyentipiko na maghanap ng mga bagong pamamaraan ng paggamot ay ang mga sumusunod:
- Ang kalubha ng sakit.
- Ang likas na katangian ng kinalabasan ng sakit.
- May mga paghihirap sa pag-aayos ng mga komplikasyon sa proseso ng pagpapalitan ng asukal.
Ang pinaka-modernong pamamaraan ng paggamot sa sakit ay:
- paraan ng paggamot sa hardware,
- paglipat ng pancreatic
- paglipat ng pancreas
- paglipat ng mga selula ng islet ng pancreatic tissue.
Sa diabetes mellitus ng unang uri, ipinapakita ng katawan ang hitsura ng mga metabolikong paglilipat na nangyayari dahil sa isang paglabag sa paggana ng mga beta cells. Ang metabolikong paglilipat ay maaaring matanggal sa pamamagitan ng paglipat ng cellular material ng mga islet ng Langerhans.Ang mga cell ng mga lugar na ito ng pancreatic tissue ay may pananagutan para sa synthesis ng hormon ng insulin sa katawan.
Ang pagtitistis sa diyabetis ng pancreatic ay maaaring iwasto ang gawain at makontrol ang mga posibleng paglihis sa mga proseso ng metaboliko. Bilang karagdagan, ang operasyon ay maaaring maiwasan ang karagdagang pag-unlad ng sakit at ang hitsura sa katawan ng mga komplikasyon na nauugnay sa diyabetis.
Ang operasyon para sa type 1 na diyabetis ay nabibigyang katwiran.
Ang mga cell ng Islet ay hindi nagawa nang mahabang panahon upang maging responsable para sa pagsasaayos ng mga proseso ng metabolic sa katawan. Para sa kadahilanang ito, pinakamahusay na gumamit ng allotransplantation ng donor gland na pinanatili ang mga kakayahang magamit nito hangga't maaari.
Ang pagsasakatuparan ng isang katulad na pamamaraan ay nagsasangkot sa pagtiyak ng mga kondisyon kung saan ang pagharang ng mga proseso ng pagkabigo sa metabolic ay natiyak.
Sa ilang mga kaso, pagkatapos ng operasyon, mayroong isang tunay na posibilidad na makamit ang reverse development ng mga komplikasyon na hinimok sa pamamagitan ng pag-unlad ng type 1 diabetes mellitus o pagtigil sa kanilang pag-unlad.
Ang paglipat ng pancreatic sa diabetes ay bihirang inireseta para sa paglipat ng iba pang mga organo. Ang mga operasyong ito sa operasyon ay isang malaking banta. Ang operasyon ay madalas na ginagamit kung ang ibang paraan ng impluwensya ay hindi sapat. Ang nasabing mga interbensyon sa kirurhiko ay binubuo sa magkahiwalay na mga paghihirap sa teknikal at organisasyon tungkol sa pag-uugali.
Sa pagsasagawa ng medikal, ang mga modernong pamamaraan ng pagtanggal ng sakit ay nakikilala.
- Mga pamamaraan ng paggamot sa Hardware.
- Operasyon ng pancreas.
- Paglipat ng pancreas.
- Ang paglipat ng islet ng pancreatic.
Dahil sa katotohanan na sa patolohiya ng diyabetis posible na matukoy ang mga metabolikong pagbabago na nabuo dahil sa mga pagbabago sa likas na aktibidad ng mga beta cells, ang pathology therapy ay paunang natukoy ng pamamaraan para sa pagpapalit ng mga islet ng Langerhans.
Ang paggamot sa kirurhiko na ito ay nakakatulong upang malutas ang mga hindi pagkakapareho sa metabolic phenomena o upang masiguro ang pagbuo ng matinding paulit-ulit na mga komplikasyon ng pagpapakita ng diabetes, na napapailalim sa glucose, anuman ang mataas na gastos ng paggamot sa kirurhiko.
Sa diyabetis, mahusay na itinatag ang desisyon na ito.
Ang mga selula ng islet ng katawan ay hindi nagagawa ng mahabang panahon upang maging responsable para sa regulasyon ng metabolismo ng karbohidrat sa mga pasyente. Samakatuwid, ang mga allografts ng pagpapalit ng mga isla ng Langerhans ng glandula ng donor ay ginagamit, kung saan ang kanilang sariling aktibidad ay napanatili hanggang sa maximum. Inaasahan ng hindi pangkaraniwang bagay na ito ang pagkakaroon ng mga pangyayari para sa normoglycemia at isa pang pagbara ng metabolic mekanismo.
Sa ilang mga sitwasyon, posible na talagang makamit ang kabaligtaran na pagbuo ng mga nabuo na komplikasyon ng isang sakit na may diyabetis o upang mapigilan ang mga ito.
Ang paglipat ng pancreatic sa patolohiya ng diabetes ay isang mapanganib na pamamaraan, dahil ang naturang mga interbensyon ay isinasagawa lamang sa mga pinaka matinding sitwasyon.
Ang paglipat ng pancreatic organ ay madalas na ginanap para sa mga taong nagdurusa mula sa parehong uri 1 diabetes at ang ika-2 na may pagkasira ng bato ay naipakita na bago ang pasyente ay nagsisimulang makaranas ng hindi mababalik na mga komplikasyon sa anyo ng:
- retinopathy na may kumpletong pagkawala ng kakayahang makita
- sakit ng malalaki at maliliit na daluyan,
- neuropathy
- nephropathy,
- endocrine kababaan.
Ang paglipat ng gland ay isinasagawa din sa pagkakaroon ng isang pangalawang sakit sa diyabetis na hinimok ng pancreatic nekrosis, na naging komplikasyon ng pancreatitis sa talamak na yugto at hindi magandang pormasyon ng pancreatic, ngunit kung ang sakit ay nasa yugto ng pagbuo.
Kadalasan ang kadahilanan ng paglipat ay hemochromatosis, pati na rin ang kaligtasan sa biktima ng asukal.
Sa halip bihirang mga sitwasyon, ang paglipat ng glandula para sa diyabetis ay inireseta sa mga pasyente na may isang bilang ng mga pathologies.
- Necrosis ng pancreatic tissue.
- Pinsala sa glandula sa pamamagitan ng pagbuo ng tumor ng isang benign o malignant course.
- Purulent nagpapaalab na kababalaghan sa peritoneum, na humahantong sa pagbuo ng malubhang pinsala sa pancreatic tissue, hindi matapat sa anumang therapy.
Kadalasan, sa paglitaw ng pagkawasak ng bato, ang pasyente, kasama ang isang transplant ng pancreas, kakailanganin din ang isang operasyon ng bato na ginanap kaagad sa pancreas.
Bilang karagdagan sa mga indikasyon, ang isang transplant ng pancreas ay hindi magagawa para sa iba't ibang mga kadahilanan.
- Ang pagkakaroon at pagbuo ng mga neoplasma ng isang mas mababang kurso.
- Ang sakit sa puso, na nailalarawan sa pamamagitan ng malubhang kakulangan sa vascular.
- Mga komplikasyon ng diabetes.
- Ang pagkakaroon ng mga pathologies sa baga, stroke, nakakahawang kurso.
- Pagkagumon sa alkohol, gamot.
- Mga karamdaman ng matinding paghahayag ng kaisipan.
- Mahina ang mga proteksiyon na pag-andar ng katawan.
- AIDS
Posible ang paggagamot kung ang kondisyon ng pasyente ay kasiya-siya. Kung hindi, may panganib ng kamatayan.
Bago matukoy ang posibilidad ng interbensyon ng kirurhiko at mga kaso na kinasasangkutan ng isang transplant, isinasagawa ang isang hanay ng mga pagsusuri. Kasama sa pag-aaral ang mga sumusunod na diagnostic na hakbang:
- pagsusuri ng uri ng dugo,
- pinagsama tomography,
- electrocardiogram
- pagsusuri ng dugo sa antas ng biochemical,
- mga diagnostic ng ultrasound ng kalamnan ng puso, peritoneum,
- serology ng dugo,
- ihi at pagsusuri ng dugo,
- pag-aaral ng mga antigens sa pagiging tugma ng tissue,
- X-ray ng sternum.
Ang pasyente ay kakailanganin ng isang buong pagsusuri ng isang therapist, siruhano, gastroenterologist. Minsan kailangan mo ng isang pagsusuri sa mga naturang doktor:
Salamat sa isang komprehensibong diagnosis, posible na matukoy ang banta ng pagtanggi ng transplanted na organ. Kung ang lahat ng mga tagapagpahiwatig na tinukoy sa panahon ng pagtatasa ay normal, pagkatapos ay plano ng mga doktor na i-transplant ang mga pancreas at maghanap para sa isang donor.
Ang tissue sampling ay isinasagawa sa isang buhay na tao at isa na ang utak ay natukoy na patay.
Batay sa mga resulta ng mga pagsusuri, pangkalahatang kagalingan, at kung gaano kalala ang apektado ng pancreas, pipiliin ng doktor ang isang interbensyon para sa isang transplant ng pancreas.
- Ang pag-opera ay nagsasangkot ng paglipat ng isang buong organ.
- Paglipat ng isang buntot o iba pang umbok ng glandula
- Ito ay kinakailangan upang maalis ang organ at bahagi ng duodenum.
- Intravenous injection ng Langerhans cells.
Kapag inililipat ang buong pancreas, dalhin ito kasama ang bahagi ng duodenum 12. Gayunpaman, ang glandula ay maaaring konektado sa maliit na bituka o pantog. Kung ang isang bahagi lamang ng pancreas ay inilipat, kung gayon ang interbensyon ng kirurhiko ay binubuo sa pagtanggal ng pancreatic juice. Upang gawin ito, gumamit ng 2 mga pamamaraan.
- Ang pagharang sa output channel gamit ang neoprene.
- Ang pagtanggal ng organ juice sa maliit na bituka o pantog. Kapag ang juice ay itinapon sa pantog, bumababa ang panganib ng pagbuo ng impeksyon.
Ang isang paglipat ng pancreas, tulad ng bato, ay ginagawa sa iliac fossa. Ang pamamaraan ay kumplikado at mahaba. Kadalasan ang operasyon ay isinasagawa sa ilalim ng pangkalahatang kawalan ng pakiramdam, na binabawasan ang panganib ng mga malubhang komplikasyon.
Ito ay nangyayari na itinatag nila ang spinal tube, dahil sa kung saan ang anesthesia ay naihatid pagkatapos ng paglipat upang maibsan ang kondisyon.
Ang kirurhiko paggamot ng glandula sa mga yugto:
- Ang isang donor ay bibigyan ng gamot para sa anticoagulation sa pamamagitan ng arterya ng may isang ina, pagkatapos ay ginagamit ang isang pang-imbak na solusyon.
- Susunod, ang organ ay tinanggal at pinalamig ng isang malamig na solusyon sa asin.
- Magsagawa ng isang naka-iskedyul na operasyon.Ang isang pag-ihiwalay ay ginawa sa tatanggap, kung gayon ang isang malusog na glandula o isang bahagi ay inililipat sa sonaal fossa zone.
- Ang mga arterya, ugat at kanal ng organ outlet ay pinagsama sa mga yugto.
Kung ang pasyente ay nagbabago sa gawain ng mga bato laban sa diyabetis, pagkatapos ay posible ang isang dobleng operasyon. Ito ay madaragdagan ang mga pagkakataon ng isang kanais-nais na kinalabasan.
Sa isang matagumpay na paglipat, ang pasyente ay mabilis na babalik sa normal na metabolismo ng karbohidrat, kaya hindi niya kailangan na regular na mag-iniksyon ng insulin, palitan ito ng mga tablet na immunosuppressive. Hindi pinahihintulutan ng kanilang paggamit ang mga transplanted na pancreas.
Ang immunosuppressive therapy ay isinasagawa sa paggamit ng mga gamot na 2-3 na may ibang mekanismo ng pagkilos.
Tulad ng anumang solusyon sa kirurhiko sa problema, ang implantasyon ay maaaring makapukaw sa pag-unlad ng naturang mga komplikasyon ng diabetes, na ang mga gamot ay hindi malulutas ang problema.
- Ang pagbuo ng isang nakakahawang hindi pangkaraniwang bagay sa peritoneum.
- Ang pagkakaroon ng likido sa isang bilog ng isang transplanted organ.
- Ang pag-unlad ng pagdurugo sa iba't ibang antas ng intensity.
Ito ay nangyayari na ang pagtanggi ng transplanted gland ay nangyayari. Ipinapahiwatig nito ang pagkakaroon ng amylase sa ihi. At din ito ay napansin kung ang isang biopsy ay ginanap. Ang bakal ay magsisimulang tumaas sa laki. Ang isang pag-scan sa ultrasound ay halos imposible upang makita, dahil ang malabo na mga gilid ng katawan.
Ang paggamot sa pag-opera ng transplant ay nagsasangkot ng isang matagal at mahirap na rehabilitasyon para sa pasyente. Sa oras na ito, ang mga immunosuppressive na gamot ay inireseta sa kanya, upang ang organ ay mahusay na kinuha ugat.
Maaari bang mapagaling ang pancreas pagkatapos ng paglipat?
Ayon sa istatistika, ang kaligtasan ng buhay pagkatapos ng isang transplant ng pancreas ay isinasagawa sa 80% ng mga pasyente para sa isang panahon na hindi hihigit sa 2 taon.
Kung ang pancreas ay inilipat mula sa isang malusog na donor, ang pagbabala ay mas kanais-nais, at halos 40% ng mga pasyente ay nabubuhay nang higit sa 10 taon, at 70% ng mga nabubuhay nang hindi hihigit sa 2 taon.
Ang pagpapakilala ng mga selula ng katawan sa pamamagitan ng intravenous na pamamaraan ay napatunayan ang sarili na hindi mula sa pinakamagandang panig, ang pamamaraan na ngayon ay pinatapos. Ang pagiging kumplikado ng pamamaraang ito ay nakasalalay sa kakulangan ng isang glandula upang makuha mula dito ang nais na bilang ng mga cell.
Ang paglipat ng pancreatic para sa diabetes
Ang isa sa mga pinakamahalagang organo ng katawan ng tao ay ang pancreas.
Matatagpuan ito sa lukab ng tiyan at gumaganap ng isang bilang ng mga pag-andar, ang pinakamahalaga kung saan ay ang synthesis ng mga enzymes na kasangkot sa panunaw (exocrine) at ang pagbuo ng mga hormone na kasangkot sa metabolismo ng mga karbohidrat. Ang maling maling aktibidad ng organ ay maaaring maging sanhi ng medyo malubhang kahihinatnan - ang pagbuo ng pancreatic necrosis, diabetes mellitus, at sa ilang mga kaso kamatayan. Minsan, para sa isang bilang ng iba't ibang mga kadahilanan, ang bakal ay tumigil upang matupad ang mga pag-andar nito bahagyang o buo, kaya ang tanong ay lumitaw sa paglipat nito.
Sa kasalukuyan, ang mga operasyon ng transplant ay isinasagawa sa maraming mga bansa, na nagpapahintulot sa amin na pag-usapan ang patuloy na pag-unlad ng gamot sa direksyon na ito. Ang isa sa mga halimbawa ng pancreatic transplant para sa type 1 diabetes ay ginawa noong 1891, na tatlumpung taon bago ang pagtuklas ng insulin, gayunpaman, ang naturang operasyon ay unang isinagawa noong 1966 sa Amerika.
Ngayon, ang gamot ay gumawa ng isang makabuluhang hakbang sa larangan ng paglipat ng pancreatic, dahil sa paggamit ng cyclosporin A sa pagsasama ng mga steroid.
Diagnosis, indikasyon at contraindications para sa operasyon
Ang pagiging epektibo at tagumpay ng pagkumpleto ng operasyon ay nakasalalay sa maraming mga kadahilanan, dahil ang pamamaraan na ito ay ipinapakita lamang sa matinding mga kaso at may isang medyo mataas na gastos. Ang bawat pasyente ay dapat sumailalim sa isang serye ng mga pagsusuri at diagnostic, ayon sa mga resulta kung saan ang doktor ay nagpasiya ng pagiging angkop ng pamamaraan.Mayroong ilang mga uri ng mga diagnostic, na kung saan ang pinaka makabuluhan ay ang mga sumusunod:
- Isang masusing pagsusuri ng isang therapist at konsultasyon ng lubos na dalubhasang mga doktor - isang gastroenterologist, siruhano, anesthetist, dentista, ginekologo at iba pa,
- Ang pagsusuri sa ultratunog ng kalamnan ng puso, peritoneal organo, dibdib x-ray, electrocardiogram, computed tomography,
- Iba't ibang mga sample ng dugo
- Ang isang espesyal na pagsusuri na nagpapakilala sa pagkakaroon ng mga antigens, na mahalaga para sa pagiging tugma ng tisyu.
Dahil ang anumang pagmamanipula sa operasyon ay isang mas mapanganib na pamamaraan para sa pasyente, mayroong isang bilang ng mga indikasyon kung saan ang paglipat ng pancreas ay ang tanging posibleng pagpipilian upang matiyak ang normal na aktibidad ng tao:
- Ang paglipat ng pancreatic sa type 1 na diabetes mellitus bago ang simula ng mga malubhang komplikasyon ng sakit na ito, tulad ng retinopathy, na maaaring magkaroon ng pagkabulag, vascular pathologies, iba't ibang uri ng nephropathy, hyperlability,
- Pangalawang diabetes mellitus, na maaaring sanhi ng isang espesyal na kurso ng pancreatitis, kung saan nabuo ang pancreatic necrosis, cancer ng pancreatic, kaligtasan sa sakit ng pasyente sa insulin, hemochromatosis,
- Ang pagkakaroon ng mga istruktura na sugat ng mga tisyu ng organ, kabilang ang mga malignant o benign neoplasms, malawak na pagkamatay ng tisyu, iba't ibang uri ng pamamaga sa peritoneum.
Ang bawat isa sa mga pahiwatig sa itaas ay sa halip ay nagkakasalungatan, samakatuwid ang tanong ng pagiging posible ng isang transplant ay isinasaalang-alang para sa bawat pasyente nang paisa-isa at napagpasyahan ng isang doktor na sinusuri ang lahat ng mga panganib at posibleng negatibong kahihinatnan ng pamamaraan.
Bilang karagdagan sa mga indikasyon, mayroong isang bilang ng mga contraindications kung saan isinasagawa ang isang pancreas transplant na mahigpit na ipinagbabawal:
- Ang pagkakaroon at pag-unlad ng malignant neoplasms,
- Iba't ibang mga sakit sa puso kung saan ipinahayag ang kakulangan ng vascular,
- Mga komplikasyon ng diabetes
- Ang pagkakaroon ng mga sakit sa baga, stroke o nakakahawang sakit,
- Pagkagumon o alkoholismo,
- Malubhang sakit sa kaisipan,
- Mahina ang kaligtasan sa sakit.
Mahalagang tandaan na ang mga operasyon ng transplant ng glandula ay isinasagawa lamang kung ang pasyente ay nasa isang kasiya-siyang kondisyon at kagalingan. Kung hindi man, mayroong panganib ng kamatayan para sa pasyente.
Ang paglipat ng pancreas ay isang bihirang gumanap na operasyon ng kirurhiko, ang layunin kung saan ay upang maibalik ang tamang pagtatago ng insulin sa katawan.
Ang sanhi ng operasyon ay maaaring progresibong diyabetis (na may nagpapakilala o nagbabanta ng kabiguan sa bato) at iba pang mga kondisyon kung saan ang organ ay hindi na gumana.
Ang pancreas ay may dalawang pangunahing pag-andar. Ang una ay ang paggawa ng mga follicular cells ng digestive enzymes na dumadaan sa channel ng organ sa karaniwang bile duct at duodenum. Doon sila ay may mahalagang papel sa pagtunaw ng mga protina at taba.
Ang panloob na pagtatago ay isang mas kumplikadong mekanismo na nagbibigay-daan sa iyo upang makontrol ang antas ng glucose sa katawan.
Ang organ na ito ng tiyan ay nagsasagawa ng isang function ng secretory. Dahil sa istraktura nito, ang vascularization at lokasyon, ang mga pamamaraan ng kirurhiko sa lokasyon ay mahirap maisagawa.
Gayunpaman, ang operasyon ng pancreatic transplant ay isinasagawa, dahil ang isang pasyente na may diyabetis pagkatapos ng paglipat ay maaaring maging independiyente sa pangangailangan para sa patuloy na pagsubaybay sa mga antas ng asukal at ang paggamit ng insulin. Sa katagalan, iwasan ang malubhang, mapanganib na mga komplikasyon.
Para sa mga siruhano, ang gayong operasyon ay isang tunay na hamon. Ang pancreas ay hindi aktibo mula sa tatlong arterya:
- mahusay na mesenteric arterya,
- splenic arterya,
- gastro duodenal arterya.
Sa sabay-sabay na paglipat ng mga pancreas at bato, sila ay itinanim sa rehiyon ng pelvic, sa panloob na bahagi ng mga buto ng ileal, at ang mga arterya ng parehong mga organo ay konektado sa mga panloob na femoral arteries.
Sulat mula sa aming mga mambabasa
Ang aking lola ay nagkasakit ng diyabetes sa loob ng mahabang panahon (tipo 2), ngunit ang mga komplikasyon kamakailan ay nawala sa kanyang mga binti at panloob na organo.
Hindi ko sinasadyang natagpuan ang isang artikulo sa Internet na literal na nagligtas sa aking buhay. Mahirap para sa akin na makita ang pagdurusa, at ang mabaho na amoy sa silid ay nagtutulak sa akin na baliw.
Sa pamamagitan ng kurso ng paggamot, binago din ng lola ang kanyang kalooban. Sinabi niya na ang kanyang mga binti ay hindi na nasaktan at ang mga ulser ay hindi umunlad; sa susunod na linggo pupunta kami sa tanggapan ng doktor. Ikalat ang link sa artikulo
Ang paglipat ng pancreas ay isinasagawa para sa type 1 o type 2 diabetes. Ang paglipat ng glandular organ ng sistema ng pagtunaw ay ang tanging paraan upang ganap na pagalingin ang diabetes ngayon, na humahantong sa normoglycemia nang hindi nangangailangan ng exogenous na insulin.
Ang paglipat ng organ ng exocrine at endocrine secretion ay isang napaka kumplikadong pamamaraan, na sinamahan ng medyo mataas na peligro.
Ang dahilan para sa nagsasalakay na interbensyon ay maaaring:
Paano panatilihing normal ang asukal sa 2019
- lampas sa mga pagbabago sa diabetes
- ang kurso ng sakit, kung saan mabilis na umuunlad ang mga komplikasyon na maaaring humantong sa matinding kapansanan, o kamatayan.
Ang pinakakaraniwang indikasyon ay ang diabetes na may pagkabigo sa bato. Ang nasabing pasyente ay sumasailalim sa therapy sa insulin at, sa parehong oras, regular na dialysis. Ang paglipat ng pancreatic sa naturang mga pasyente ay nangyayari alinman sa isang kidney, o pagkatapos ng paglipat ng kidney. Nagbibigay ito sa pasyente ng diyabetes ng pagkakataon upang ganap na mabawi.
Ang mga pasyente na hindi pa nabuo ang mga komplikasyon sa bato ng diabetes, ngunit may malinaw na mga palatandaan ng kakulangan ng pancreatic, ay kwalipikado para sa tinatawag na proactive na paglipat. Kung ang transplanted na organ ay nailipat nang tama at ang paglipat ay hindi tinanggihan, kung gayon ang kalagayan ng kalusugan ng pasyente ay normal:
- hindi niya kailangan uminom ng insulin,
- maaari siyang bumalik sa normal na buhay at trabaho.
Ang mga kababaihan pagkatapos ng matagumpay na mga transplants, sa kabila ng pangangailangan na gumamit ng mga immunosuppressant (upang maiwasan ang mga pagbago ng transplant), ay maaaring mabuntis at manganak ng mga bata.
Ang natitirang (kahit na bihirang) indikasyon para sa paglipat ay:
- kakulangan ng pancreatic ng extracorporeal,
- pancreatic cirrhosis,
- kondisyon pagkatapos mabisang pag-alis ng cancer sa pancreatic, nang walang pag-ulit ng cancer.
Ang mga kondisyong ito ay nagiging sanhi ng kakulangan sa insulin at mga sintomas ng pangalawang diyabetis (kasama ang lahat ng mga komplikasyon ng dumalo).
Ang paglipat ng glandular organ ng sistema ng pagtunaw ay makakatulong na gawing normal ang balanse ng physiological at metaboliko. Pinapayagan ka nitong pigilan ang mga komplikasyon na nagbabanta sa buhay, lalo na ang matinding hyp- at hyperglycemia, na maaaring mangyari sa acidosis o humantong sa pagkawala ng malay.
Ang epekto ng paglipat ng pancreatic sa mga panganib na kadahilanan para sa mga sakit sa cardiovascular at ang pagkaantala sa pagbuo ng ilang mga talamak na komplikasyon ay napatunayan din.
Ang paglipat ng pancreatic ay isang epektibong paggamot para sa diabetes. Ang isang operasyon ng transplant ay maaaring isagawa sa tatlong pangunahing paraan:
- paglipat ng glandular organ mismo,
- ang implantation ng pancreas nang sabay-sabay sa mga bato,
- paglipat ng pancreas pagkatapos ng isang transplant sa bato.
Ang paglipat ng pancreas mismo (ang tinatawag na advanced transplantation) ay isinasagawa sa mga pasyente na may normal na nagtatrabaho na mga bato, kung saan ang mga makabuluhang pagbagsak ng glycemic ay sinusunod, sa kabila ng tamang paggamot sa insulin.
Ang kondisyong ito ay maaaring humantong sa pagbuo ng mga malubhang komplikasyon ng diyabetis, at maiiwasan ang operasyon.
Nag-aalok kami ng isang diskwento sa mga mambabasa ng aming site!
Gayunpaman, ang paglipat ng pancreas mismo ay isinasagawa lamang sa ilang mga pasyente, dahil madalas na ang diabetes ay namamahala upang sirain ang mga bato at humantong sa iba pang mga komplikasyon. Samakatuwid, mas ipinapayong isagawa ang sabay-sabay na paglipat ng bato at pancreas. Ito ang pinakakaraniwang ginanap na uri ng paglipat ng organ sa diyabetis.
Maaari ka ring gumawa ng isang transplant ng pancreas na may mga dating transplanted na bato, ngunit pagkatapos ang mga nasabing mga organo mula sa dalawang magkakaibang donor ay binabawasan ang pagkakataon ng pasyente na mabawi.
Ang isang alternatibo sa mga pamamaraan sa itaas ay ang paglipat ng mga pancreatic na mga isla ng pancreas. Ang kakanyahan ng pamamaraan ay ang paglipat ng mga cell ng donor sa pamamagitan ng isang catheter. Gayunpaman, ang pamamaraan na ito ay hindi gaanong epektibo kaysa sa paglipat ng buong organ.
Ang paglipat ng pancreatic (kasama ang isang kidney transplant) ay isang pamamaraan na maaaring maibalik ang kakayahan ng pasyente na gumana nang normal nang hindi nangangailangan ng insulin o regular na dialysis.
Ang ganitong pamamaraan ay makakatulong na maiwasan ang pagkawala ng paningin, pag-amputation ng mga limb na may mga pagbabago sa pangalawang gangrenous. Salamat sa mga nagawa ng modernong gamot, nangyayari ito sa 60-70% ng mga operasyon.
Gayunpaman, mahirap gawin ang operasyon, posible ang mga komplikasyon. Ang pinakakaraniwan ay:
- pamamaga ng transplanted organ (sanhi ng ischemia o masinsinang pagmamanipula sa panahon ng operasyon),
- transplanted organ necrosis (dahil sa mga thromboembolic komplikasyon sa vascular anastomoses),
- pagtanggi ng transplant (na maaaring mangailangan ng pagsabog - pag-alis ng mga itinanim na organo),
- pagdurugo, impeksyon at postoperative fistulas.
Sa ilang mga kaso, posible rin na ang isang maayos na pinagsama na graft (nang walang mga palatandaan ng pagkabigo) ay hindi nagsasagawa ng isang function na secretory. Samakatuwid, ang kwalipikasyon ng pasyente para sa paglipat ng pancreatic ay hindi isang simpleng proseso. Nangangailangan ito ng isang indibidwal na pagtatasa ng kundisyon ng pasyente ng maraming mga espesyalista.
Ang porsyento ng mga komplikasyon ay lubos na mataas. Kahit na sa mga sentro kung saan gumagana ang mga kwalipikadong espesyalista, ang mga komplikasyon ay lumitaw sa 31-32% ng mga pasyente. Ang kurso ng rehabilitasyong postoperative ay depende sa tamang pagpili ng donor para sa tatanggap.
Ang pangunahing mga kadahilanan ng peligro para sa mga komplikasyon ng postoperative sa isang pasyente:
Halos 10-20 porsiyento ng mga komplikasyon sa postoperative na kasama ang transplant trombosis. Sa 70 porsyento, napansin ito sa loob ng pitong araw pagkatapos ng operasyon (karaniwang kinakailangan ang pag-alis ng isang transplanted na organ).
Ang pagdurugo ay itinuturing na isa sa mga sanhi ng mga komplikasyon pagkatapos ng paglipat ng organ. Maaari itong maiugnay sa isang vascular anastomosis na tumagas, pagdurugo ng intra-tiyan, at pagdurugo sa gastrointestinal tract.
Ang pamamaga ng pancreatic ay madalas na nagreresulta mula sa pagkasira ng ischemic na sanhi ng paglipat. Maaari itong tumagal ng hanggang sa 3-4 na linggo pagkatapos ng operasyon. Ang fistula ng bituka - karaniwang nangyayari sa unang tatlong buwan pagkatapos ng pagtatanim, ay nagpapakita ng sarili sa talamak na sakit sa tiyan. Karamihan sa mga pasyente ay nangangailangan ng mabilis na interbensyon sa operasyon.
Sa loob ng tatlong buwan pagkatapos ng operasyon, maaaring umunlad ang mga impeksyon sa tiyan. Ang mga kadahilanan na nag-aambag ay:
- katandaan ng donor,
- ang paggamit ng peritoneal dialysis bago ang paglipat,
- mahabang panahon ng malamig na ischemia,
- pamamaga ng pancreatic at immunosuppression gamit ang sirolimus.
Mga impeksyon sa fungal ng Intraperitoneal - dagdagan ang postoperative mortality ng mga pasyente.
Bago isagawa ang pamamaraan para sa paglipat ng secretory pancreatic organ, ang mga kadahilanan ay isinasaalang-alang kung saan ang operasyon ay kontraindikado:
- mga malignant na bukol
- ang progresibong ischemic cardiopathy,
- sakit sa isip
- humina na immune system o AIDS,
- advanced na mga pagbabago sa atherosclerotic,
- talamak na pagkabigo sa paghinga,
- talamak na impeksyon sa virus at bakterya na hindi magagamot,
- edad (hindi inirerekomenda ang operasyon para sa mga taong mas matanda sa 45 taon).
Ang pangunahing pagbabawal sa pamamaraan ng transplant ay kapag may mga nakamamatay na cancer sa katawan, pati na rin ang malubhang sakit sa kaisipan. Ang anumang sakit sa talamak na form ay dapat na tinanggal bago ang operasyon.
Ang diyabetis ay palaging humahantong sa mga nakamamatay na mga komplikasyon. Ang labis na asukal sa dugo ay lubhang mapanganib.
Si Alexander Myasnikov noong Disyembre 2018 ay nagbigay ng paliwanag tungkol sa paggamot ng diabetes. Basahin nang buo
Ang paglipat ng pancreatic para sa diabetes
Ang isang alternatibong paggamot ay ang paglipat ng pancreatic para sa diabetes. Ang operasyon ay tumutulong upang maalis ang pag-asa sa pang-araw-araw na pangangasiwa ng insulin, ang nasabing therapy ay nauugnay sa mga pasyente na may type 1 diabetes, gayunpaman, at ang uri 2 ay maaaring magpahiwatig ng mga indikasyon para sa naturang interbensyon. Ngunit ang mga pasyente ay kinakailangang isaalang-alang ang lahat ng mga posibleng mga panganib na nauugnay sa operasyon, at ang katotohanan na sa karamihan ng mga kaso ay kinakailangan ang panghabambuhay na suporta sa gamot upang maiwasan ang pagtanggi.
Ang paglipat ng pancreatic ay isinasagawa para sa mga pasyente na nagdurusa mula sa isang kumplikadong kurso ng pinagbabatayan na sakit. Ang pancreas ay isang napaka-babasag na organ at ang paglipat nito ay nauugnay sa maraming mga panganib at komplikasyon, samakatuwid ay isinasagawa lamang ito kung ganap na kinakailangan. Ang mga indikasyon para magamit ay ang mga sumusunod na uri ng mga komplikasyon ng sakit:
- malubhang pagkabigo sa bato o lumipat sa hemodialysis para sa mga pasyente na may diabetes mellitus,
- ang pagkakaroon ng isang kidney implant sa mga pasyente na nasuri na may diyabetis,
- kawalan ng tugon sa paggamot sa insulin,
- malubhang anyo ng kaguluhan ng karbohidrat.
Bumalik sa talahanayan ng mga nilalaman
Sa medikal na kasanayan, ginagamit ang isang buo o bahagyang pancreas transplant. Kapag ang paglipat ng isang donor organ, hindi inalis ng mga doktor ang mga pancreas ng pasyente, tulad ng kaugalian para sa paglipat ng puso o bato. Magsanay nang sabay-sabay o sunud-sunod na paglipat ng pali, nang sabay-sabay sa bato. Ang ganitong operasyon ay nagbibigay ng isang positibong resulta sa isang malaking porsyento ng mga kaso. Ang pagsasagawa ng medikal ay nagsasagawa ng mga ganitong uri ng operasyon ng pancreatic:
Ang isang epektibong pamamaraan para sa pagpapagamot ng sakit ay itinuturing na persad cell ng mga isla ng Langerhans.
- Ang paglipat mula sa isang donor - isang operasyon ay isinasagawa na may pag-iwas sa lukab ng tiyan.
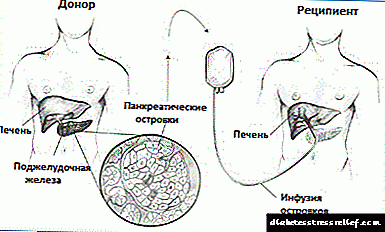
- Langerhans cell transplantation - ang mga islet ng mga cell ay kinuha mula sa isa o higit pang mga donor at itinanim sa portal vein ng atay ng pasyente gamit ang isang catheter.
- Ang sabay-sabay na paglipat ng pali at bato, ang pamamaraang ito ay nauugnay sa isang nadagdagang peligro, ngunit may isang higit na porsyento ng mga positibong dinamika.
- Ang paglipat ng mga cell ng donor gamit ang isang espesyal na patakaran ng pamahalaan na nagpapakain sa kanila ng oxygen at pinipigilan ang proseso ng pagtanggi (sa ilalim ng pag-aaral).
- Isang transplant ng mga beta cells na gumagawa ng insulin.
Bumalik sa talahanayan ng mga nilalaman
Ang operasyon ng pancreatic ay nauugnay sa malaking panganib, dahil ang organ na ito ay sa halip maselan at nasira na mga cell ay hindi maibabalik, tulad ng mga selula ng atay. Pagkatapos ng paglipat ng isang donor organ, sa karamihan ng mga kaso, ang buong buhay na pamamahala ng mga gamot ay kinakailangan upang sugpuin ang immune response sa isang banyagang katawan - pagtanggi.
Ang paglipat ng mga cell ng islet ng Langerhans ay hindi nauugnay sa matinding stress para sa katawan at hindi nangangailangan ng kasunod na pangangasiwa ng mga immunosuppressive na gamot. Dahil ang mga cell ay itinanim nang direkta sa sistema ng sirkulasyon, ang epekto ng pamamaraan ay sinusunod kaagad pagkatapos ng pamamaraan. Sa mga susunod na araw, tumataas ang pagpapaandar ng cell.
Ang isang pasyente na nagpapasyang maglipat ay dapat tiyakin na ang panganib sa kanyang buhay ay nagbibigay-katwiran sa mga panganib na nauugnay sa operasyon at ang mga kahihinatnan na kailangang mabuhay bilang isang resulta ng operasyon.
Ang isang bagong pag-unlad ng mga siyentipiko ng Israel ay isang espesyal na patakaran ng pamahalaan kung saan inilalagay ang mga cell mula sa isang malusog na donor, nakakabit sila sa katawan ng pasyente na may mga espesyal na tubes, at naglilikha ng tamang dosis ng insulin sa kanyang dugo. Ayon sa parehong sistema, ang mga cell ay tumatanggap ng oxygen, habang ang natitirang protektado mula sa immune response, ngunit ang mga naturang aparato ay nasa ilalim pa rin ng pag-unlad. Tulad ng paglipat ng beta cell, na maaari ring baguhin ang paggamot ng sakit sa diyabetis.
Contraindications sa paglipat ng pancreatic sa diabetes
Ang operasyon ay kontraindikado sa kanser. Hindi ka maaaring maglipat ng mga pasyente na may mga psychosis o matinding pagkagambala sa paggana ng sistema ng nerbiyos. Ang isa pang contraindication ay ang pagkakaroon ng malubhang sakit sa cardiovascular. Ang isang operasyon ay hindi ginanap at kung ang mga malalang nakakahawang sakit ay naroroon, hanggang sa matanggal ito.
Yurkov, I.B. Handbook ng mga karamdaman sa hormonal at sakit / I. B Yurkov. - M .: Phoenix, 2017 .-- 698 p.
Moroz B. T., Khromova E. A., Shustov S. B., et al. Ang mga bagong teknolohiya sa operative periodontics sa kumplikadong paggamot ng mga pasyente na may type 2 diabetes mellitus, Nauka Printing House - M., 2012. - 160 p.
Malakhov G.P. Pagsasanay sa Pagpapagaling, Book 1 (diabetes at iba pang mga sakit). SPb., Bahay ng paglalathala na "Genesha", 1999, 190 p., Ext. 11,000 kopya- Zholondz M.Ya. Isang bagong pag-unawa sa diabetes. St. Petersburg, pag-publish ng bahay na "Doe", 1997,172 p. Ang Reprint ng parehong aklat na pinamagatang "Diabetes. Bagong pag-unawa. " SPb., Bahay ng pag-publish na "Lahat", 1999., 224 na pahina, pagkalat ng 15,000 kopya.
- Vinogradov V.V. Tumors at cysts ng pancreas, House Publishing House of Medical Literature - M., 2016. - 218 p.

Ipaalam ko sa aking sarili. Ang pangalan ko ay Elena. Ako ay nagtatrabaho bilang isang endocrinologist nang higit sa 10 taon. Naniniwala ako na ako ay kasalukuyang propesyonal sa aking larangan at nais kong tulungan ang lahat ng mga bisita sa site upang malutas ang kumplikado at hindi ganoong mga gawain. Ang lahat ng mga materyales para sa site ay nakolekta at maingat na naproseso upang maiparating ang lahat hangga't maaari sa lahat ng kinakailangang impormasyon. Bago ilapat kung ano ang inilarawan sa website, ang isang ipinag-uutos na konsultasyon sa mga espesyalista ay palaging kinakailangan.
Mga indikasyon para sa paglipat
Sa pagsasagawa ng medikal, ang mga modernong pamamaraan ng pagtanggal ng sakit ay nakikilala.
- Mga pamamaraan ng paggamot sa Hardware.
- Operasyon ng pancreas.
- Paglipat ng pancreas.
- Ang paglipat ng islet ng pancreatic.
Dahil sa katotohanan na sa patolohiya ng diyabetis posible na matukoy ang mga metabolikong pagbabago na nabuo dahil sa mga pagbabago sa likas na aktibidad ng mga beta cells, ang pathology therapy ay paunang natukoy ng pamamaraan para sa pagpapalit ng mga islet ng Langerhans.
Ang paggamot sa kirurhiko na ito ay nakakatulong upang malutas ang mga hindi pagkakapareho sa metabolic phenomena o upang masiguro ang pagbuo ng matinding paulit-ulit na mga komplikasyon ng pagpapakita ng diabetes, na napapailalim sa glucose, anuman ang mataas na gastos ng paggamot sa kirurhiko.
Sa diyabetis, mahusay na itinatag ang desisyon na ito.
Ang mga selula ng islet ng katawan ay hindi nagagawa ng mahabang panahon upang maging responsable para sa regulasyon ng metabolismo ng karbohidrat sa mga pasyente. Samakatuwid, ang mga allografts ng pagpapalit ng mga isla ng Langerhans ng glandula ng donor ay ginagamit, kung saan ang kanilang sariling aktibidad ay napanatili hanggang sa maximum. Inaasahan ng hindi pangkaraniwang bagay na ito ang pagkakaroon ng mga pangyayari para sa normoglycemia at isa pang pagbara ng metabolic mekanismo.
Sa ilang mga sitwasyon, posible na talagang makamit ang kabaligtaran na pagbuo ng mga nabuo na komplikasyon ng isang sakit na may diyabetis o upang mapigilan ang mga ito.
Ang paglipat ng pancreatic sa patolohiya ng diabetes ay isang mapanganib na pamamaraan, dahil ang naturang mga interbensyon ay isinasagawa lamang sa mga pinaka matinding sitwasyon.
Ang paglipat ng pancreatic organ ay madalas na ginanap para sa mga taong nagdurusa mula sa parehong uri 1 diabetes at ang ika-2 na may pagkasira ng bato ay naipakita na bago ang pasyente ay nagsisimulang makaranas ng hindi mababalik na mga komplikasyon sa anyo ng:
- retinopathy na may kumpletong pagkawala ng kakayahang makita
- sakit ng malalaki at maliliit na daluyan,
- neuropathy
- nephropathy,
- endocrine kababaan.
Ang paglipat ng gland ay isinasagawa din sa pagkakaroon ng isang pangalawang sakit sa diyabetis na hinimok ng pancreatic nekrosis, na naging komplikasyon ng pancreatitis sa talamak na yugto at hindi magandang pormasyon ng pancreatic, ngunit kung ang sakit ay nasa yugto ng pagbuo.
Kadalasan ang kadahilanan ng paglipat ay hemochromatosis, pati na rin ang kaligtasan sa biktima ng asukal.
Sa halip bihirang mga sitwasyon, ang paglipat ng glandula para sa diyabetis ay inireseta sa mga pasyente na may isang bilang ng mga pathologies.
- Necrosis ng pancreatic tissue.
- Pinsala sa glandula sa pamamagitan ng pagbuo ng tumor ng isang benign o malignant course.
- Purulent nagpapaalab na kababalaghan sa peritoneum, na humahantong sa pagbuo ng malubhang pinsala sa pancreatic tissue, hindi matapat sa anumang therapy.
Kadalasan, sa paglitaw ng pagkawasak ng bato, ang pasyente, kasama ang isang transplant ng pancreas, kakailanganin din ang isang operasyon ng bato na ginanap kaagad sa pancreas.
Mga contraindications ng transplant
Bilang karagdagan sa mga indikasyon, ang isang transplant ng pancreas ay hindi magagawa para sa iba't ibang mga kadahilanan.
- Ang pagkakaroon at pagbuo ng mga neoplasma ng isang mas mababang kurso.
- Ang sakit sa puso, na nailalarawan sa pamamagitan ng malubhang kakulangan sa vascular.
- Mga komplikasyon ng diabetes.
- Ang pagkakaroon ng mga pathologies sa baga, stroke, nakakahawang kurso.
- Pagkagumon sa alkohol, gamot.
- Mga karamdaman ng matinding paghahayag ng kaisipan.
- Mahina ang mga proteksiyon na pag-andar ng katawan.
- AIDS
Posible ang paggagamot kung ang kondisyon ng pasyente ay kasiya-siya. Kung hindi, may panganib ng kamatayan.
Diagnosis bago ang paglipat
Bago matukoy ang posibilidad ng interbensyon ng kirurhiko at mga kaso na kinasasangkutan ng isang transplant, isinasagawa ang isang hanay ng mga pagsusuri. Kasama sa pag-aaral ang mga sumusunod na diagnostic na hakbang:
- pagsusuri ng uri ng dugo,
- pinagsama tomography,
- electrocardiogram
- pagsusuri ng dugo sa antas ng biochemical,
- mga diagnostic ng ultrasound ng kalamnan ng puso, peritoneum,
- serology ng dugo,
- ihi at pagsusuri ng dugo,
- pag-aaral ng mga antigens sa pagiging tugma ng tissue,
- X-ray ng sternum.
Ang pasyente ay kakailanganin ng isang buong pagsusuri ng isang therapist, siruhano, gastroenterologist. Minsan kailangan mo ng isang pagsusuri sa mga naturang doktor:
- endocrinologist
- cardiologist
- ginekologo
- ang dentista.
Salamat sa isang komprehensibong diagnosis, posible na matukoy ang banta ng pagtanggi ng transplanted na organ. Kung ang lahat ng mga tagapagpahiwatig na tinukoy sa panahon ng pagtatasa ay normal, pagkatapos ay plano ng mga doktor na i-transplant ang mga pancreas at maghanap para sa isang donor.
Ang tissue sampling ay isinasagawa sa isang buhay na tao at isa na ang utak ay natukoy na patay.
Paano isinasagawa ang operasyon ng transplant?
Batay sa mga resulta ng mga pagsusuri, pangkalahatang kagalingan, at kung gaano kalala ang apektado ng pancreas, pipiliin ng doktor ang isang interbensyon para sa isang transplant ng pancreas.
- Ang pag-opera ay nagsasangkot ng paglipat ng isang buong organ.
- Paglipat ng isang buntot o iba pang umbok ng glandula
- Ito ay kinakailangan upang maalis ang organ at bahagi ng duodenum.
- Intravenous injection ng Langerhans cells.
Kapag inililipat ang buong pancreas, dalhin ito kasama ang bahagi ng duodenum 12. Gayunpaman, ang glandula ay maaaring konektado sa maliit na bituka o pantog.Kung ang isang bahagi lamang ng pancreas ay inilipat, kung gayon ang interbensyon ng kirurhiko ay binubuo sa pagtanggal ng pancreatic juice. Upang gawin ito, gumamit ng 2 mga pamamaraan.
- Ang pagharang sa output channel gamit ang neoprene.
- Ang pagtanggal ng organ juice sa maliit na bituka o pantog. Kapag ang juice ay itinapon sa pantog, bumababa ang panganib ng pagbuo ng impeksyon.
Ang isang paglipat ng pancreas, tulad ng bato, ay ginagawa sa iliac fossa. Ang pamamaraan ay kumplikado at mahaba. Kadalasan ang operasyon ay isinasagawa sa ilalim ng pangkalahatang kawalan ng pakiramdam, na binabawasan ang panganib ng mga malubhang komplikasyon.
Ito ay nangyayari na itinatag nila ang spinal tube, dahil sa kung saan ang anesthesia ay naihatid pagkatapos ng paglipat upang maibsan ang kondisyon.
Ang kirurhiko paggamot ng glandula sa mga yugto:
- Ang isang donor ay bibigyan ng gamot para sa anticoagulation sa pamamagitan ng arterya ng may isang ina, pagkatapos ay ginagamit ang isang pang-imbak na solusyon.
- Susunod, ang organ ay tinanggal at pinalamig ng isang malamig na solusyon sa asin.
- Magsagawa ng isang naka-iskedyul na operasyon. Ang isang pag-ihiwalay ay ginawa sa tatanggap, kung gayon ang isang malusog na glandula o isang bahagi ay inililipat sa sonaal fossa zone.
- Ang mga arterya, ugat at kanal ng organ outlet ay pinagsama sa mga yugto.
Kung ang pasyente ay nagbabago sa gawain ng mga bato laban sa diyabetis, pagkatapos ay posible ang isang dobleng operasyon. Ito ay madaragdagan ang mga pagkakataon ng isang kanais-nais na kinalabasan.
Sa isang matagumpay na paglipat, ang pasyente ay mabilis na babalik sa normal na metabolismo ng karbohidrat, kaya hindi niya kailangan na regular na mag-iniksyon ng insulin, palitan ito ng mga tablet na immunosuppressive. Hindi pinahihintulutan ng kanilang paggamit ang mga transplanted na pancreas.
Ang immunosuppressive therapy ay isinasagawa sa paggamit ng mga gamot na 2-3 na may ibang mekanismo ng pagkilos.
Tulad ng anumang solusyon sa kirurhiko sa problema, ang implantasyon ay maaaring makapukaw sa pag-unlad ng naturang mga komplikasyon ng diabetes, na ang mga gamot ay hindi malulutas ang problema.
- Ang pagbuo ng isang nakakahawang hindi pangkaraniwang bagay sa peritoneum.
- Ang pagkakaroon ng likido sa isang bilog ng isang transplanted organ.
- Ang pag-unlad ng pagdurugo sa iba't ibang antas ng intensity.
Ito ay nangyayari na ang pagtanggi ng transplanted gland ay nangyayari. Ipinapahiwatig nito ang pagkakaroon ng amylase sa ihi. At din ito ay napansin kung ang isang biopsy ay ginanap. Ang bakal ay magsisimulang tumaas sa laki. Ang isang pag-scan sa ultrasound ay halos imposible upang makita, dahil ang malabo na mga gilid ng katawan.
Prognosis pagkatapos ng operasyon sa paglipat
Ang paggamot sa pag-opera ng transplant ay nagsasangkot ng isang matagal at mahirap na rehabilitasyon para sa pasyente. Sa oras na ito, ang mga immunosuppressive na gamot ay inireseta sa kanya, upang ang organ ay mahusay na kinuha ugat.
Maaari bang mapagaling ang pancreas pagkatapos ng paglipat?
Ayon sa istatistika, ang kaligtasan ng buhay pagkatapos ng isang transplant ng pancreas ay isinasagawa sa 80% ng mga pasyente para sa isang panahon na hindi hihigit sa 2 taon.
Kung ang pancreas ay inilipat mula sa isang malusog na donor, ang pagbabala ay mas kanais-nais, at halos 40% ng mga pasyente ay nabubuhay nang higit sa 10 taon, at 70% ng mga nabubuhay nang hindi hihigit sa 2 taon.
Ang pagpapakilala ng mga selula ng katawan sa pamamagitan ng intravenous na pamamaraan ay napatunayan ang sarili na hindi mula sa pinakamagandang panig, ang pamamaraan na ngayon ay pinatapos. Ang pagiging kumplikado ng pamamaraang ito ay nakasalalay sa kakulangan ng isang glandula upang makuha mula dito ang nais na bilang ng mga cell.
Mga uri ng Mga Transplants ng Gland
Ang paggamot sa radikal ay maaaring isagawa sa iba't ibang mga volume. Sa panahon ng operasyon, transplanted:
- mga indibidwal na mga segment ng glandula (buntot o katawan),
- pancreatoduodenal complex (ganap na lahat ng glandula na may isang segment ng duodenum kaagad na katabi nito),
- ganap na bakal at bato nang sabay-sabay (90% ng mga kaso),
- pancreas pagkatapos ng paunang paglipat ng bato,
- isang kultura ng mga cell ng donor beta na gumagawa ng insulin.
Ang dami ng operasyon ay depende sa lawak ng pinsala sa mga tisyu ng organ, ang pangkalahatang kondisyon ng pasyente at ang data ng survey. Ang desisyon ay ginawa ng siruhano.
Ang operasyon ay binalak, sapagkat nangangailangan ito ng malubhang paghahanda ng pasyente at paglipat.
Upang ang pasyente ay mabisang tratuhin ng gamot sa pancreatic para sa diyabetis, kinakailangan upang malaman kung anong uri ng sakit na kanyang binuo. Nakasalalay ito sa maraming mga kadahilanan. Ang pangunahing papel ay nilalaro ng edad at pathogenesis ng sakit.
Ang diabetes mellitus ay tumutukoy sa patolohiya ng endocrine pancreas. Kinakatawan ito ng mga islet ng Langerhans at sinasakop lamang ang 2% ng dami ng buong organ.
Ang mga isla ay nabuo ng mga cell na magkakaiba sa istraktura at pag-andar. Nagkakaisa sila sa pamamagitan ng pagtatago ng mga hormone - ang mga aktibong sangkap na kinokontrol ang iba't ibang uri ng metabolismo, pantunaw, at paglaki.
Sa pangkalahatan, 5 uri ng mga endocrine cells ay nakikilala, na gumaganap ng isang mahalagang papel sa paggawa ng mga hormone. Kabilang sa mga ito ay nauugnay sa metabolismo ng karbohidrat:
- ang mga beta cells (60%) na gumagawa ng insulin at sa isang maliit na halaga - amylin, na kasangkot din sa regulasyon ng mga antas ng asukal,
- mga alpha cells (25%) na pagtatago ng glucagon - isang antagonist ng insulin (pinapabagsak ang mga taba, pinatataas ang dami ng glucose sa dugo).
Ang buong iba't ibang mga operasyon sa pancreas ay nahahati sa mga grupo, depende sa dami at pamamaraan ng interbensyon. Sa pamamagitan ng dami, maaari silang mapanatili ang organ o sa pagtanggal ng glandula o bahagi nito.
Mga operasyon sa pag-iimbak ng organ
Karamihan sa mga operasyon ng paglipat ng pancreatic ay isinasagawa nang sabay-sabay sa paglipat ng bato sa mga pasyente na may uri ng diabetes at type na pagkabigo sa bato. Ang pangalawang pinakamalaking grupo ay may kasamang mga pasyente na sumailalim sa isang transplant ng pancreas pagkatapos ng isang transplant sa bato.
Kasama sa huling pangkat ang mga pasyente na walang pagkabigo sa bato, na sumailalim sa paglipat ng mga pancreas lamang. Ang porsyento ng isang taon na paglago ng paglipat sa grupo ng isang nakahiwalay na transplant ng pancreatic ay 70-75%, kumpara sa 80-85% sa mga pasyente pagkatapos ng sabay-sabay at hindi sabay-sabay na paglipat ng pancreas at bato.
Ang mga simtomas ng pagtanggi ng transplant pagkatapos ng isang nakahiwalay na paglipat ng pancreatic, bilang isang panuntunan, ay lalo na nahayag sa pinsala sa bato. Sa mga pasyente na may type I diabetes mellitus, ang pagdaragdag ng isang pancreas transplant sa isang kidney transplant ay hindi humantong sa isang makabuluhang pagtaas sa bilang ng mga side effects para sa kapwa pasyente at transplant.
Mahigit sa dalawang katlo ng mga pasyente pagkatapos ng sabay-sabay na paglipat ng mga pancreas at bato ay hindi na umaasa
Ang sumusunod ay naglalarawan ng mga pamamaraan ng anesthetic para sa paglipat ng pancreatic sa diabetes mellitus.
Ang mga Transplantologist ay maaaring magsagawa ng mga sumusunod na uri ng operasyon ng paglipat ng pancreatic:
- Buong gland transplant
- Paglipat ng buntot ng buntot,
- Paglipat ng isang bahagi ng katawan ng glandula,
- Paglipat ng pancreo-duodenal (glandula at bahagi ng duodenum) complex,
- Intravenous administration ng isang beta cell culture ng glandula.
Ang kahulugan ng uri ng operasyon ng transplant ng pancreatic ay natutukoy pagkatapos ng pagsusuri ng lahat ng data na nakuha sa panahon ng pagsusuri ng diagnostic ng pasyente. Nakasalalay ito sa mga katangian ng pinsala sa tisyu ng glandula at pangkalahatang kondisyon ng katawan ng pasyente.
Ang operasyon mismo ay isinasagawa pagkatapos ihanda ang pasyente para sa pangkalahatang kawalan ng pakiramdam at patayin ang kamalayan ng pasyente. Ang tagal ng naturang mga interbensyon sa kirurhiko ay natutukoy ng pagiging kumplikado ng mga klinikal na kaso, ang paghahanda ng transplant surgeon at ang pangkat ng anesthesiology.
Depende sa pagbuo ng kondisyon ng pathological, ang diyabetis ay may iba't ibang mga pagpapakita. Una, ang pasyente ay nakakaramdam ng sakit, naghihirap mula sa pagtunaw ng pagtunaw, at pagkatapos ay masuri ang diyabetis.
Sa paunang yugto ng pag-unlad, ang isang pangunahing karbohidrat na metabolismo disorder ay sinusunod, na kung saan ay nahayag sa pamamagitan ng isang pagbawas sa konsentrasyon ng asukal. Ito ay kung paano ipinapakita ang uri ng pancreatic diabetes.Ang kakulangan ng insulin ay humahantong sa ketoacidosis ng diabetes, malaki, daluyan at maliit na daluyan ang apektado sa mga bihirang kaso.
Ang pagpapanumbalik ng pancreas sa ganitong uri ng sakit ay isinasagawa gamit ang paghahanda ng sulfonylurea, tamang nutrisyon at pisikal na aktibidad.
Sa type 2 diabetes, tumataas ang mga antas ng glucose. Ang patolohiya ay sinamahan ng talamak na sakit sa itaas na tiyan at isang paglabag sa panunaw ng pagkain. Ang sakit ay bubuo sa maraming yugto:
- Mga panahon ng exacerbation ng nagpapaalab na proseso sa gland kahaliling may mga remisyon.
- Ang pangangati ng mga beta cells ay nagdudulot ng karamdaman sa metabolismo ng karbohidrat.
- Ang type 2 diabetes ay nagsisimula na mabuo.
Sa simula ng pag-unlad ng sakit, ang isang tao ay naghihirap mula sa:
- palaging tuyong bibig
- ang kawalan ng kakayahan upang mapawi ang iyong uhaw
- pagtaas ng dami ng ihi na ginawa,
- pagbawas o matalim na pagtaas sa timbang ng katawan,
- malubhang pangangati at pagkatuyo,
- sobrang pagkasensitibo sa hitsura ng isang labis na pantal sa balat,
- kahinaan at pagpapawis,
- mahinang pagpapagaling ng sugat.

Ito ang mga palatandaan na nagpapahiwatig ng simula ng pag-unlad ng sakit. Hindi mo maaaring balewalain ang mga ito. Kinakailangan na kumunsulta sa isang doktor at sumailalim sa isang pagsusuri.
Pananaliksik sa laboratoryo
Kinakailangan ang mga diagnostic ng laboratoryo kapag napatunayan ang diagnosis. Ginagawa ng mga pagtatasa upang masuri ang antas ng pagkasira ng functional sa organ.
Dagdag pa, ang isang paglabag sa excretory (ang antas ng ginawa ng mga digestive enzymes) at incretory (asukal sa dugo at ihi) na mga function ng glandula, pati na rin ang mga nagpapasiklab na pagbabago sa mga kalapit na organo na palaging sinasamahan ng pancreatitis (mga antas ng transaminases, bilirubin at mga praksiyon, kabuuang protina kasama ang mga bahagi nito).
- pangkalahatang pagsusuri sa dugo - tinutukoy nito ang pagkakaroon ng isang nagpapasiklab na proseso sa oras ng pag-aaral (nadagdagan ang ESR, leukocytosis),
- biochemical studies: diastasis ng dugo at ihi, asukal sa dugo at ihi, coprogram.
Sa kaso ng isang paminsan-minsang pagtaas ng asukal sa dugo o na may mga normal na numero, ngunit sa mga reklamo ng pagkauhaw, kung minsan ay tuyo ang bibig, kinakailangan upang matukoy ang asukal sa dugo na may isang almusal na may karbohidrat o TSH (pagsubok ng pagpapaubaya ng glucose kapag ang glucose sa pag-aayuno ay napansin at pagkatapos ng 2 mga oras pagkatapos ng isang karbohidrat na agahan. Kaya, napansin ang latent diabetes.
Mga instrumento na diagnostic
Ang pinakalawak na ginagamit ay ultrasound ng puwang ng retroperitoneal, kung saan matatagpuan ang pancreas, at ang lukab ng tiyan.
Ang pagsusuri sa ultrasound ng pancreas at mga organo ng tiyan ay ang pinakaligtas at pinaka maginhawang paraan ng diagnostic, na hindi kumukuha ng maraming oras, ay hindi nangangailangan ng espesyal na paghahanda, maliban sa pag-aayuno bago ang pagmamanipula.

Ginagawa ng ultrasound na masubaybayan ang mga kondisyon sa pancreas at subaybayan ang mga ito sa dinamika, kahit na ang isang bata ng anumang edad ay maaaring magparaya ito. Samakatuwid, kinakailangang gumawa ng isang ultratunog isang beses bawat anim na buwan upang makita kung paano naibalik ang bakal pagkatapos ng paggamot.
Kung ang proseso ay talamak, ang pamamaga ng glandula ay sinusunod, tataas ang laki nito, at nagbabago ang density ng mga tisyu.
Sa isang mahabang kurso ng diabetes, ang mga pag-scan ng ultrasound ay nakikita sa ultratunog, higit sa lahat sa ulo ng pancreatic, ang laki ng organ mismo ay nagiging mas mababa kaysa sa normal.
Ang mga pagbabago sa pancreatic, na nakikita sa diabetes mellitus, ay may katangian na larawan ng mga karamdaman sa pancreatitis. Bukod dito, ang mga pagbabago sa mga kalapit na organo ay sabay-sabay na tinutukoy: ang pantog sa atay at apdo.
Kasama sa mga pamamaraan ng X-ray:
- Ang radiograpikong surbey na may pagpapakilala ng kaibahan ay nagbibigay-daan sa iyo upang makita ang malaking calculi sa mga duct, mga lugar ng pag-calcification, pag-iikot o pagpapalawak ng duga ng Wirsung, na isang hindi tuwirang tanda ng mga pagbabago sa organikong tisyu o compression ng isang malaking cyst, tumor, calculus.
- Ang Endoscopic retrograde cholangiopancreatography - isang kaibahan na ahente ay iniksyon mula sa duodenum papunta sa mga ducts ng glandula gamit ang isang endoscope.
- Angiography - kaibahan (sa mga vessel) ay ginagamit din.
- Ang CT scan ng lukab ng tiyan at puwang ng retroperitoneal, na maaaring makabuluhang madagdagan ang posibilidad ng pag-diagnose ng mga pagbabago sa pathological.
Ang mga instrumento na diagnostic, bilang karagdagan sa ultratunog, ay kasama ang:
- Ang EFGDS (esophagofibrogastroduodenoscopy) upang pag-aralan ang kondisyon ng mauhog lamad ng duodenum at tiyan - madalas na ang patolohiya na ito ay isang hindi tuwirang tanda ng pamamaga ng pancreas o komplikasyon nito,
- MRI - magnetic resonance imaging.
Paggamot sa pancreatic diabetes
Ang diabetes mellitus sa karamihan ng mga kaso ay nangyayari laban sa background ng pancreatitis. Ang dalawang sakit na ito ay nauugnay dahil ang insulin, na kung saan ay kasangkot sa metabolismo ng karbohidrat, ay ginawa ng mga beta cells ng mga islet ng Langerhans, na napapalibutan ng mga espesyal na istruktura ng glandula - acini na gumagawa ng digestive enzymes.
Sa nagpapaalab na proseso sa pancreas, hindi lamang ang glandular tissue na may function na exocrine ay apektado, kundi pati na rin ang islet, kasama ang pagbuo ng diabetes mellitus.
Samakatuwid, ang kumplikadong paggamot ay inireseta, kabilang ang:
- pagbabago ng pamumuhay
- pagkain ng pagkain
- drug therapy
- mga paraan ng operasyon sa matinding kaso.
Ang isang endocrinologist ay maaaring magreseta ng mga recipe para sa alternatibong gamot na may mababang glycemia gamit ang mga halamang gamot na nakakaapekto sa mga antas ng asukal.
Ang therapy sa droga
Ang komprehensibong therapy ng gamot para sa pancreatitis sa diyabetis ay ang pangunahing paraan ng paggamot. Ang pasyente ay sinusunod ng isang gastroenterologist at endocrinologist, tumatanggap ng mga gamot na nagpapababa ng asukal, pati na rin isang kumplikadong bitamina, vascular, nootropics na may kaugnayan sa mga sugat ng nerbiyos at vascular system. Ang halaga ng paggamot ay nakasalalay sa glycemia at mga komplikasyon ng diabetes.
- Ang therapy ng kapalit ng enzim - ang dosis at tagal ng pangangasiwa ay nakasalalay sa antas ng pagkasira ng organ. Minsan ang mga gamot na ito ay inireseta para sa buhay, pati na rin ang hypoglycemic.
- Antispasmodics at painkiller sa pagkakaroon ng isang sintomas ng sakit at ang kalubhaan nito.
- Ang mga gamot na antisecretory na may iba't ibang mekanismo ng pagkilos: mga PPI (mga inhibitor ng proton pump), H2-histamine na mga blocker na receptor, antacids. Ang nasabing therapy ay iniugnay sa pasyente para sa paggamot sa bahay. Sa talamak na pancreatitis o exacerbation ng talamak na paggamot ay isinasagawa sa isang ospital, nagsisimula sa unit ng pag-aalaga ng intensive, kung saan ginagamit ang mga karagdagang solusyon sa pagbubuhos, mga ahente ng antipris, mga analcotikong narkotiko.
Ang paglipat ng pancreas bilang paraan ng pagbawi
Kapag gumagamit ng kapalit na therapy, ang epekto nito ay maaaring hindi sa lahat ng mga pasyente, at ang gastos ng naturang paggamot ay hindi abot-kayang para sa lahat. Madali itong maipaliwanag sa pamamagitan ng ang katunayan na ang mga gamot para sa paggamot at ang tamang dosis ay medyo mahirap na pumili, lalo na dahil kinakailangan itong gumawa nang paisa-isa.
Ang mga doktor ay nagtulak upang maghanap para sa mga bagong pamamaraan ng paggamot:
- kalubhaan ng diabetes
- ang kalikasan ng kinalabasan ng sakit,
- ang kahirapan sa pagwawasto ng mga komplikasyon ng metabolismo ng karbohidrat.
Higit pang mga modernong pamamaraan sa pag-alis ng sakit ay kasama ang:
- mga paraan ng paggamot ng hardware,
- paglipat ng pancreas,
- paglipat ng pancreas
- paglipat ng islet cell.
Dahil sa katotohanan na sa diabetes mellitus, ang mga metabolikong paglilipat na lilitaw dahil sa isang hindi magandang pagpapaandar ng mga beta cells ay maaaring makita, ang paggamot ng sakit ay maaaring dahil sa isang pag-iimbak ng mga islet ng Langerhans.
Ang ganitong interbensyon sa kirurhiko ay makakatulong upang maisaayos ang mga paglihis sa mga proseso ng metabolohiko o maging isang garantiya na maiiwasan ang pagbuo ng mga malubhang pangalawang komplikasyon ng kurso ng diabetes mellitus, umaasa sa insulin, sa kabila ng mataas na gastos ng operasyon, na may diyabetis ang pagpapasyang ito ay nabigyang-katwiran.
Ang mga cell ng Islet ay hindi nagawa nang mahabang panahon upang maging responsable para sa pagsasaayos ng metabolismo ng karbohidrat sa mga pasyente. Iyon ang dahilan kung bakit pinakamahusay na mag-resort sa allotransplantation ng donor pancreas, na pinapanatili ang mga tungkulin nito sa maximum.Ang isang katulad na proseso ay nagsasangkot ng pagbibigay ng mga kondisyon para sa normoglycemia at kasunod na pag-block ng mga kabiguang metaboliko.
Sa ilang mga kaso, mayroong isang tunay na pagkakataon upang baligtarin ang pag-unlad ng mga komplikasyon ng diabetes na nagsimula o upang ihinto ang mga ito.
- Pancreatic Cell Transplant
- Konklusyon
Ang pag-unlad mula sa bahagyang bahagi ng pagpapatawad hanggang sa talamak na yugto ng habambuhay na pag-asa sa insulin ay karaniwang nailalarawan sa pamamagitan ng isang unti-unting pagbaba sa natitirang pagpapaandar ng mga β-cells. Ngunit mula sa isang klinikal na pananaw, maaari itong tumaas sa pagdaragdag ng isang magkakasamang sakit.
Sa kasalukuyan, ang exogenous na kapalit na insulin therapy ay nananatiling tanging form ng kapalit na therapy para sa mga bata at kabataan na may type 1 diabetes. Bagaman ang ilang iba pang mga pang-eksperimentong therapy, tulad ng paglipat ng cell ng pancreatic, ay sinisiyasat.
Pancreatic Cell Transplant
Ang paglipat ng pancreas ay isang pang-eksperimentong paggamot para sa type 1 diabetes. Ang paglipat ng Islet ay nagpapahiwatig ng allotransplantation ng mga nakahiwalay na mga cell mula sa isang donor sa isang pasyente sa pamamagitan ng pagbubuhos sa atay.
Matapos ang pamamaraang ito, ang mga immunosuppressive na gamot ay karaniwang inireseta. Sa ngayon, ang tagumpay ng paggamot na ito ay sinusunod sa 60% ng mga pasyente.
Sa matagumpay na pagtatanim ng isang sapat na bilang ng mga islang Lagergans, ang pagtanggi ng insulin ay posible sa isang taon.
Ang paglipat ng Islet ay naging mas matagumpay pagkatapos ng pagpapakilala ng mga immunosuppressive na mga ahente na hindi nakakalason sa mga beta cells at pinahusay na teknolohiya upang mangolekta ng isang sapat na bilang ng mga mabubuhay na beta cells na lumago sa kultura.
Ang bilang ng mga paksa na mananatiling nakasalalay sa insulin ay bumababa sa pamamagitan ng pabago-bagong obserbasyon. Maraming mga donor pancreas ang kinakailangan upang makakuha ng isang sapat na bilang ng mga beta cells sa transplant.
Sa kasalukuyan, ang pangunahing indikasyon ay ang paggamot ng insensitivity sa impending hypoglycemia, na hindi maaaring gamutin gamit ang iba pang mga pamamaraan. Tulad ng matagal na pagbubuhos ng subcutaneous ng insulin sa mga may sapat na gulang na may type 1 diabetes.
Dahil mayroong panganib ng nephrotoxicity kapag kumukuha ng mga immunosuppressive na gamot, ang karamihan sa mga programang therapeutic ay kasama ang mga pasyente na higit sa 18 taong gulang na may isang sapat na tagal ng diabetes mellitus upang masuri ang isang predisposisyon sa pagbuo ng diabetes na nephropathy.
Ang pagpapakilala sa klinikal na kasanayan ng immunological tolerance nang walang pangangailangan para sa talamak na immunosuppressive therapy ay ang pangunahing layunin ng hinaharap na therapy. Posibleng hematopoietic stem cell therapy para sa induction ng pagpapaubaya at pagbabagong-buhay ng mga selula ng islet sa vivo at sa vitro neogenesis ay mabilis na bumubuo ng mga lugar ng pananaliksik.
Nagbibigay-daan ang paglipat ng pancreas upang makamit ang isang mataas na antas ng kaligtasan ng buhay sa paglipat ng 1 taon. Ngunit may mga makabuluhang panganib sa operasyon at ang pangangailangan para sa pangmatagalang immunosuppression nang walang kasabay na paglipat ng bato, na hindi pinapayagan ang paggamit ng pamamaraang ito sa mga bata at kabataan.
Sa kabila ng tagumpay ng mga pag-aaral sa itaas, ngayon maraming mga contraindications at mga limitasyon. Ang pangunahing balakid sa laganap na paggamit ng pamamaraang ito ng pagpapagamot ng diabetes ay ang kakulangan ng materyal para sa pagtatanim at ang kakulangan ng pondo upang mapagbuti ang kaligtasan.
Ngunit ang mga mananaliksik sa buong mundo ay nagtatrabaho sa problemang ito. Sa partikular, ang isa sa mga pinakamahusay na pamamaraan para sa pagpapabuti ng kaligtasan ng buhay, ang isang espesyal na patong ng mga pancreatic na mga isla ay binuo.
Alin ang nagpoprotekta sa kanila mula sa immune system at hindi makagambala sa pagpapakawala ng insulin. Ang mataas na halaga ng paglipat ng islet ng pancreatic ay nagpapipigil din sa pagtatanim ng masa.
Sa mga pangunahing komplikasyon, ang posibilidad ng pagbuo ng mga malignant na bukol at ang pagbubuhos ng mga immunosuppressant sa function ng bato ay nai-highlight.
Ano ang diyabetis
Ang diabetes mellitus ay isang metabolic disorder sa katawan na bubuo dahil sa mataas na asukal sa dugo. Ayon sa WHO (World Health Organization), bawat ikalimang naninirahan sa planeta ay may diabetes. Ngayon, ang diyabetis ay inuri bilang isang sakit na walang sakit. Ang sagot sa tanong kung ito ay totoo o hindi namamalagi sa pag-unawa sa pagkakaiba ng dalawang uri ng diabetes.
Maaari bang mapagaling ang diyabetis?
Mayroong dalawang uri ng diabetes: type I diabetes (lean diabetes, batang diyabetis) at type II diabetes (matatandang diabetes, sobrang timbang na diyabetis). Sa kabila ng mga magkakatulad na sintomas, ang mga sakit na ito ay sanhi ng iba't ibang mga sanhi at proseso na nangyayari sa katawan, at, samakatuwid, ginagamot sila sa iba't ibang paraan.
Kung ang type II diabetes ay higit na nauugnay sa pisikal na hindi aktibo, labis na timbang, nadagdagan ang kolesterol, na may mga pagbabago na nauugnay sa edad na humantong sa hindi gaanong epektibong pancreas, pagkatapos ay ang paggamot ay naglalayong alisin ang mga problemang ito.
Ang paggamot ng type II diabetes ay, una sa lahat, tinanggal ang masamang gawi, at ang kapalaran ng pasyente ay nasa kanyang mga kamay.
Ang Type I diabetes ay kasalukuyang itinuturing na isang sakit na walang sakit. Sa isang malusog na tao, ang isang normal na antas ng asukal sa dugo ay pinananatili sa tulong ng hormon ng hormon, na ginawa ng mga selula ng pancreatic beta.
Sa mga pasyente na may diabetes mellitus, dahil sa isang madepektong paggawa sa immune system, ang pancreas ay tumigil upang makagawa ng insulin sa tamang dami. Ang proseso ay nagpapatuloy hanggang sa kumpletong pagkamatay ng mga beta cells.
Samakatuwid, ang mga pasyente ay pinipilit na mag-iniksyon ng insulin araw-araw, o lumakad na may isang pump ng insulin. Bilang karagdagan sa mga ito, ang mga pasyente ay nagsusuri ng mga asukal sa dugo nang maraming beses sa isang araw.
Mga Teknolohiya ng Operasyon
Ang isang balanseng diyeta ay isa sa mga pangunahing sangkap sa pagpapanatili ng normal na antas ng asukal at pagpapaandar ng pancreatic.
Ang pagpapalit ng iyong diyeta para sa type 2 diabetes ay tutulong sa iyo na maiwasan ang gamot.
Ipinagbabawal ang diyabetis na kumain ng madaling natutunaw na karbohidrat at taba.
Ang donor organ ay inilalagay sa iliac fossa (ang bato ay inilalagay din doon) sa pamamagitan ng paghiwa ng midline kasama ang puting linya ng tiyan. Tumatanggap siya ng sirkulasyon ng dugo ng arterial sa pamamagitan ng kanyang mga vessel mula sa aorta ng tatanggap.
Ang walang kabuluhang pag-agos ay sa pamamagitan ng portal vein system (ito ang pinaka pisyolohikal na landas) o ang mas mababa na vena cava. Ang pancreas ay konektado sa pader ng maliit na bituka o pantog ng pasyente sa gilid.
Ang pinaka-pisyolohikal at medyo ligtas na pamamaraan na may pinakamahusay na pagbabala ng kaligtasan ng buhay ay sabay-sabay na paglipat ng pancreas at bato. Ang gastos ng naturang operasyon ay makabuluhang lumampas sa lahat ng iba pang mga pagpipilian, kinakailangan ng mahabang panahon para sa paghahanda at pag-uugali nito at ang mataas na kwalipikasyon ng siruhano.
Ang operasyon ng transplant sa organ at ang kinalabasan nito ay direktang nakasalalay sa maraming mga kadahilanan. Mahalagang isaalang-alang:
- ang dami ng mga pag-andar ng transplant na isinagawa sa oras ng operasyon,
- edad at pangkalahatang kondisyon ng donor sa oras ng kamatayan,
- pagiging tugma ng mga tisyu ng donor at tatanggap sa lahat ng respeto,
- katatagan ng hemodynamic ng pasyente.
Ayon sa umiiral na istatistika, ang rate ng kaligtasan ng buhay pagkatapos ng paglipat ng pancreas mula sa isang bangkay na donor ay:
- dalawang taon - sa 83% ng mga kaso,
- tungkol sa limang taon - sa 72%.
Paano gamutin ang pancreas na may diyabetis, nagpasya ang doktor. Nakasalalay sa kondisyon ng pasyente, inireseta ang gamot o mga pamamaraan ng kirurhiko upang suportahan ang gawain ng katawan
Kung ang pagsuporta sa mga pamamaraan ng paggamot ay hindi nagbunga ng mga resulta, ang mga pancreas sa diyabetis ay maaaring mapabuti lamang sa pamamagitan ng paglipat ng isang malusog na organo sa pasyente.Ang ganitong operasyon ay madalas na kinakailangan para sa mga taong may anumang uri ng patolohiya. Karaniwan ang mga naglilipat na mga cell ng islet ng Langerhans, na responsable para sa synthesis ng insulin. Ang isang paglipat para sa diyabetis ay isinasagawa kung:
- ang paglaban sa injected na insulin ay ipinahayag,
- metabolic disorder
- ang diabetes ay humantong sa malubhang komplikasyon.
Tinitiyak ng wastong operasyon ang kumpletong pagpapanumbalik ng glandula. Ang pinakamagandang epekto ay maaaring makamit kung ang paglipat ay isinasagawa sa mga unang yugto ng pag-unlad ng sakit, dahil sa hinaharap na pangalawang sakit ay sasali sa diyabetis, na hahadlang sa proseso ng pagbawi.
Depende sa teknolohiya ng operasyon sa pancreas, mayroong 3 mga uri:
Minimally invasive surgery
Ito ay mga operasyon ng laparoscopic sa pancreas, na isinagawa ng maraming maliit na paghiwa sa balat ng tiyan. Ang isang laparoscope ng video at mga espesyal na instrumento ay ipinakilala sa pamamagitan ng mga ito. Sinusubaybayan ng siruhano ang pag-unlad ng operasyon sa screen. Matapos ang naturang mga interbensyon, ang rehabilitasyon ay mas maikli, at ang haba ng pananatili sa ospital ay nabawasan sa ilang araw.
Mga operasyon na walang dugo
Ginagamit ang mga ito lalo na upang maalis ang mga tumor sa glandula. Kasama dito ang radiosurgery - pag-alis gamit ang direktang malakas na radiation (cyber-kutsilyo), cryosurgery - pagyeyelo ng tumor, nakatuon ang ultrasound, operasyon sa laser. Kung ang cyber-kutsilyo ay hindi nangangailangan ng pakikipag-ugnay sa katawan, ang iba pang mga teknolohiya ay isinasagawa sa pamamagitan ng isang pagsisiyasat na ipinasok sa duodenum.
Matapos ang operasyon sa pancreatic, ang pagbabala ay nakasalalay sa kurso ng postoperative period, ang kalidad ng rehabilitasyon, pagbuo ng mga komplikasyon, at hindi sila bihira. Kabilang sa mga komplikasyon na madalas na umuunlad:
- Dumudugo ang tiyan.
- Thrombosis at thromboembolism.
- Impeksyon, ang pagbuo ng mga abscesses, peritonitis.
- Ang pagbuo ng pancreatic fistula.
Halos palaging palaging hindi maiiwasang kinahinatnan ng operasyon ng pancreatic ay kakulangan ng enzyme at nakaligalig sa digestive, at ang mellitus ng diabetes ay nabubuhay kapag ang buntot ay resect. Ang mga penomena na ito ay maaaring mabayaran sa pamamagitan ng appointment ng mga paghahanda ng enzyme-mga kapalit at mga ahente ng hypoglycemic.
Sa anumang kaso, ang buhay pagkatapos ng operasyon ng pancreatic ay nagbabago at kailangang suriin. Una sa lahat, kinakailangan na maghiwalay sa masamang gawi at mahigpit na sumunod sa isang diyeta: ibukod ang alkohol, mataba at maanghang na pinggan, confectionery.
Ano ang maaaring gawin pagkatapos ng pancreatic surgery? Ang diyeta ay dapat magsama ng isang sapat na halaga ng protina (sandalan ng karne, isda, keso sa kubo), hibla at bitamina: butil ng siryal, gulay, prutas, halamang gamot, tsaa mula sa mga halamang gamot. Ang pagkain ay dapat kunin ng hindi bababa sa 5 beses sa isang araw sa maliit na bahagi.
Mahalaga! Ang pagkabigo na sundin ang isang diyeta pagkatapos ng operasyon ay maaaring bale-walain ang mga resulta nito at maging sanhi ng hindi mababagabag na pinsala sa kalusugan.
Kinakailangan din na mamuno ng isang malusog na pamumuhay, pagsamahin ang pisikal na aktibidad na may mahusay na pahinga at regular na sinusunod ng isang doktor.
Ang diabetes mellitus lamang ay hindi isang indikasyon para sa paglipat. Maaaring inirerekomenda ang operasyon para sa:

kawalan ng kakayahan ng konserbatibong paggamot,
Kung matagumpay ang operasyon, ang lahat ng mga pag-andar ng organ ay ganap na naibalik. Ang paglipat ay pinaka-epektibo sa isang maagang yugto ng sakit, dahil pagkatapos nito ang pangalawang karamdaman na pumipigil sa likas na paggaling ay sumali sa pangunahing karamdaman.
Laban sa background ng progresibong retinopathy, ang resulta ng paggamot sa kirurhiko ay maaaring kabaligtaran, gayunpaman, ang panganib ng mga komplikasyon ay hindi lalampas sa posibilidad na lumala sa pagtanggi ng operasyon.
Sa uri ng diabetes mellitus, ang paggamot sa insulin ay patuloy hanggang sa paglipat.Kung ang pasyente ay sumasailalim sa medikal na paggamot na kinakailangan upang mapanatili ang kanyang kalusugan sa pinakamainam na kondisyon, kung gayon ang iskedyul ng paggamot ay nananatiling hindi nagbabago sa buong yugto ng paghahanda.
Anuman ang uri ng sakit, ang pasyente ay sumasailalim sa isang pagsusuri ng cardiovascular system, sumailalim sa mga pangkalahatang pagsusuri, binisita ang isang endocrinologist at isang nephrologist, pati na rin ang iba pang mga dalubhasang espesyalista sa pagkakaroon ng mga komplikasyon ng diabetes mellitus. Dapat suriin ng isang doktor ng transplant ang kondisyon ng pancreas at makilala ang mga resulta ng mga pag-aaral na nakuha sa yugto ng paghahanda.
Ilang sandali bago ang operasyon, dapat mong ihinto ang pagkuha ng mga thinner ng dugo. Hindi bababa sa 8 oras bago ang operasyon, hindi naitigil ang pagkain at likido.
Sa loob ng isang araw pagkatapos ng operasyon, ang pasyente ay hindi dapat umalis sa kama ng ospital. Pagkatapos ng isang araw, pinapayagan ang paggamit ng likido, pagkatapos ng tatlong araw - pinahihintulutan ang paggamit ng pagkain.
Ang pancreas ay nagsisimula na gumana sa normal mode pagkatapos ng paglipat. Gayunpaman, ang pagbabalik sa pang-araw-araw na buhay ay posible nang mas maaga kaysa sa isang linggo pagkatapos ng operasyon.
Sa loob ng dalawang buwan, nangyayari ang isang buong pagbawi. Inaalok ang pasyente ng mga gamot upang sugpuin ang immune system upang maiwasan ang pagtanggi. Para sa panahong ito, dapat mong limitahan ang pakikipag-ugnay sa ibang mga tao at manatili sa mga pampublikong lugar dahil sa mataas na peligro ng pag-agaw ng impeksyon.
Anuman ang uri ng paglipat, ang mga pasyente ay dapat kumuha ng mga immunosuppressive na gamot para sa buhay, na magpapahina sa kanilang kaligtasan sa sakit, maprotektahan laban sa posibleng pagtanggi at dagdagan ang panganib ng ilang mga uri ng kanser. Iyon ang dahilan kung bakit dapat ibigay ang mga pasyente ng gamot na naglalayong maiwasan ang cancer, pangunahin ang mga organo ng pagtunaw.
Upang matukoy ang mga indikasyon para sa paglipat ng pancreatic, ang pasyente ay dapat sumailalim sa isang komprehensibong pagsusuri, ang protocol kung saan ay tinutukoy ng pangkalahatang estado ng kalusugan. Ang mga uri ng mga instrumental at laboratory diagnostic ay maaaring kasama sa plano ng pagsusuri sa pasyente:
- Pagsusuri ng isang manggagamot, gastroenterologist o siruhano sa tiyan,
- Mga konsultasyon ng mga espesyalista ng isang makitid na pagdadalubhasa: endocrinologist, anesthesiologist, cardiologist, dentista, ginekologo, atbp.
- Ultrasound ng mga organo ng tiyan, mga daluyan ng dugo at, kung kinakailangan, iba pang mga organo,
- Mga klinikal na pagsusuri sa dugo at ihi
- Mga pagsusuri sa dugo ng serological,
- Pagsubok ng dugo
- X-ray ng dibdib,
- ECG
- Ultratunog ng puso,
- Mga pagsubok sa dugo na biochemical,
- CT
- Tissue compatibility antigens assay.
Sa pagsasagawa, sa karamihan ng mga kaso, ang naturang interbensyon sa operasyon ay inireseta sa mga pasyente na may uri I o type 2 diabetes mellitus bago ang pagbuo ng mga komplikasyon ng mga sakit na ito tulad ng:
- Hyperlabile diabetes
- Retinopathy sa banta ng pagkabulag,
- Yugto ng nephropathy,
- Neuropathy
- Endocrine o exocrine failure,
- Malubhang mga pathology ng mga malalaking vessel o microvessels.
Ang paglipat ng gland ay maaari ding inireseta para sa pangalawang diyabetis. Ang patolohiya na ito ay maaaring sanhi ng mga sumusunod na kadahilanan:
- Malubhang pancreatitis na may pagbuo ng pancreatic necrosis,
- Ang cancer sa pancreatic
- Hemochromatosis
- Ang paglaban ng insulin na dulot ng Cushing's syndrome, acromegaly, at gestational diabetes.
Sa sobrang bihirang mga kaso, ang isang transplant ng pancreas ay inireseta sa mga pasyente na may mga pathology na sinamahan ng pagkasira ng istruktura sa organ na ito. Kabilang dito ang:
- Malawakang pinsala sa tisyu ng glandula sa pamamagitan ng malignant o benign na mga bukol,
- Malawak na nekrosis ng tissue ng glandula,
- Purulent na pamamaga sa lukab ng tiyan, na humahantong sa pinsala sa tisyu ng glandula at hindi mababago.
Ang paglipat ng pancreatic sa mga naturang kaso ay napakabihirang dahil sa mga pinansiyal, teknikal at mga paghihirap sa organisasyon na nauugnay sa nasabing interbensyon sa operasyon.
Mga indikasyon para sa operasyon
Ang paglipat ng pancreas ay ipinahiwatig para sa lahat ng mga pasyente na may type 1 diabetes, ngunit hindi ito posible para sa isang bilang ng mga kadahilanan. Pinahihintulutan ng mga quota ng estado ang operasyon na maisagawa para sa mga pasyente na hindi nagpapasensya sa mga iniksyon ng insulin, ang mga bata, ang mga tao na hindi palaging gumagamit ng isang bomba ng insulin, at gumawa ng mga iniksyon.
Ang pancreas ay dapat na mailipat sa mga pasyente na hindi nakikilala sa pamamagitan ng isang pangako sa kapalit na therapy at may mataas na peligro ng pagbuo ng mga sakit na nauugnay sa mga antas ng glucose ng dugo.
Ayon sa sentro ng pananaliksik. Shumakova, ang operasyon ay hindi ginanap sa ilalim ng mga sumusunod na kondisyon:
- walang sakit na impeksyon (viral hepatitis, HIV),
- mga malignant na bukol
- mga estado ng terminal
- pagkalulong sa droga at alkohol,
- pag-uugali ng antisosyal
- mga hindi magagandang mga pagkukulang at kaguluhan sa paggana ng mga mahahalagang organo.
Bilang karagdagan sa itaas, ang interbensyon ay hindi ginanap para sa mga taong hindi maganda pinahihintulutan na immunosuppressive therapy.
Tandaan: ang operasyon ng transplant ng pancreas ay hindi kasama ang mga pamantayan sa pangangalagang medikal at hindi binabayaran ng sapilitang medikal na seguro. Maaari kang magbayad para sa pamamaraan sa iyong sarili, ngunit ito ay mahal. Karamihan sa mga pasyente ay inilipat sa ilalim ng quota ng Ministry of Health.
Ang operasyon ay kinakailangan higit sa lahat ng mga malubhang pasyente na may sakit, kapag ang karaniwang paggamot para sa diyabetis ay hindi epektibo at mayroon nang mga komplikasyon. Samakatuwid, ang mga kontraindikasyon sa operasyon ay kamag-anak:
- edad - higit sa 55 taon
- ang pagkakaroon ng mga malignant neoplasms sa katawan,
- isang kasaysayan ng myocardial infarction o stroke,
- vascular at heart pathology dahil sa matinding pagbabagong atherosclerotic (kumplikadong mga anyo ng coronary heart disease, malalim na pinsala sa atherosclerosis ng mga aorta at iliac vessel, nakaraang coronary artery surgery),
- mababang ejection cardiomyopathy,
- Malubhang komplikasyon ng diyabetis
- aktibong tuberkulosis
- pagkagumon, alkoholismo, AIDS.
Hindi inirerekomenda na magsagawa ng isang transplant ng pancreas na may umiiral na malignant neoplasm.
Ang pangunahing pagbabawal sa pagsasagawa ng naturang operasyon ay ang mga kaso kapag ang mga malignant na bukol ay naroroon sa katawan na hindi maiwasto, pati na rin ang mga psychosis. Ang anumang sakit sa talamak na form ay dapat na tinanggal bago ang operasyon. Nalalapat ito sa mga kaso kung saan ang sakit ay sanhi hindi lamang sa pamamagitan ng diabetes na nakasalalay sa diabetes mellitus, kundi pati na rin ang pinag-uusapan natin ang tungkol sa mga sakit ng isang nakakahawang kalikasan.
Dietotherapy - bilang paraan ng pagbawi
Ang pag-iwas sa pancreatic dysfunction ay ang pagtanggi ng alkohol at paninigarilyo, pagdidiyeta (pagbubukod ng mga mataba na pagkain, paghihigpit ng mga matatamis). Sa diabetes mellitus, inireseta ang isang talahanayan ng pagkain na Hindi. 9, na hindi kasama ang madaling natutunaw at nililimitahan ang hindi kanais-nais na carbohydrates.
Sa pancreatitis, ang numero ng talahanayan 5 ay sinusunod: bilang karagdagan sa mga taba, maanghang, pinirito, maalat, pinausukang. Ang mga paghihigpit sa nutrisyon ay nakasalalay sa kalubhaan ng sakit at ang kondisyon ng pancreas, ay inireseta ng doktor na nagwawasto sa kanila.
Ang paggamot sa Physiotherapeutic na kinasasangkutan ng pisikal na aktibidad, paglalakad, sistematikong ehersisyo at isang espesyal na masahe para sa pancreas ay inirerekomenda. Ito ay isang kumplikado ng mga pagsasanay sa paghinga na naglalayong baguhin ang tono ng anterior pader ng tiyan, pinasisigla ang aktibidad ng mga kalapit na organo at ang pancreas mismo.
Mahalaga na maalis o mabawasan ang stress ng nerbiyos at labis na psycho-emosyonal na labis.
Kung sa tingin mo ay mas masahol, inirerekumenda na kumunsulta sa isang doktor, huwag mag-self-medicate.Sa kasong ito, maaari mong mai-save ang mga pancreas: napapanahong maiwasan ang pagbuo ng isang detalyadong klinikal na larawan ng sakit at mga komplikasyon nito.
Si Galina, 43 taong gulang, Kazan
Para sa sakit sa pancreas, sipon, kagutuman, at kapayapaan pinakamahusay na makakatulong. Hindi bababa sa unang 2-3 araw pagkatapos ng simula ng mga sintomas ng sakit, ang panuntunang ito ay dapat na mahigpit na sinusunod.
Pagkatapos ay maaari mong unti-unting lumipat sa isang sparing diet, simulan ang pagkuha ng mga gamot - mga enzymes, mga gamot na antisecretory. Ngunit dapat tayong maging handa para sa katotohanan na ang katawan na ito ay hindi mabilis na naibalik.
Aabutin ng maraming buwan, hindi bababa. Naranasan ko ito sa aking sarili.
Mahirap na sumunod sa lahat ng mga patakaran, ngunit ngayon ang kondisyon ay napabuti ng maraming.
Ano ang nakakaapekto sa pagpapatakbo ng pancreas?
Ang pancreas ay isang organ na may sobrang kumplikado at pinong istraktura na gumaganap ng pagtunaw at endocrine function nang sabay. Ang impluwensya ng iba't ibang mga panlabas at panloob na mga kadahilanan ay maaaring makagambala sa gawain nito at makakaapekto sa estado ng organ mismo. Sa kaso ng kapansanan sa pag-andar ng glandula na responsable para sa pagtatago, isang nagpapasiklab na proseso sa anyo ng pancreatitis na madalas na nangyayari. Kung ang mga pagbabago sa pathological ay nakakaapekto sa aktibidad ng endocrine, ang diyabetis ay nabubuo kasama ang lahat ng mga sintomas na katangian nito.
Ang pamamaga ng pancreas ay nakakagambala sa paggawa ng insulin at ang halaga nito ay hindi sapat para sa pagkasira at pagtunaw ng pagkain. Ang kondisyong ito ay tumutugma sa diyabetis ng unang uri, na may diyabetis sa pangalawang uri, ang pag-andar ng glandula ay hindi nagbabago at ang insulin ay ginawa sa normal na dami, ngunit ang katawan ay hindi nakakaunawa ng hormon na ito nang normal.
Ang pangunahing mga kadahilanan na nakakaapekto sa paggana ng pancreas at nagiging sanhi ng pagbabago sa antas ng glucose sa dugo ay:
- Ang sakit na cystic fibrosis at iba pang mga namamana na pathologies,
- Ang pamamaga na nakakaapekto sa pancreatic tissue sa anyo ng pancreatitis at mga komplikasyon nito, tulad ng pancreatic necrosis na may pagbuo ng fibrosis,
- Ang isang malaking tumor na may isang hindi kapani-paniwala na likas na katangian, pati na rin ang iba pang mga bukol na pumipiga sa katawan ng glandula,
- Mga interbensyon sa kirurhiko at pinsala ng pancreas,
- Ang mga sakit na nakakaapekto sa mga glandula ng adrenal
- Paglabag sa sirkulasyon ng dugo at nutrisyon ng glandula bilang isang resulta ng pag-unlad ng atherosclerosis,
- Ang mga sakit na nakuha sa pagsilang, ngunit hindi nauugnay sa mga sakit na genetic,
- Ang epekto ng mga panlabas na sanhi sa anyo ng malnutrisyon at pagkakaroon ng masamang gawi,
- Ang paggamit ng isang malaking halaga ng mga produktong karbohidrat, bilang isang resulta kung saan ang hypoglycemic coma ay maaaring mag-trigger sa isang paglabag sa paggawa ng insulin.
- Panahon ng pagbubuntis.
Bilang karagdagan sa mga panloob na kadahilanan na ito, mayroon ding mga panlabas na sanhi na maaaring makaapekto sa paggana ng pancreas at makasama ang pagpapaandar nito:
- Labis na katabaan
- Mga karamdaman sa pathological sa estado ng iba pang mga organo ng sistema ng pagtunaw na direktang nauugnay sa pancreas, madalas na nalalapat ito sa gallbladder at mga ducts nito,
- Pagtagos at pagkalat ng mga impeksyon sa viral sa pancreas,
- Ang pagkakaroon ng helminthic infestations,
- Impeksyon ng pancreas na may mga bacterial pathogen na nag-aambag sa pagbuo ng mga purulent na proseso,
- Pang-matagalang paggamit ng ilang mga gamot sa anyo ng mga estrogen, tetracycline antibiotics, corticosteroids at mga di-steroid na gamot,
- Pang-matagalang paggamit ng mga kontraseptibo,
- Ang pagkakaroon ng mga sakit na autoimmune.

Ang ganitong mga kondisyon ay hindi maaaring humantong sa mga proseso ng pathological sa pancreas, gayunpaman, sa paglikha ng mga kanais-nais na kondisyon at pagpapahina ng kanilang sariling mga pwersang protektado, ang posibilidad na ito ay nagpapatuloy sa buong buhay.
Paano umunlad ang pancreatic diabetes?
Wala pa ring pinagkasunduan tungkol sa etiology ng pancreatic diabetes.Ang pag-unlad nito ay itinuturing na ang unti-unting nagaganap na pagkasira at mga proseso ng sclerotation sa insular apparatus, sa gayon ay tumutugon sa pamamaga ng mga cell na gumagawa ng mga digestive enzymes. Tulad ng nabanggit na, ang pancreas ay nailalarawan ng halo-halong pagtatago, na binubuo sa paggawa ng mga enzymes para sa panunaw at gumaganap din bilang isang organ para sa paggawa ng mga hormone na nag-regulate ng asukal sa dugo dahil sa paggamit nito.
Ang pagkakaroon ng isang talamak na anyo ng pancreatitis o pamamaga na sanhi ng pag-abuso sa alkohol ay madalas na nag-aambag sa katotohanan na ang mga pagbabago sa pathological ay nangyayari hindi lamang sa organ mismo, kundi pati na rin sa insulin apparatus, na matatagpuan sa glandula sa anyo ng mga islet, na tinatawag na Langerhans.
Ang impetus para sa pagbuo ng isang sakit tulad ng diyabetis ay maaaring iba pang mga pagbabago sa endocrine system, maaari silang madalas na maglingkod bilang:
- Sakit sa Ischenko-Cush,
- Ang sakit na pheochromocytoma,
- Ang pagkakaroon ng glucagonoma,
- Patolohiya ng Wilson-Konovalov,
- Ang pag-unlad ng hemochromatosis.
Ang mga sintomas ng diyabetis ay maaaring mangyari bilang isang resulta ng Cohn syndrome, kapag ang metabolismo ng potasa ng pasyente ay may kapansanan. Bilang isang resulta ng kakulangan ng elementong ito, ang mga hepatocytes sa atay ay hindi maaaring ganap na magamit ang asukal, na humahantong sa hyperglycemic na estado ng katawan.
Napapansin na ang diyabetis ay karaniwang sinamahan ng pancreatitis, dahil ang pancreatic diabetes ay nagsisimula na bumuo sa ilalim ng impluwensya ng pagkasira ng insulin apparatus, na maaaring sanhi ng mga karamdaman sa autoimmune.
Ang diyabetis ay inuri sa dalawang uri nito, ang una at pangalawa. Ang pancreatic diabetes ay may utang sa pag-unlad nito sa mga pagkabigo sa autoimmune, bubuo ayon sa mga patakaran ng type 1 diabetes, ngunit may ilang pagkakaiba-iba mula sa sakit na ito na nangangailangan ng isang espesyal na diskarte:
- Sa paggamit ng insulin sa pancreatic diabetes, ang talamak na hyperglycemia ay maaaring umunlad.
- Ang hindi sapat na halaga ng insulin ay madalas na nagiging sanhi ng ketoacidosis.
- Ang form na ito ng diabetes ay madaling naitama ng isang diyeta na may isang limitadong halaga ng natutunaw na karbohidrat.
- Ang pancreatic na uri ng diabetes ay mahusay na tumugon sa therapy gamit ang mga gamot sa diabetes.
Ang pangunahing pagkakaiba sa pagitan ng pancreatic diabetes at ang klasikal na uri nito ay hindi kakulangan sa hormon ng insulin, ngunit direktang pinsala sa mga beta cells ng glandula ng mga digestive enzymes. Bukod dito, ang sakit ng pancreatitis mismo, laban sa background ng diabetes mellitus, ay nagkakaroon ng kakaiba, ang pamamaga sa glandula ay dahan-dahang bumubuo, ay may talamak na likas na walang pagpapalala.

Sa pag-unlad ng sakit, maaari mong mapansin ang mga katangian na pagpapakita nito:
- Mga masakit na sintomas ng iba't ibang kalubhaan
- May mga karamdaman sa digestive system,
- Ang mga pasyente ay nakakaramdam ng pagdurugo, bout ng heartburn, pagtatae.
Ang pangmatagalang talamak na pancreatitis, sa halos kalahati ng mga kaso, ay humantong sa diabetes mellitus, na dalawang beses na mas malamang kaysa sa diyabetis na sanhi ng iba pang mga sanhi.
Mga uri ng diabetes
Upang maging mas epektibo ang paggamot, kinakailangan munang malaman kung anong uri ng diyabetis ang nabuo ng pasyente. Ang diyabetes mellitus ay nakakaapekto sa endocrine system, at ang mga cell na kasangkot sa direksyon na ito ay may iba't ibang istraktura, gumaganap ng iba't ibang mga pag-andar at magkaisa sa mga isla ng Langerhans, na sumasakop ng halos dalawang porsyento ng kabuuang pancreas. Ang pagtatago ng mga hormone na ginawa ng mga cell na ito ay binubuo ng mga aktibong sangkap na kasangkot sa metabolismo, sa mga proseso ng panunaw at paglaki.
Sa kabuuan ng bilang, maraming mga uri ng mga endocrine cells na nauugnay sa mga hormone na kasangkot sa karbohidrat na metabolismo ay nakikilala:
- Mga beta cell - paggawa ng insulin at isang maliit na halaga ng amylin, kinakailangan para sa regulasyon ng asukal sa dugo,
- Mga cell ng Alpha - paggawa ng glucagon, kasangkot sa pagkasira ng mga taba at pagtaas ng mga antas ng glucose.
Nakikilala nila ang diyabetis sa pamamagitan ng mekanismo ng pag-unlad nito, pati na rin sa kaugnay ng iba't ibang mga klinikal na pagpapakita ng sakit:
- Type 1 diabetes. Ito ay isang sakit na umaasa sa insulin, kadalasang bubuo sa isang murang edad, kahit na kamakailan lamang ay nadagdagan at ang sakit ay nasuri sa mga taong may edad na 40-45. Ang kurso ng sakit ay lumala pagkatapos ng pagkamatay ng karamihan sa mga beta cells, na nangyayari sa mga kondisyon ng autoimmune ng katawan, kapag sinimulan nito ang pinahusay na paggawa ng mga antibodies laban sa sarili nitong mga cell. Ang resulta ay ang pagkamatay ng mga cell na gumagawa ng insulin at ang kritikal na kakulangan nito.
- Uri ng 2 diabetes. Ang sakit na hindi umaasa sa insulin na nailalarawan sa isang medyo mababang antas ng insulin. Karaniwan ang sobrang timbang na matatanda ay nagdurusa rito. Ang mekanismo ng pag-unlad ay binubuo sa normal na paggawa ng insulin, ngunit sa imposibilidad ng pakikipag-ugnay nito sa mga cell para sa kanilang saturation na may glucose. Ang mga cell, sa turn, ay kakulangan sa mga karbohidrat at nagsisimulang mag-signal upang madagdagan ang produksyon ng hormon na ito. Yamang ang gayong paglago ay hindi makapagpapatuloy nang walang hanggan, mayroong isang sandali ng isang matalim na pagbawas sa ginawa na insulin.
- Latent na diabetes mellitus. Nagpapatuloy ito nang lihim, na may normal na produksiyon ng insulin, ang mga pancreas sa kasong ito ay hindi nasira at malusog, at hindi nakikita ng katawan ang hormon na ito.
- Sintomas na diyabetis. Ito ay isang pangalawang sakit na nagreresulta mula sa mga pathologies ng pancreas. Ito ay humantong sa isang matalim na pagbaba sa paggawa ng insulin, tulad ng sa type 1 diabetes at may isang klinikal na larawan ng pag-unlad - tulad ng sa type 2 diabetes.
- Gestational diabetes. Ito ay nangyayari sa mga buntis na kababaihan sa ikalawang kalahati ng panahon ng gestation. Ito ay bihirang at nagpapakita mismo sa paggawa ng mga hormone ng fetus na humaharang sa pagsipsip ng insulin ng katawan ng ina. Ang asukal sa dugo ng isang babae ay nagdaragdag bilang resulta ng pagkasensitibo ng mga cell ng kanyang ina sa normal na antas ng insulin.
- Diabetes mellituspagbuo bilang tugon sa malnutrisyonsanhi ng gutom. Karaniwan ay nangyayari sa mga taong may iba't ibang edad na naninirahan sa mga bansa ng tropiko at subtropika.
Anuman ang etiology ng diabetes mellitus, ang lahat ng mga uri nito ay sinamahan ng matinding hyperglycemia, paminsan-minsang mga komplikasyon na dulot ng kondisyong ito sa anyo ng glucosuria. Sa kasong ito, ang mga taba ay nagiging mapagkukunan ng enerhiya, na sinamahan ng mga proseso ng lipolysis, bilang isang resulta kung saan nabuo ang isang malaking bilang ng mga ketone na katawan. Sila naman, ay may nakakalason na epekto sa katawan na may mga sakit na metaboliko.
Mga sintomas ng Pancreatic Diabetes
Karaniwang nakakaapekto sa pancreatic diabetes ang mga pasyente na may tumaas na kaguluhan sa nerbiyos at pagkakaroon ng isang normal o malapit sa manipis na pangangatawan. Ang sakit ay madalas na sinamahan ng mga sintomas ng isang paglabag sa gastrointestinal tract na may pag-unlad ng dyspepsia, pagtatae, pati na rin ang mga pag-atake ng pagduduwal, heartburn at flatulence. Tulad ng mga sintomas, ang masakit na sensasyon sa rehiyon ng epigastric, at pagkakaroon ng ibang kakaibang intensity, ay dapat gawin. Ang pagbuo ng hyperglycemia na may pamamaga ng pancreas ay unti-unti, karaniwang ang kalubhaan ng sintomas na ito ay sinusunod pagkatapos ng lima hanggang pitong taon mula sa simula ng sakit.
Ang diyabetis ng ganitong uri ay karaniwang nalalapat sa isang banayad na degree at sinamahan ng katamtamang pagtaas ng glucose sa dugo at madalas na paulit-ulit na pag-atake ng hypoglycemia. Karaniwan, ang mga pasyente ay nakakaramdam ng kasiya-siya sa hyperglycemia, na umaabot sa 11 mmol / l, at hindi nakakaranas ng binibigkas na mga sintomas ng sakit. Kung ang tagapagpahiwatig na ito ay nagdaragdag ng higit pa, pagkatapos ay nagsisimula ang mga pasyente na maranasan ang mga katangian ng pagpapakita ng pancreatic diabetes sa anyo ng patuloy na pagkauhaw, polyuria, dry skin, atbp.Karaniwan na sinamahan ng iba't ibang mga impeksyon at sakit sa balat sa panahon ng sakit.
Ang mga pagkakaiba sa pagitan ng pancreatic diabetes at iba pang mga uri ay ang pagiging epektibo ng paggamot nito mula sa paggamit ng mga gamot na nasusunog ng asukal at mga kinakailangan sa pagkain.
Paano nagpapakita ang pancreatitis mismo sa type 2 diabetes?
Karaniwan, ang sanhi ng type 2 diabetes ay pamamaga ng pancreas sa pagbuo ng talamak na pancreatitis. Ang dahilan para dito ay isang pagtaas ng glucose sa dugo sa oras ng nagpapasiklab na proseso sa organ na ito. Ang sakit ay nagpapakita ng sarili bilang talamak na sakit sa kaliwang hypochondrium at isang paglabag sa mga proseso ng pagtunaw.
Mayroong ilang mga panahon ng pag-unlad ng sakit:
- Mayroong mga alternating yugto ng exacerbations ng pancreatitis at mga panahon ng pagpapatawad,
- Bilang resulta ng pangangati ng beta-cell, nangyayari ang isang karbohidrat na karamdaman sa metabolismo,
- Ang karagdagang pag-unlad ng pancreatitis ay nagiging sanhi ng type 2 diabetes.
Parehong mga sakit na ito, na nagpapakita ng kanilang sarili nang magkasama, pinatataas ang negatibong epekto sa katawan ng pasyente. Samakatuwid, ang mga pasyente na may pancreatitis ay hindi lamang tinatrato ang nakapailalim na sakit, ngunit sumunod din sa ilang mga kinakailangan sa nutrisyon.
Ang mga masakit na sintomas na nagreresulta mula sa pancreatitis, na sinamahan ng type 2 diabetes, ay karaniwang naisalokal sa kaliwang bahagi sa ilalim ng mga buto-buto. Sa mga unang buwan ng pag-unlad ng sakit, ang sakit ay kadalasang hindi magtatagal, pagkatapos na maganap ang mahabang lulls. Kung ang mga pasyente ay walang kabuluhan tungkol sa mga pag-atake na ito at hindi sumunod sa isang diyeta, pagkatapos ang pancreatitis ay tumatagal ng isang talamak na form, na sinamahan ng mga sintomas ng mga sakit sa gastrointestinal.
Sakit sa pancreatic na nauugnay sa diabetes
Ang diabetes mellitus ay palaging nagtatapos sa iba't ibang mga pathologies sa mga pancreas na nakakaabala sa paggawa ng insulin. Sa lahat ng oras na ito, ang mga pagbabagong dystrophic ay patuloy na nagaganap sa organ na ito, bilang isang resulta ng kung saan ang mga selulang endocrine at ang paggana ng glandula ay may kapansanan. Ang lugar ng mga patay na selulang endocrine ay inookupahan ng nag-uugnay na tisyu, nakakagambala sa pag-andar ng natitirang malulusog na mga selula. Ang mga pagbabago sa pathological sa kondisyon ng glandula ay maaaring humantong sa kumpletong pagkamatay ng organ na ito, at ang kanilang pag-unlad habang ang sakit ay umuusad ay sinamahan ng isang lalong binibigkas na paghahayag ng sakit, ang intensity ng kung saan direkta ay nakasalalay sa antas ng pinsala.
Ang mekanismo ng sakit
Karaniwan ang paunang yugto ng diyabetis ay hindi sinamahan ng matinding sakit, madalas na ang sakit sindrom ay bubuo bilang isang resulta ng pinsala sa pancreas sa pamamagitan ng nagpapasiklab na proseso sa ito sa anyo ng pancreatitis. Ang paunang yugto, kung saan mayroong pagbabago ng masakit na mga sintomas para sa mga panahon ng kalmado, ay maaaring tumagal ng sampung taon o mas mahaba. Sa hinaharap, ang sakit ay nagiging mas matindi at ang iba pang mga sintomas ay sumali dito, na nagpapahiwatig ng pagbabago sa sistema ng pagtunaw.
Sa paglipat ng pancreatitis sa isang talamak na anyo, ang rate ng pagkasira ng cell sa pancreas ay nagdaragdag, na may pagbuo ng tolerance ng glucose. Sa kabila ng katotohanan na ang antas ng asukal sa dugo ay tumataas lamang pagkatapos kumain, at sa isang walang laman na tiyan nananatili itong normal, ang sakit na kasamang proseso ng pagkawasak ay nagiging mas matindi. Sa karamihan ng mga kaso, nangyayari ito pagkatapos kumain, sa oras ng pagpapakawala ng pancreatic juice. Ang lokalisasyon ng isang masakit na sintomas nang direkta ay depende sa kung anong bahagi ng pancreas ang apektado. Sa kumpletong pinsala sa organ, ang pasyente ay nakakaranas ng isang malakas na patuloy na sakit sa sinturon, na kung saan ay halos hindi mapupuksa ang mga may mabisang gamot.
Pagpapahusay ng Cell Beta
Posible upang malutas ang problema ng pagbabawas ng vernal pancreatic secretion sa diyabetis sa pamamagitan ng pagdaragdag ng bilang ng mga beta cells na ang pagpapaandar ay upang makabuo ng insulin.Para sa layuning ito, ang kanilang sariling mga cell ay naka-clone, pagkatapos kung saan sila ay itinanim sa glandula. Salamat sa mga manipulasyong ito, ang isang kumpletong pagpapanumbalik ng mga pag-andar na nawala ng organ at pagpapabuti ng mga proseso ng metabolic na nagawa sa lugar na ito.
Salamat sa mga espesyal na paghahanda ng protina, ang suporta ay ipinagkakaloob para sa paglilipat ng mga nailipat na mga selula, na mahalagang mga materyales lamang sa paglipat, sa mga ganap na mga mature beta cells na maaaring gumawa ng sapat na insulin. Ang mga gamot na ito ay nagdaragdag din ng paggawa ng insulin sa pamamagitan ng natitirang mga cell na beta.
Paano ibalik ang isang organ sa pamamagitan ng immunomodulation?
Sa kaso ng pinsala sa pancreas bilang isang resulta ng pamamaga nito, ang isang tiyak na bilang ng mga beta cells sa anumang kaso ay nananatiling mapanatili. Gayunpaman, ang katawan, habang patuloy na nasa ilalim ng impluwensya ng mga negatibong pagbabago sa estado ng pancreas, ay patuloy na gumagawa ng mga antibodies na naglalayong sirain ang natitirang mga istraktura. Posible na mai-save ang sitwasyon sa tulong ng isang bagong pamamaraan sa pagpapakilala ng isang espesyal na gamot na naglalaman ng mga aktibong sangkap na maaaring sirain ang mga antibodies. Bilang isang resulta, ang mga cell ng glandula ay mananatiling buo at nagsisimulang aktibong taasan ang kanilang mga numero.
Paggamot sa mga remedyo ng katutubong
Para sa higit na pagiging epektibo ng therapy, maaari mong dagdagan ito sa paggamot gamit ang mga remedyo ng katutubong. Sa kalidad na ito, ginagamit ang mga decoction at infusions batay sa mga halamang panggamot na may mga katangian na kinakailangan para sa pagpapanumbalik ng pancreas ay ginagamit.

Ang mga espesyal na pagbabawas ng mga katangian na kanais-nais na nakakaapekto sa estado ng pancreas sa kaso ng pamamaga ay isang simple at, sa parehong oras, isang epektibong decoction ng mga oat haspe sa gatas. Para sa paghahanda nito, ang 0.5 tasa ng buong butil ng oat ay pinakuluan sa 1.5 litro ng gatas sa loob ng 45 minuto, pagkatapos kung saan ang mga butil ay durog at patuloy na kumulo para sa isa pang 15 minuto. Ang sabaw ay sinala at kinuha sa kalahating baso hanggang sa apat na beses sa isang araw.
Maraming iba pang mga epektibong pamamaraan batay sa tanyag na karanasan na nag-aambag sa pagpapanumbalik ng pancreas. Gayunpaman, mas mahusay na gamitin ang mga ito pagkatapos matanggap ang pag-apruba ng iyong doktor.
Pag-iwas sa diyeta at sakit
Ang mga kinakailangan sa diyeta para sa diyabetis ay isa sa mga tiyak na kadahilanan sa paggamot ng sakit na ito. Karaniwan, sila ay binubuo sa maximum na paghihigpit ng pagkonsumo ng mga light-naglalaman ng mga produktong may karbohidrat sa anyo ng muffin, confectionery, matamis na pastry, atbp. Ang batayan ng nutrisyon ay dapat na mga pagkaing protina na may mababang nilalaman ng taba, maliban sa mga pagkaing pinirito, mainit na pampalasa, legumes, puro sabaw.
Bilang isang hakbang sa pag-iwas laban sa pagbuo ng pancreatic diabetes, kinakailangan upang kontrolin ang estado ng iyong pancreas at alagaan ang kalusugan nito. Una sa lahat, kailangan mong iwanan ang anumang alkohol, sumunod sa isang diyeta, at patuloy, at hindi lamang sa mga panahon ng pagpalala, at sa mga unang sintomas ng pagkasira sa kondisyon ng katawan na ito, huwag ipagpaliban ang pagbisita sa doktor.
Mga mahal na mambabasa, nakatulong ba ang artikulong ito? Ano sa palagay mo ang tungkol sa pancreatic na paggamot para sa diyabetis? Mag-iwan ng puna sa mga komento! Ang iyong opinyon ay mahalaga sa amin!

Valery:
Tila sa akin na ang pangunahing lugar sa paggamot ng diyabetis ay ang diyeta. Anuman ang gamot na iyong iniinom, at kung hindi ka kumakain ng tama, kung gayon walang makakatulong, ang lahat ng paggamot ay bababa sa kanal.
Inga:
Ang diyeta, siyempre, ay mahalaga, ngunit ang mga enzyme ay kinakailangan sa maraming mga kaso. Tutulungan nila ang pancreas na maisagawa ang mga function nito.