Talamak na pancreatitis at diabetes
| Pamumuno | Medisina |
| Tingnan | abstract |
| Wika | Ruso |
| Idinagdag ang Petsa | 19.06.2015 |
Faculty ng Patuloy na Edukasyon at Propesyonal na Retraining ng Mga Dalubhasa
Kagawaran ng Therapy, Endocrinology at Emergency Medicine
"Diabetes mellitus dahil sa talamak o talamak na pancreatitis"
diyabetis ng pancreatitis
1. Ang lugar ng pancreatogenic diabetes sa iba't ibang mga pag-uuri ng diabetes
2. Ang pathogenesis ng diabetes dahil sa talamak o talamak na pancreatitis
3. Ang paglaganap ng diabetes dahil sa talamak o talamak na pancreatitis
4. Mga klinikal na pagpapakita ng diabetes dahil sa talamak o talamak na pancreatitis
4.1 Ang mga talamak na komplikasyon ng pancreatogenic diabetes mellitus
5. Diagnosis ng diabetes na may talamak na pancreatitis
6. Mga therapeutic na aspeto ng pancreatogenic diabetes mellitus
Ang diabetes mellitus, pangalawa sa mga sakit ng exocrine na bahagi ng pancreas, o pancreatogenic diabetes, ay isang estado ng patuloy na hyperglycemia, na bubuo bilang isang resulta ng isang nakuha na sakit sa pancreatic, kung saan ang isang paglabag sa parehong mga pagpapaandar ng exocrine at endocrine pancreatic ay bubuo. Ang mga pasyente ay karaniwang nagkakaroon ng mga sintomas na nauugnay sa hyperglycemia, ngunit malinaw na ipinakita nila ang isang pagtaas ng panganib ng hypoglycemia at kawalang-galang na glycemic.
Ang pangalawang diyabetis na may kaugnayan sa mga sakit sa pancreatic ay unang inilarawan noong 1788 ni Sir Thomas Cowley, na nag-ulat ng kaso ng isang lalaki na "may edad na 34, malakas, malusog at napakataba", "na naapektuhan ng diyabetis" at "unti-unting naubos at. sa kabila ng paggamot, namatay siya sa wakas. " Sa autopsy, "ang pancreas ay puno ng mga bato na matatag na naka-embed sa sangkap nito. Sila ay may iba't ibang laki. Ang kanilang ibabaw ay hindi pantay na katulad ng mga mulberry na bato. Ang tamang pagtatapos ng pancreas ay napakahirap, at tila pinagsama."
Mahigit sa 100 taon na ang lumipas, noong 1889, ipinakita ni Minkowski na ang pang-eksperimentong reseksyon ng mga pancreas sa mga aso ay nagdulot ng diabetes, at noong 1940, tinukoy ni Schumaker na hindi bababa sa 2% ng lahat ng mga kaso ng talamak na pancreatitis na humantong sa malubhang diabetes. Sa kabila ng pagtanggap ng katotohanan na ang talamak na pancreatitis ay bihirang magtapos sa labis na diyabetis, sinimulan ng mga doktor na kilalanin ang talamak na pancreatitis o paulit-ulit na talamak na pancreatitis bilang isang pangkaraniwang sanhi ng pagpapaubaya ng glucose na may kapansanan.
Ang diyabetes mellitus ay isa sa mga pinaka-karaniwang hindi nakakasamang sakit sa buong mundo. Ito ang ikapitong nangungunang sanhi ng kamatayan sa Estados Unidos at sa pangkalahatan, ang panganib ng kamatayan sa mga taong may diyabetis ay halos dalawang beses sa mga taong walang diyabetis. Ang mga taong may diyabetis ay may isang pagtaas ng panganib ng pagbuo ng coronary heart disease, stroke, end-stage renal failure, lower limb ischemia, pati na rin ang visual na pagkabigo at pagkabulag. Mula sa pananaw ng ekonomiya sa kalusugan, ang mga taong may diyabetis ay nangangailangan ng hindi bababa sa 2-3 beses na higit pang mga mapagkukunan ng kalusugan kumpara sa mga taong wala ito. Para sa mga kadahilanang ito, at dahil sa pagsasama sa iba pang kilalang mga kadahilanan ng cardiovascular panganib, kabilang ang hypertension, dyslipidemia at labis na katabaan, ang pag-iwas at napapanahong pagsusuri ng prediabetes at diabetes mellitus ay may makabuluhang mga kahihinatnan.
Ang talamak na pancreatitis ay isang nagpapasiklab na proseso sa pancreas, na kinasasangkutan ng peripancreatic tisyu at kakulangan ng mga system at organo. Ang taunang saklaw ng talamak ay nag-iiba sa pancreatitis mula 13 hanggang 45/100000 katao. Ang talamak na pancreatitis ay ang pinaka-karaniwang sakit sa pancreatic, at ang hyperglycemia ay isang karaniwang maagang pag-sign na ginagamit sa mga modelo ng prognostic. Ang hyperglycemia na ito, bilang isang panuntunan, ay itinuturing bilang isang lumilipas na kababalaghan, na ganap na nalutas sa halos lahat ng mga pasyente. Ipinapaliwanag nito kung bakit madalas na sinusubaybayan ang glucose homeostasis pagkatapos na mapalabas mula sa ospital. Ang data sa paglaganap ng mga bagong nasuri na prediabetes at diyabetis pagkatapos ng talamak na pancreatitis ay nagkakasalungatan. Ang ilang mga ulat ay nagpapakita na ang glucose homeostasis ay ganap na naibalik, at ayon sa iba, ang mga karamdaman nito ay nagpapatuloy sa isang makabuluhang bahagi ng mga pasyente. Ang isang kamakailang pag-aaral ay nagpakita din na ang mga pasyente na may lumilipas na hyperglycemia sa mga talamak na sakit ay nasa mas mataas na peligro para sa pagbuo ng diabetes. Bilang karagdagan, ang posibilidad ng prediabetes at diabetes pagkatapos ng isang yugto ng talamak na pancreatitis ay nananatiling hindi maliwanag, tulad ng ginagawa ng etiology at kalubhaan ng talamak na pancreatitis. Halos isang-kapat ng mga kaso ng talamak na pancreatitis ay umuusad at humahantong sa talamak na sakit.
Ang talamak na pancreatitis ay isang nagpapasiklab na proseso at nailalarawan sa pamamagitan ng isang progresibo at mababaligtad na sugat lalo na ng exocrine at, sa ibang yugto, ang endocrine parenchyma ng pancreas, na sinusundan ng kapalit nito na may fibrous tissue. Ang taunang saklaw ng talamak ay nag-iiba mula 5 hanggang 12/100000 mga taong may pancreatitis, at ang paglaganap nito ay halos 50/100000 katao. Ang pagkakasangkot ng endocrine pancreatic tissue ay nangyayari sa isang huling yugto ng sakit. Ayon sa mga klinikal na alituntunin para sa diagnosis at paggamot ng talamak na pancreatitis ng Russian Gastroenterological Association noong 2013, lumilitaw ang mga palatandaan ng kakulangan ng exocrine at endocrine pancreatic sa ikatlong yugto ng talamak na pancreatitis, at ang diabetes mellitus ay bubuo sa yugto IV, na nailalarawan sa pagkasayang ng pancreas.
Ang mga pasyente ay karaniwang nagkakaroon ng mga sintomas na nauugnay sa hyperglycemia, ngunit mayroon silang isang natatanging pagtaas ng panganib ng pagbuo ng hypoglycemia at kawalang-galang na glycemic. Ang hypoglycemia na nauugnay sa mga gamot na insulin o sulfonylurea ay mas karaniwan at may posibilidad na maging mas matindi at mas matagal. Ang hypoglycemia ay ang resulta ng isang paglabag sa counterregulation at pagpapanumbalik ng glucose dahil sa hindi sapat na pagtatago ng glucagon, isang mahina na reaksyon ng catecholamine at kasunod na kapansanan ng pag-activate ng produksyon ng glucose sa atay. Mula sa punto ng view ng therapeutic, maaaring kailanganin upang mapanatili ang mga antas ng glucose ng plasma nang kaunti sa normal na saklaw upang maiwasan ang madalas na reaksyon ng hypoglycemic at pagbutihin ang kalidad ng buhay.
Ang hindi tamang diagnosis ng diabetes mellitus dahil sa talamak o talamak na pancreatitis ay humahantong sa hindi sapat na paggamot sa mga pasyente na ito, kasama ang mga kondisyon na nagkakasunod (digestive, pagsipsip, atbp.) Na nakakaapekto sa nutritional status ng pasyente. Bilang karagdagan, ang mas karaniwang paggamit ng pancreatic resection at mas matagal na kaligtasan ng mga pasyente na may cystic fibrosis, at, pinaka-mahalaga, ang pagtaas ng pagkalat ng talamak na pancreatitis, ay nagmumungkahi na ang diabetes mellitus dahil sa talamak o talamak na pancreatitis ay mangangailangan ng higit na atensyon mula sa mga diabetologist at gastroenterologist.
1. Ilagay ang pancreatogenic diabetes sa iba't ibang mga pag-uuri ng diabetes
Ayon sa mga kinakailangan para sa pagbabalangkas ng diagnosis ng diabetes mellitus sa ika-5 edisyon ng mga algorithm ng dalubhasang pangangalagang medikal para sa mga pasyente na may diabetes mellitus, ang diagnosis ng naturang diyabetis ay dapat tunog tulad ng "Diabetes mellitus dahil sa (ipahiwatig ang dahilan)".
Ayon sa pag-uuri ng American Diabetes Association, ang pancreatogenic diabetes ay type 3 diabetes (T3cDM). Sa mga rekomendasyon para sa diabetes, prediabetes at mga sakit sa cardiovascular EASD / ESC, ang diabetes ng pancreatogenic ay inuri bilang "Iba pang mga tiyak na uri ng diabetes: pangalawang diyabetis pagkatapos ng maraming mga sakit (pancreatitis, trauma o pancreatic surgery)"
Pag-uuri ng mga sanhi ng diabetes mellitus pangalawa sa mga sakit ng exocrine pancreas (T3cDM, American Diabetic Association, 2013)
1. Pancreatitis
2. Pinsala / resection ng pancreas
3. Neoplasia
4. Cystic fibrosis
5. Hemochromatosis
6. Fibrocalcule pancreatopathy
7. Iba pa.
2. Pathogenesis ng diabetes mellitus dahil sa talamak o talamak na pancreatitis
Wala pa ring malinaw na ideya ng mga mekanismo ng pathogenetic ng dysfunction ng hormonal pancreatic sa talamak na pancreatitis, walang karaniwang mga algorithm para sa pagwawasto nito. Ang malapit na anatomikal at functional na mga koneksyon sa pagitan ng ex-at endocrine function ng pancreas ay hindi maiiwasang humantong sa kapwa impluwensya sa mga sakit ng organ na ito.
Ang pinsala sa pancreas para sa pagbuo ng diabetes ay dapat na malawakan, maliban sa kanser, na bilang karagdagan sa pagbabawas ng masa ng mga beta cells, iba pang mga mekanismo ng pathological. Ang karanasan sa paggamit ng kabuuang pancreatic resection ay nagpapakita na para sa simula ng diyabetes, higit sa 80-90% ng pancreatic tissue ang dapat alisin. Upang maging sanhi ng kapansanan na metabolismo ng glucose, ang isang bahagyang pancreatic resection sa mga tao ay dapat na higit sa 50% sa dami, habang ang kabuuang pancreatic resection ay hindi maaaring hindi maging sanhi ng diabetes. Sa mga malulusog na tao, ang hemipancreatectomy ay sinamahan ng may kapansanan na tolerance ng glucose sa 25% ng mga kaso, at, bilang isang panuntunan, hindi hihigit sa 20-25% ng natitirang pancreas ay kinakailangan upang matiyak ang normal na glucose homeostasis.
Noong 1896, iminungkahi ni Chiari ang auto-digestion ng pancreas bilang isang resulta ng napaaga na pag-activate ng pancreatic enzymes bilang isang mekanismo sa talamak na pancreatitis. Kalaunan ay naging malinaw na hindi bababa sa kalahati ng mga cell ng acinar ay maaaring masira anuman ang pag-activate ng trypsinogen. Hanggang ngayon, ang eksaktong pathogenesis ng talamak na pancreatitis ay hindi pa ganap na pinag-aralan, kahit na malinaw na lubos na nakasalalay at / o pinamagitan ng isang sistematikong tugon na nagpapaalab. Ang isang sistematikong nagpapaalab na reaksyon na humahantong sa instant pancreatic necrosis at maraming mga pagkabigo ng organ na may isang namamatay na 7-15% ay maaaring sundin sa 20% ng mga pasyente. Ang sistematikong nagpapasiklab na tugon ay pinananatili at kinokontrol ng pag-activate ng nagpapaalab na kaskad na pinagsama ng mga cytokine, immunocytes at ang sistema ng pampuno. Kasabay nito, isang reaksyon na anti-namumula ay naisaaktibo, na pinapamagitan ng mga anti-namumula na cytokine at mga inhibitor ng cytokine. Ang reaksyong anti-namumula ay maaaring pagbawalan ang tugon ng immune, na inilalagay sa peligro ang host ng mga impeksyon sa systemic. Kapansin-pansin, ipinahayag ng mga pancreatic beta cells ang mga panloob na sensor ng pinsala, na kasangkot din sa pathogenesis ng type 2 diabetes.
Ang Hygglycemia sa talamak na pancreatitis ay dahil sa may kapansanan na pagtatago ng insulin, isang pagbawas sa paggamit ng peripheral glucose, at nadagdagan ang paggawa ng mga contra-hormonal hormones. Ang matinding hyperglycemia ay nauugnay sa mas matinding pancreatitis at isang hindi kanais-nais na prognostic factor. Ang naglilipat na hyperglycemia at glucosuria ay nangyayari sa humigit-kumulang na 50% ng mga pasyente na may talamak na pancreatitis. Ang antas ng pagpapaubaya ng glucose sa glucose ay isang tagapagpahiwatig ng kalubhaan ng pancreatitis. Ang alkohol ay nagdudulot ng mas matinding pinsala sa pancreatic at ang pancreatitis ng alkohol ay mas madalas na kumplikado sa pamamagitan ng pagpapaubaya ng glucose sa glucose. Ang Hyperglycemia na kasama ng isang pag-atake ng pancreatitis ay ang resulta ng pinsala sa pancreas at concomitant na estado ng stress. Ang parehong kalubhaan at tagal ng mga karamdaman ng metaboliko sa mga karbohidrat ay nauugnay sa antas ng pinsala sa pancreatic tissue. Ang isang pag-aaral sa maagang yugto ng eksperimentong talamak na necrotic pancreatitis sa mga daga (5 oras mula sa simula ng sakit) ay nagpakita ng edema, pagdurugo, taba na nekrosis, pagkawasak ng acinar at paglusot ng leukocyte ng exocrine bahagi ng pancreas, habang ang mga endocrine islet ay nanatili ng isang sapat na istraktura, at ang mga b-cells ay naglalaman ng isang sapat na halaga ng insu . Gayunpaman, ang kakayahang i-secrete ang insulin bilang tugon sa pagpapasigla ng glucose ay malinaw na may kapansanan (P> 0.05). Ang arkitektura ng pancreatic islets ay nanatiling buo na may malinaw na nagpapaalab na mga pagbabago sa mga kalapit na rehiyon ng exocrine. Ang tiyak na islet cell glucose transporter (GLUT 2) sa eksperimento ay may isang maliit na konsentrasyon, samakatuwid, ang kapansanan na pagtatago ng insulin sa talamak na pancreatitis ay maaaring maiugnay sa kahirapan sa pagdala ng glucose sa mga cell b.
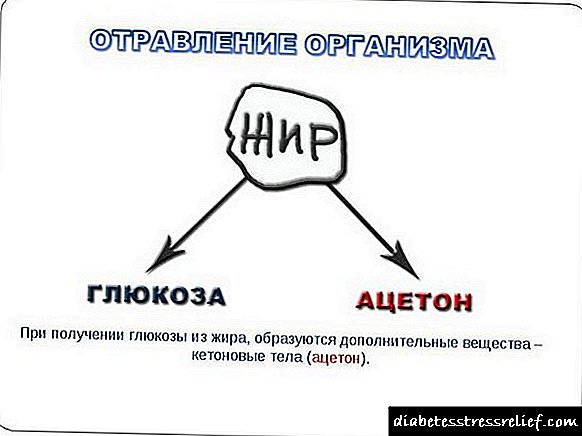
Sa mga pasyente na may talamak na pancreatitis, ang mga antas ng plasma ng plasma ay mas mababa kaysa sa mga malusog na indibidwal. Ang pagtatago ng insulin bilang tugon sa glucose o glucoseagon ay may kapansanan, habang ang mga pagbubuhos ng alanine ay humantong sa isang normal na pagtaas ng mga antas ng plasma ng plasma. Sa pagbaba ng intensity ng talamak na proseso, ang normal na produksiyon ng insulin ay may posibilidad na maibalik. Ang pagtaas ng konsentrasyon sa globo ng plasma, at karaniwang nananatiling mataas nang hindi bababa sa 1 linggo. Ang kumbinasyon ng hyperglucagonemia at hypoinsulinemia ay sapat na upang ipaliwanag ang pagbuo ng ketoacidosis at ang bihirang paglitaw ng coma na may diabetes.
Bilang karagdagan sa pagtaas ng mga antas ng glucose ng plasma, sa isang minorya ng mga pasyente na may talamak na pancreatitis at isang kakulangan ng kasaysayan ng hyperlipidemia, ang konsentrasyon ng suwero na lipid ay maaaring tumaas. Serum triglycerides> 1000-2000 mg / dl sa mga pasyente na may uri I, IV o V hyperlipidemia (pag-uuri ni Fredrickson) ay isang kadahilanan ng peligro para sa talamak na pancreatitis. Ang mga konsentrasyon ng plasma ng mga libreng fatty acid ay nadagdagan pagkatapos ng talamak na pancreatitis, bilang isang resulta ng kapansanan na pagtatago ng insulin at isang magkakasunod na pagtaas sa pagtatago ng glucagon at cortisol. Sa kabila ng katotohanan na ang mga pagbabago sa kapaligiran sa hormonal sa talamak na pancreatitis ay maaaring mag-ambag sa pag-unlad ng ketoacidosis, ito ay isang bihirang kaganapan, dahil sa pagpapanatili ng natitirang pagtatago ng endogenous insulin, sapat upang mapigilan ang lipolysis at ketogenesis, at dahil sa hindi sapat na pagtatago ng glucagon.
Ang eksaktong pagkakasunud-sunod ng mga kaganapan na humahantong sa talamak na pancreatitis ay hindi ganap na natukoy. Ipinakita ng mga pang-eksperimentong pag-aaral na ang nakapipinsalang mga stimuli ay nagdudulot ng pagsiklab ng mga reaktibo na species ng oxygen, paglabas ng mga cytokine at kasunod na pag-ubos ng mga antioxidant, na humahantong sa pancreatostasis, i.e. pag-iwas sa apical exocytosis ng mga selula ng pancreatic acinar. Ang mga cell na ito ay mabilis na nakatago ng mga bagong synthesized na mga enzyme sa lymphatic at mga daluyan ng dugo, na nagiging sanhi ng isang nagpapasiklab na reaksyon. Kamakailan ay naiulat na ang cyclooxygenase 2, ang nangingibabaw na regulator ng produksiyon ng prostaglandin, ay gumaganap ng isang mahalagang papel sa pathogenesis ng pinsala sa mga bahagi ng exocrine at endocrine sa talamak na pancreatitis.
Ang mga islet ng Langerhans, sa katunayan, ay medyo napapanatiling maayos, kumpara sa antas ng pagkasira ng mga selula ng acinar. Minsan ang pancreas ay maaaring tumagal sa isang likas na adenomatous dahil sa kumpletong pagkawala ng exocrine tissue kasabay ng pagpapanatili ng sangkap na endocrine.Sa natitirang mga islet, ang muling pagsasaayos ng endocrine na bahagi ng populasyon ng cell ay nangyayari na may proporsyonal na mas malaking pagkawala ng mga beta cells kaysa sa mga alpha cells, na humahantong sa isang pagbabago sa normal na ratio ng 2: 1. Ang bilang ng mga cell ng delta, bilang panuntunan, ay nananatiling normal, at may kaunting pagtaas sa bilang ng mga cell ng PP. Ang mga isla na napapaligiran ng normal na acinous tissue, bilang isang panuntunan, ay may isang normal na komposisyon ng sittolohiko, na nagpapahiwatig ng trophic na epekto ng exocrine pancreas. Ang malabsorption na nangyayari sa talamak na pancreatitis ay maaari ring humantong sa may kapansanan na pagtatago ng mga incretins, na, naman, ay maaaring mag-ambag sa disfunction ng mga selula ng islet at may kapansanan na pagpapaubaya ng glucose.
Ang isang napakataas na antas ng diyabetis ay sinusunod na may fibrocalculous pancreatitis sa mga tropiko, na may isang kilalang klinikal na larawan. Ang form na ito ng talamak na pag-calcify ng pancreatitis ay higit na sinusunod sa mga bata at mga kabataan na nasa ibang bayan na nasa mga tropikal na umuunlad na bansa. Nakasaad na 60-70% ng lahat ng mga kaso ng talamak na pancreatitis sa India at China ay malamang na nauugnay sa tropical pancreatitis. Ang pagkalat nito sa mga pasyente na may diyabetis ay napaka-variable, mula 0.5 hanggang 16% sa India at umabot sa 80% sa mga batang pasyente na kumukuha ng insulin sa Nigeria.
Ang diyabetis ay isang halos unibersal na huli na komplikasyon ng talamak na pagbubuntis ng pancreatitis at kadalasang bubuo sa loob ng sampung taon pagkatapos ng pagsisimula ng pancreatitis, ngunit kahit na malinaw na nakakaugnay sa edad ng pasyente. Karamihan sa mga pasyente ay may malalaking intraductal na bato sa pagsusuri, ang etiology kung saan kasama ang kakulangan sa protina-calorie, ang paggamit ng iba't ibang mga exogenous toxins, ductal abnormalities ng pancreas at, marahil, isang genetic predisposition. Ang diyabetis sa kasong ito, bilang isang panuntunan, ay malubhang at kinakailangan ang therapy sa insulin, bagaman ang pag-aaral ng pathohistological at immunohistochemical ay nagpapahiwatig ng bahagyang pangangalaga ng mga selula ng positibo sa insulin sa pancreas ng mga pasyente na may fibrocalcule pancreatitis. Ang natitirang pagtatago ng insulin ay malamang na nagpapaliwanag ng bihirang pag-unlad ng ketoacidosis sa mga pasyente na may fibrocalculeous pancreatitis.
Ang mga tiyak na etiological na nag-trigger na tiyak sa sakit ng pancreatic ay maaaring mag-ambag sa intolerance ng karbohidrat. Halimbawa, ang hypertriglyceridemia, ay nauugnay sa paglaban sa insulin at karaniwang humahantong sa malubhang sakit na diabetes mellitus. Ang alkohol ay nagpapahina sa mga epekto ng insulin at humahantong sa kapansanan sa pagpapahintulot ng glucose sa pamamagitan ng direktang pagkakalantad sa atay. Sa namamana na pancreatitis, isang bihirang autosomal na nangingibabaw na sakit, ang diyabetis ay maaaring umunlad sa huli na yugto, at ang pangmatagalang mga komplikasyon sa diabetes ay maaaring mangyari.
Ang isang positibong kasaysayan ng pamilya ng diabetes mellitus ay maaaring tukuyin ang mga pasyente na may talamak na pancreatitis sa pagbuo ng diyabetis sa isang batang edad. Ang paglaganap ng diyabetis nang walang anumang koneksyon sa pancreatitis ay talagang mataas sa mga pamilya ng mga pasyente na nagkakaroon ng diabetes. Gayunpaman, ang isang minarkahang pagtaas sa saklaw ng mga uri ng HLA B8, DR3, DR4, at DR3 / DR4 ay ipinakita sa mga pasyente na may diabetes mellitus pagkatapos ng talamak na pancreatitis. Iminungkahi na ang autoimmunity ay maaaring magbigay ng kontribusyon sa pagbuo ng diabetes pangalawang sa talamak na pancreatitis, dahil ang mga antibodies sa mga cell ng islet ay natagpuan sa ilang mga pasyente bago nagsimula ang diyabetis. Gayunpaman, ito pa rin ang point moot. Ang autoimmune talamak na pancreatitis ay nailalarawan sa pamamagitan ng nagkakalat na pamamaga at may isang matinding antas ng fibrosis na nauugnay sa paglusot ng exocrine pancreas ng mga pancreas ng mga cell mononuclear. Ang karamdaman ay maaaring maging sanhi ng malubhang pancreatic edema o pagbuo ng isang tumor, na may malabsorption at cholestasis, at kung minsan ang cancer ng pancreatic o lymphoma ay nagkakamali na nasuri.
Ang genetic mutations ay maaaring maging sanhi ng parehong endocrine at exocrine pancreatic kakulangan; ang pancreatic beta cell regeneration ay may kapansanan, na tinutukoy ang pagbaba sa mass ng beta cell, tulad ng sinusunod sa talamak na pancreatitis.
Ang fibrous na proseso sa talamak na pancreatitis ay humahantong sa isang pagbawas sa mass ng beta-cell at maaaring mabago ang pag-ikot ng capillary ng pancreas, na humantong sa pagbawas sa paglalagay ng islet, impaired secretagogue delivery sa beta-cells, at pagbawas sa pag-agos ng pancreatic hormones. Ang pagkawala ng gumaganang mga cell ng beta ay nagpapaliwanag sa pagbawas ng pagtatago ng insulin: mas malaki ang pagkawala ng pancreatic endocrine tissue, mas malaki ang pagkasira ng pagtatago ng insulin at ang antas ng pagpapaubaya ng glucose. Sa mga pasyente na may diabetes mellitus pangalawang sa talamak na pancreatitis na may banayad hanggang katamtaman na pag-aayuno ng hyperglycemia, ang basal na konsentrasyon ng plasma ng insulin ay maaaring normal o katamtaman na nakataas. Gayunpaman, ang kapansanan sa pagtatago ng insulin ay halos palaging naroroon. Ang isang pagbawas sa maximum na potensyal para sa pagtatago ng insulin sa mga pasyente na ito ay halata at nagpapahiwatig ng pagbaba ng supply ng insulin. Kapag ang mga antas ng glucose sa plasma ay lumampas sa 10 mmol / L (180 mg / dl), ang plasma ng plasma at konsentrasyon ng C-peptide ay madalas na hindi napansin.
Ang tugon ng mga beta cells sa mga amino acid ay bumababa din depende sa antas ng pagkamatay ng mga beta cells at ang kalubha ng pagpapaubaya ng glucose sa glucose.
Ang arginine-stimulated na pagtatago ng C-peptide ay maaaring normal sa mga pasyente na may talamak na pancreatitis at may kapansanan na pagtuklas ng glucose, ngunit palaging nabawasan sa mga pasyente na may pag-aayuno hyperglycemia.
Ang mga pag-andar ng exocrine at endocrine ay nagkakaugnay sa bawat isa, na nagpapahiwatig ng isang direktang relasyon ng sanhi ng pagitan ng nagpapasiklab na proseso sa exocrine pancreatic tissue at pagbuo ng diabetes. Ang isang eksaktong sulat ay natagpuan sa pagitan ng tugon ng insulin sa oral glucose intake at ang konsentrasyon ng pancreatic enzymes sa duodenal juice pagkatapos ng intravenous administration ng cholecystokinin-pancreosimine (CCK-PZ). Ang mga pasyente na may steatorrhea ay may mas mababang pagtatago ng C-peptide kaysa sa mga pasyente na may hindi gaanong malubhang kapansanan ng pagpapaandar ng exocrine.
Sa mga malulusog na indibidwal, ang paglunok ng glucose ay nagdudulot ng isang mas matinding pagtatago ng insulin kaysa sa intravenous na pagbubuhos ng isang katumbas na halaga ng glucose, bilang isang resulta ng pag-activate ng sistema ng incretin. Sa talamak na pancreatitis, ang pagtatago ng mga kadahilanan ng risetin: cholecystokinin, gastrin, enteroglucagon, glucose-dependant ng insulinotropic peptide (GIP) at vasoactive bituka polypeptide worsens. Sa kabilang banda, ang mga pag-aaral kamakailan ay nag-ulat ng isang pagtaas ng glucagon-tulad ng peptide-1 (GLP-1), bilang tugon sa pangangasiwa ng oral glucose sa mga pasyente na may diabetes pangalawang sa pancreatitis kumpara sa mga pasyente na may normal o may kapansanan na pagpaparaya sa glucose. Sa mga pasyente na may diabetes mellitus pangalawang sa talamak na pancreatitis, ang tugon ng insulin sa cholecystokinin ay proporsyonal sa antas ng hyperglycemia. Sa kaibahan, ang pagtatago ng insulin bilang tugon sa GIP ay nabawasan. Gayunpaman, ang pagbubuhos ng GLP-1 sa mga pasyente na may pangalawang diabetes mellitus sa talamak na pancreatitis ay sinamahan ng pagbawas sa glucose ng dugo at isang pagtaas ng konsentrasyon sa plasma ng C-peptide, ang reaksyon na ito ay hindi naiiba sa na sinusunod sa mga malulusog na tao. Sa diabetes mellitus, pangalawa sa talamak na pancreatitis, nananatiling hindi maliwanag kung mayroong isang hindi balanseng axis ng incretin o ang pagtatago ng mga bituka at pancreatic hormone nang sabay-sabay. Ang mga konsentrasyon ng GIP ng Plasma ay nagdaragdag sa mga pasyente na may diabetes mellitus na may talamak na pancreatitis, lalo na pagkatapos ng pag-alis ng insulin. Sa kabilang banda, ang antas ng pagtaas ng cholecystokinin na may kaugnayan sa plasma ay nabawasan kumpara sa mga paksa na walang diyabetis o mga di-diabetes na pasyente na may talamak na pancreatitis.
Sa mga pasyente na may talamak na pancreatitis, ang isang normal na konsentrasyon ng glucose sa pag-aayuno ay karaniwang pinapanatili hanggang sa 20-40% ng masa ng mga beta cells ay nawala. Gayunpaman, ang antas ng pagkawala ng beta cell mass na ito ay sinamahan ng isang minarkahang kahinaan ng paglabas ng glucose-mediated na paglabas ng insulin, kahit na normal pa rin ang tugon sa cholecystokinin at arginine. Ang isang pagbabago sa pagtugon sa mga kadahilanan ng risetin at mga amino acid ay nagiging maliwanag kapag ang beta-cell mass ay bumababa ng 40-60%. Sa wakas, kapag ang beta-cell mass ay bumababa ng higit sa 80-90%, ang pag-aayuno ng hyperglycemia at may kapansanan na pagtatago ng insulin bilang tugon sa lahat ng mga secretagogues. Ang pagtatago ng glucagon sa mga pasyente na ito ay heterogenous, at kinikilala ang dalawang pangunahing kondisyon. Habang ang ilang mga pasyente ay may isang kakulangan sa kumbinasyon sa insulin at pagtatago ng glucagon, ang iba ay maaaring magpakita ng malubhang hypoinsulinemia at mataas na plasma na concentrasyong glucagon. Bilang karagdagan, ang tugon ng glucagon sa pagpapasigla sa arginine o alanine ay mapurol lamang sa 50% ng mga pasyente na may pagpapahintulot sa glucose na may kapansanan. Sa pamamagitan ng pag-unlad ng sakit sa pancreatic, ang kakayahan ng mga alpha cells upang tumugon sa insulin-sapilitan hypoglycemia ay humina. Gayunpaman, ang pag-load ng glucose sa bibig ay maaaring sinamahan ng isang paradoxical na pagtaas sa mga antas ng glucose ng plasma, habang ang tugon ng glucagon sa secretin at cholecystokinin ay alinman sa normal o nadagdagan.
Mayroong kontrobersya tungkol sa likas na molekular at pinagmulan ng nagpapalipat-lipat na glucagon sa mga pasyente na may diyabetis bilang isang resulta ng talamak na pancreatitis. Hindi bababa sa apat na uri ng immunoreactive glucagon (molekular na timbang na higit sa 50,000, 9,000, 3,500 at 2,000) ay tinukoy sa plasma ng mga malulusog na indibidwal. Ang glucagon na may isang molekular na timbang ng 3500 ay mula sa pancreatic na pinagmulan at kumpleto ang biological na aktibidad. Ito lamang ang form na tumugon sa pagpapasigla sa arginine at pagsugpo sa somatostatin. Ang mga pag-aaral ng pag-aaral at pagsusuri ng chromatographic ay sumusuporta sa hypothesis ng pancreatic na pinagmulan ng nagpakalat ng glucagon sa talamak na pancreatitis, ngunit isang makabuluhang kontribusyon ng enteropancreatic glucagon sa konsentrasyon ng plasma na sinusukat ng radioimmunoassay ay malamang din. Alinsunod dito, ang basal na konsentrasyon ng gastrointestinal glucagon ay nagdaragdag sa mga pasyente na may diabetes mellitus.
3. Ang paglaganap ng diabetes dahil sa talamak o talamak na pancreatitis
Ang data sa paglaganap ng pangalawang diyabetis na may kaugnayan sa mga sakit sa pancreatic ay mananatiling mahirap, ngunit ang saklaw ng sakit na ito ay marahil mas mataas kaysa sa karaniwang pinaniniwalaan. Ayon sa mga lumang pag-aaral, ang pancreatogenic diabetes ay nagkakahalaga ng 0.5-1.7% ng lahat ng mga kaso ng diabetes. Sa isang mas kamakailan-lamang na ulat, ang paglaganap ng pangalawang diyabetis ay tinatayang sa 9.2% ng mga kaso sa isang cohort ng 1868 na mga pasyente ng diabetes ng Aleman na para sa kakulangan ng exocrine pancreatic at abnormal na pancreatic imaging ay naitala. Sa isa pang cohort ng 1922 autoantibody-negatibong mga pasyente na may exocrine at endocrine pancreatic kakulangan at tipikal na mga pagbabago sa morpolohikal na pancreatic, 8% lamang ng mga kaso ang nasuri sa diabetes mellitus, habang sa 80% ng mga kaso type 2 diabetes ay nakita at sa 12% ng mga pasyente - type 1 diabetes. Sa katunayan, sa pangkat na ito ng populasyon, 76% ng mga pasyente ay may talamak na pancreatitis, 8% ay may hemochromatosis, 9% ay mayroong cancer sa pancreatic, 4% ay may cystic fibrosis, at ang pancreatic resection ay ginanap sa 3% ng mga kaso.
Ang saklaw ng talamak na pancreatitis ay mas mataas sa mga populasyon na may labis na pag-inom ng alkohol at sa mga tropical na bansa, kung saan ang paglaganap ng diabetes pangalawang sa fibrocalcule pancreatitis ay maaaring umabot sa 90%, na umaabot sa 15-20% ng lahat ng mga pasyente na may diyabetis. Sa gayon, ang paglaganap ng pancreatitis na sapilitan ng diabetes ay marahil ay hindi maapektuhan, ang diagnosis ng pancreatogen diabetes ay madalas na hindi napapansin, at ang mga pasyente ay karaniwang hindi napapansin.
Sa 24 na mga prospective na klinikal na pagsubok na kinasasangkutan ng 1102 mga pasyente na may talamak na pancreatitis, prediabetes at / o diyabetis ay sinusunod sa 37% ng mga kaso. Ang pangkalahatang pagkalat ng prediabetes, diabetes mellitus, at paggamot sa insulin pagkatapos ng talamak na pancreatitis ay 16%, 23%, at 15%, ayon sa pagkakabanggit. Ang bagong nasuri na diabetes mellitus ay nabuo sa 15% ng mga tao sa loob ng 12 buwan pagkatapos ng unang yugto ng talamak na pancreatitis.
at ang panganib ay tumaas nang malaki sa pamamagitan ng 5 taon (kamag-anak na panganib 2.7). Ang isang katulad na takbo ay sinusunod tungkol sa paggamot sa insulin.
Ang mga pasyente na may talamak na pancreatitis ay madalas na nagkakaroon ng prediabetes at / o diyabetes pagkatapos na mapalabas mula sa ospital, at ang kanilang panganib na magkaroon ng diabetes ay nadoble sa susunod na 5 taon.
Ang mga prediabetes at / o diyabetis ay sinusunod sa halos 40% ng mga pasyente pagkatapos ng talamak na pancreatitis, at ang diyabetis ay binuo sa halos 25% ng mga pasyente pagkatapos ng talamak na pancreatitis, 70% na kung saan ay nangangailangan ng patuloy na therapy sa insulin. Bilang karagdagan, ang kalubhaan ng talamak na pancreatitis ay lilitaw na walang kaunting epekto sa pag-unlad ng prediabetes o diyabetis pagkatapos ng talamak na pancreatitis. Ang mga pasyente na may malubhang talamak na pancreatitis ay mayroon lamang isang bahagyang mas mataas na pagkalat ng parehong prediabetes (20%) at diabetes mellitus (30%). Ang isang pagsusuri ng meta-regression ay nagpakita din na ang panganib ng pagbuo ng prediabetes o diabetes pagkatapos ng talamak na pancreatitis ay independiyenteng ng etiology, pati na rin ang edad at kasarian. Ang pag-unlad ng parehong prediabetes at diabetes ay mas karaniwan sa maagang panahon pagkatapos ng talamak na pancreatitis. Ang pagkalat ng prediabetes at diabetes sa loob ng 12 buwan pagkatapos ng unang yugto ng talamak na pancreatitis ay 19% at 15%, ayon sa pagkakabanggit. Sa kasamaang palad, may isang pag-aaral lamang na sinuri ang mga pasyente na may mga prediabetes na may talamak na pancreatitis upang matukoy kung nagkakaroon sila ng diabetes, ngunit, ayon sa panitikan sa diyabetis, ang mga pasyente na may prediabetes ay mas malamang na magkaroon ng diyabetis.
Ang talamak na pancreatitis ay isang kinikilalang sanhi ng diabetes. Habang ang pagkawala sa mga selula ng pancreatic dahil sa nekrosis (na mayroon o walang operasyon) ay itinuturing na pangunahing sanhi ng diyabetis pagkatapos ng talamak na pancreatitis, sa higit sa 70% ng mga pasyente, ang sukat ng nekrosis ay hindi lalampas sa 30%, at ang 78% ng mga pasyente ay konserbatibo. Bilang karagdagan, tila walang epekto ng kalubhaan ng sakit sa panganib ng pagbuo ng diabetes. Ipinapahiwatig nito na ang diyabetis pagkatapos ng talamak na pancreatitis ay maaaring bumuo dahil sa mga mekanismo na naiiba sa nekrosis.
Ang mga antibiotics sa glutamic acid decarboxylase (IA2) ay natagpuan sa mga pasyente na may autoimmune latent diabetes mellitus at type 1 diabetes mellitus.Maaaring ang talamak na pancreatitis ay nagdudulot ng isang reaksyon sa mga genetically predisposed na mga indibidwal na nasa panganib na magkaroon ng diabetes mellitus. Bilang karagdagan, kamakailan lamang na iminungkahi na ang ilang mga kadahilanan ng metabolic, tulad ng labis na katabaan at hypertriglyceridemia, ay naglalagay ng mga pasyente sa mas mataas na peligro ng pagbuo ng talamak na pancreatitis na tinatawag na talamak na metabolic pancreatitis, at ang mga salik na ito ay maaari ring madagdagan ang panganib ng pagbuo ng diabetes pagkatapos ng talamak na pancreatitis.Yamang walang data na magagamit sa mga tagapagpahiwatig ng metabolic bago ang unang pag-atake ng talamak na pancreatitis, ang mga pag-aaral sa hinaharap ay kailangang sagutin ang mga katanungan tungkol sa pagkakaroon ng mga auto pribibiyo, mga pagbabago sa istruktura o pagganap na naghahatid sa pagbuo ng hyperglycemia at diabetes mellitus pagkatapos ng talamak na pancreatitis.
Nararapat din na tandaan na ang pagkakaroon ng pre-umiiral na diabetes mellitus ay itinuturing mismo na isang panganib na kadahilanan para sa talamak na pancreatitis, na binibigyang diin ang kumplikadong batayan para sa mga pagbabagong metabolic na nauugnay sa talamak na pancreatitis.
Kapag pinag-aaralan ang kalakaran ng sakit sa paglipas ng panahon, lumiliko na ang paglaganap ng prediabetes at diabetes sa pangkalahatan at diabetes mellitus sa partikular ay nadagdagan nang labis sa paglipas ng panahon. Dapat itong kilalanin na ang paglaganap ng diabetes mellitus ay tumataas nang malaki pagkatapos ng 45 taon, at ang epekto ng pag-iipon sa cell function at ang pagtaas ng resistensya ng insulin na sanhi ng labis na katabaan ay maaaring bahagyang ipaliwanag ang kalakaran na ito, gayunpaman, ang pagsusuri ng metaregression ay nagpakita na ang edad ay hindi napakahalaga sa mga pasyente pagkatapos ng talamak na pancreatitis. Ang isa pang posibleng mekanismo ay ang ilang mga tao ay maaaring dumanas ng paulit-ulit na pag-atake ng talamak na pancreatitis bago masuri pagkatapos ng 5 taon. Iniulat ito sa ilang mga pag-aaral, ngunit hindi ito isinasaalang-alang sa karamihan ng mga kasama na gawa. Nangangahulugan ito na ang epekto ng paulit-ulit na pag-atake ng talamak na pancreatitis sa panganib ng prediabetes at diabetes ay maaaring dagdagan ang kanilang pagkalat sa tagal ng pag-follow-up. Ito ay nananatiling hindi alam kung ang paulit-ulit na pag-atake ng talamak na pancreatitis ay maaaring mag-ambag sa pagkawala ng mga pancreatic cells, na kumikilos bilang isang posibleng mekanismo para sa pagbuo ng diabetes mellitus at mga kaugnay na kondisyon.
4. Mga klinikal na pagpapakita ng diabetes dahil sa talamak o talamak na pancreatitis
Ang mga pasyente na may pangalawang anyo ng diabetes ay may karaniwang mga sintomas na nauugnay sa hyperglycemia, ngunit isang natatanging nadagdagan na peligro ng hypoglycemia. Ang mga yugto ng hypoglycemia na nauugnay sa therapy ng insulin o mga gamot na sulfonylurea ay mas karaniwan at karaniwang mas malubha at matagal, madalas itong humantong sa pag-ospital at ilantad ang mga pasyente sa isang pagtaas ng panganib ng kamatayan. Lalo na karaniwan ang hypoglycemia pagkatapos ng pancreatectomy, na nagdudulot ng kamatayan sa 20-50% ng mga pasyente. Ang gayong dramatikong larawan ay isang bunga ng isang paglabag sa kontra-regulasyon at pagpapanumbalik ng glucose. Ang kawalan ng kakayahan ng katawan na mabilis na tumugon sa isang pagbawas sa konsentrasyon ng glucose sa plasma ay dahil sa hindi sapat na pagtatago ng glucagon, isang nabawasan na reaksyon ng catecholamine at kasunod na kapansanan ng pag-activate ng produksyon ng glucose sa atay. Ang isang pagtaas sa saklaw ng mga episode ng hypoglycemic ay nauugnay sa kawalang-glycemic na kawalang-tatag.
Ang patuloy na pag-abuso sa etanol pagkatapos ng droga o kirurhiko paggamot ng pancreatitis ay maaaring makaapekto sa metabolic balanse ng mga pasyente na may diyabetis, dahil ang alkohol ay pumipigil sa gluconeogenesis, nakakaapekto sa hypothalamic-pituitary na pagtatago ng adrenocorticotropic na hormone at paglaki ng hormone, at nagpapagaan sa paglaban sa insulin. Ang hypoglycemia ay maaaring mapanganib lalo na kung ang paggamit ng nutrient ay nabawasan at ang mga tindahan ng glycogen ng atay ay maubos.
Ang pag-abuso sa alkohol pagkatapos ng pancreatectomy ay isang mahalagang kadahilanan sa pagbuo ng hypoglycemia at kamatayan. Sa mga pasyente na ito, ang hindi magandang pagsunod sa pangangasiwa ng insulin ay madalas na nag-aambag sa metabolikong kawalang-tatag.
Sa kabilang banda, ang pag-unlad ng ketoacidosis at diabetes ng coma sa pancreatogenic diabetes mellitus ay bihira kahit sa mga pasyente na walang natitirang pagtatago ng C-peptide. Kapag nangyari ito, halos palaging nauugnay sila sa mga nakababahalang kondisyon tulad ng impeksyon o operasyon. Sa rurok ng natitirang pagtatago ng insulin, ang pag-ubos ng mga reserbang taba at ang magkakasamang mababang rate ng lipolysis ay kontribusyon ng kaunti sa panganib ng ketosis. Ang isang katulad na pagtutol sa ketosis ay sinusunod sa tropical diabetes mellitus, kung saan ang malnutrisyon at napakababang pagkonsumo ng hindi nabubuong taba ay nag-aambag sa pagbawas sa synthesis ng mga ketone na katawan. Ang papel na kakulangan sa glucagon sa pagprotekta sa mga pasyente ng pancreatic diabetes mula sa ketoacidosis ay kontrobersyal. Gayunpaman, posible na, sa kabila ng katotohanan na ang glucagon ay maaaring kailanganin para sa pagbuo ng ketosis, ang kakulangan nito ay maaaring mag-antala o mapabagal ang pag-unlad ng diabetes na ketoacidosis.
Ang mga paghihirap sa pagpapanatili ng matatag na kasiya-siyang control ng metabolic sa mga pasyente na may diabetes mellitus dahil sa talamak o talamak na pancreatitis na sanhi ng pagsasama ng pangkat na ito ng mga sakit sa kategorya ng "marupok na diyabetis."
Ang kakulangan ng pancnatic na pancreatic na may malabsorption ay maaaring magbigay ng kontribusyon sa kawalan ng glucose. Ang Steatorrhea ay maaaring maging sanhi ng malabsorption ng glucose, sa gayon ay nag-aambag sa mga reaksyon ng postprandial hypoglycemic, pati na rin ang pagbabago sa pagtatago ng insulin. Ang pag-unlad ng diyabetis sa mga pasyente na may sakit sa pancreatic ay maaaring maiugnay sa makabuluhang pagbaba ng timbang, na mahirap iwasto kahit na may naaangkop na therapy sa insulin. Bilang karagdagan, ang pagbaba ng timbang lamang ay maaaring kapansin-pansing magbabago ng pagkasensitibo sa insulin.
4.1 Ang mga talamak na komplikasyon ng pancreatogenic diabetes mellitus
Mula noong huling bahagi ng 1950s, karaniwang naintindihan na ang diyabetis pagkatapos ng talamak na pancreatitis ay hindi nauugnay sa mga komplikasyon ng vascular. Upang ipaliwanag ang paniniwala na ito, ang isang bilang ng mga kadahilanan ay nailahad, kabilang ang isang wala o nabawasan na genetic predisposition, exocrine pancreatic kakulangan, mababang suwero kolesterol, mababang calorie intake, atbp. Gayunpaman, dahil sa matagal na pag-asa sa buhay ng mga pasyente, maraming mga kaso ng diabetes angiopathy ang nakolekta.
Ang pagkalat ng mga retinopathy ng diabetes sa mga pasyente na may diabetes mellitus pagkatapos ng talamak na pancreatitis o pancreatectomy ay naiiba sa naiulat na una. Kamakailan lamang, ang isang mas tumpak na pagtatasa ng retinopathy ng diabetes ay nagpahayag ng isang saklaw na 30-40%, isang figure na katulad sa natagpuan sa mga pasyente na may type 1 diabetes. Ang saklaw ng retinopathy ay nauugnay sa tagal ng hyperglycemia. Walang malinaw na pattern sa pagitan ng pagkakaroon ng retinopathy at isang positibong kasaysayan ng pamilya ng diyabetes, ang dalas ng pagtuklas ng mga HLA antigens, ang pagkakaroon ng mga antibodies sa mga cell ng islet, o mga antas ng plasma ng C-peptide.
Ang mga pagtatalo ay nagpapatuloy tungkol sa saklaw ng nephropathy ng diabetes sa pangalawang diyabetis. Ang ilang mga may-akda ay nag-ulat na sila ay "hindi mahanap ang sinuman na nakakaalam ng isang autopsy na nakumpirma na kaso ng intracappillary glomerulosclerosis na sinamahan ng hemochromatosis o pancreatitis. Gayunpaman, higit pa at maraming mga kaso ng nodular glomerulosclerosis sa mga pasyente na may diyabetis dahil sa talamak o talamak na pancreatitis.Ang ilang mga kaso ng diabetes glomerulopathy ay naiulat na sa mga pasyente na may kabuuang pancreatectomy, ngunit ang isang mas maikling tagal ay dapat isaalang-alang Ipinapaliwanag nito kung bakit maaaring mahirap makita ang mga huling yugto ng pagkasira ng diyabetis sa bato, habang ang maagang pag-andar na mga pagbabago ay matatagpuan ilang taon bago ang pagsisimula ng albuminuria.Sa isang serye ng mga pasyente ng 86 na may diyabetis dahil sa talamak o talamak na pancreatitis, pag-ihi ng albumin ng ihi higit sa 40 mg / 24 h ay tinukoy sa 23% ng mga pasyente, at ang albuminuria ay nauugnay sa tagal ng diyabetis at presyon ng dugo, ngunit hindi sa isang kasaysayan ng pamilya ng diyabetis, mga HLA antigens, o mga antas ng C-peptide ng plasma. Ang saklaw ng retinopathy ay halos dalawang beses na mas mataas sa mga pasyente na may MAU, na nagmumungkahi na ang "oculorenal" na asosasyon na inilarawan sa 1 type 2 na pasyente ng diabetes ay nangyayari din sa pancreatogen diabetes. Ang glomerular hyperfiltration, isa pang maagang pag-sign ng renal dysfunction, ay maaaring napansin kasama ang pancreatogen diabetes tulad ng type 1 diabetes. Sa kabila ng pinsala sa diyabetis sa diyabetis, ang mga antas ng pag-aalis ng albumin na mas malaki kaysa sa 0.5 g / araw o labis na pagkabigo sa bato ay hindi magkakasunod.
Ang Neuropathy ay isang karaniwang reklamo sa pancreatogenic diabetes. 10-20% ng mga kaso ng malayong polyneuropathy o mononeuropathy, at ang mga palatandaan ng electrophysiological ng bilis ng pagpapadalas ng pagpapadaloy ay matatagpuan sa higit sa 80% ng mga pasyente na may diabetes mellitus pangalawang sa mga sakit sa pancreatic. Napag-alaman na ang pagkasensitibo ng panginginig ng boses ay nabalisa sa parehong paraan tulad ng sa type 1 na diyabetis.
Hindi tulad ng parehong retinopathy at nephropathy, walang kaugnayan sa pagitan ng neuropathy at ang tagal ng diyabetis. Maaaring ito ay dahil sa epekto ng mga salik na salik bukod sa hyperglycemia (paninigarilyo, alkohol at malabsorption).
Mayroon ding mga pagbabago sa autonomic nervous system. Ang mga karamdaman ng mga cardiovascular reflexes ay natagpuan sa 8% ng mga pasyente na may diabetes mellitus pagkatapos ng talamak na pancreatitis, habang ang isang borderline defect ay sinusunod sa isang karagdagang 13% ng mga pasyente. Gayunpaman, ang ilang pag-iingat ay dapat sundin sa pagwasto ng hyperglycemia na may diyabetis na somatic at autonomic neuropathy, dahil ang pagkonsumo ng alkohol ay pangkaraniwan sa mga taong ito. Kaya, ang tunay na mekanismo ng pathogenetic ng neuropathy sa mga pasyente na may diabetes mellitus na may mga sakit sa pancreatic, malamang, ay may kasamang maraming mga kadahilanan.
Ang Macroangiopathies, lalo na ang myocardial infarction, ay bihirang sa pancreatogen diabetes. Sa isang ulat, ang mga komplikasyon ng vascular ay natagpuan sa 25% ng mga pasyente na may diabetes mellitus pagkatapos ng talamak na pancreatitis, at ilang kinakailangang mga amputations o bypass vascular surgery. Ang medyo maikling tagal ng diabetes mellitus at ang nakapailalim na sakit sa pancreatic ay nagpapahirap upang masuri ang paglaganap ng mga komplikasyon ng macrovascular sa mga pasyente na ito. Ayon sa isang magagamit na pangmatagalang obserbasyon, ang dalas ng pagkamatay ng cardiovascular sa mga pasyente na may talamak na pancreatitis ay 16%, na mas mababa kaysa sa klasikal na diyabetis.
5. Diagnosis ng diabetes na may talamak na pancreatitis
Hindi laging madaling tama ang pag-diagnose at pag-uri-uriin ang isang pasyente na may diabetes mellitus dahil sa talamak o talamak na pancreatitis. Ang pangmatagalang pagkakaroon ng mga uri 1 at 2 ng diabetes mellitus ay sinamahan ng kakulangan ng exocrine na bahagi ng pancreas, at ang mga pasyente na may diyabetis ay may mas mataas na peligro ng pagbuo ng talamak at / o talamak na pancreatitis sa anumang kaso.
Ang mga pasyente na may isang kasaysayan ng pancreatitis ay maaaring bumuo ng type 1 o type 2 diabetes, anuman ang estado ng exocrine pancreatic function. Upang maayos na pag-uri-uriin ang mga pasyente na may diyabetis dahil sa talamak o talamak na pancreatitis, na karaniwang tinatanggap na mga pamantayan sa diagnostic na kasalukuyang hindi magagamit ay dapat na maitatag. Inirerekomenda ni N. Ewald et al gamit ang mga sumusunod na pamantayan:
Pangunahing pamantayan (dapat naroroon):
- Kakayahang Exocrine pancreatic (monoclonal fecal elastase-1 na pagsubok o direktang mga pagsubok na pangangatawan)
- Patolohiya ng pancreas sa panahon ng imaging (endoscopic ultrasound, MRI, CT)
- Kakulangan ng type 1 na diyabetis na nauugnay sa mga marker ng autoimmune
- Walang pancreatic na pagtatago ng polypeptide
- Impaired na palihim na pagtatago (hal., GLP-1)
- Walang pagtutol sa insulin (hal. HOMA-IR na paglaban ng index ng insulin)
- Impaired beta cell function (hal. HOMA-B, C-peptide / glucose ratio)
- Mga mababang antas ng serum na natutunaw na taba na bitamina (A, D, E at K)
Sa anumang kaso, ang mga bagong pagpapakita ng diyabetis ay dapat talagang gumamit ng pamantayan na tinukoy ng European Association para sa Pag-aaral ng Diabetes (EASD) at ang American Diabetes Association (ADA) at suriin para sa pancreatogenic diabetes. Hindi bababa sa, kung ang pasyente ay nagpapakita ng isang atypical klinikal na larawan at nagrereklamo ng mga sintomas mula sa gastrointestinal tract, dapat alalahanin ng doktor ang pagkakaroon ng pancreatogenic diabetes at simulan ang karagdagang pagsusuri.
Ang sinumang pasyente na may talamak na pancreatitis ay dapat, siyempre, ay susubaybayan para sa pagpapaunlad ng pancreatogen diabetes mellitus. Ang isang paunang pagtatasa ng mga pasyente na may talamak na pancreatitis ay dapat magsama ng isang pagtatasa ng pag-aayuno ng glycemia at HbA1c. Ang mga pag-aaral na ito ay dapat na ulitin nang hindi bababa sa taun-taon. Ang mga natuklasan sa pathological na may alinman sa mga ito ay nangangailangan ng karagdagang pagsusuri. Kung ang mga resulta ng pagsubok ay nagmumungkahi ng kapansanan na pagpapaubaya ng glucose, ang isang oral test tolerance na oral ay mas inirerekomenda. Ang isang magkakasamang pagsusuri ng insulin at / o mga antas ng C-peptide ay maaaring maging kapaki-pakinabang sa pagkakaiba sa pagitan ng type 2 diabetes mellitus at diabetes mellitus dahil sa talamak o talamak na pancreatitis.
Ang pagtatasa ng tugon ng pancreatic polypeptide sa inudyok na inudyok na insulin hypoglycemia, pagbubuhos ng pagbubuhos o isang halo ng mga nutrisyon ay maaaring maging karagdagang karagdagang diagnostic na interes. Ang kakulangan ng tugon ng pancreatic polypeptide ay nagpapahintulot sa isa na makilala ang pancreatogenic diabetes mellitus mula sa uri 1, at maaari ring makilala ang diabetes dahil sa talamak o talamak na pancreatitis mula sa uri 2 na may mataas na antas ng pancreatic polypeptide. Ang regular na pagpapasiya ng pagtatago ng pankreatic na pagsulat at ang tugon ng pancreatic polypeptide sa pang-araw-araw na kasanayan, gayunpaman, ay hindi posible.
6. Mga therapeutic na aspeto ng pancreatogenic diabetes mellitus
Ang mga pangunahing layunin ng paggamot ng diabetes mellitus, anuman ang uri nito, ay kinabibilangan ng: pag-aalis ng mga sintomas ng subjective at layunin ng sakit, na pumipigil sa pagkagalit sa diabetes, pumipigil at nagpapabagal sa pag-unlad ng mga huling komplikasyon ng diabetes mellitus (diabetes nephropathy at retinopathy, neuropathy, atbp.). Ang solusyon ng mga gawain, ayon sa mga modernong ideya, ay posible kapag nakamit at mapanatili ang antas ng glycemia nang mas malapit hangga't maaari sa mga malusog na tao, na tinanggal ang mga subjective at layunin na mga sintomas ng sakit.
Ang diyeta para sa pancreatogenic diabetes mellitus ay tumutugma sa na para sa type 1 na diabetes mellitus, maliban sa pangangailangan na iwasto ang malabsorption, kakulangan ng mga bitamina at mga elemento ng bakas, ang appointment ng fractional nutrisyon ay nagbibigay ng pag-iwas sa hypoglycemia.
Ang talamak na pancreatitis ay sinamahan ng makabuluhang hyperglycemia sa 50% ng mga pasyente, at kung minsan ang ketosis o diabetes ng coma ay maaari ring bumuo. Sa kaso ng makabuluhang hyperglycemia, ketosis o koma, maingat na pagsubaybay sa konsentrasyon ng glucose sa plasma, electrolytes, ketones at iba pang mga metabolic na mga parameter, kasama ang intravenous fluid administration at mga infusions ng insulin alinsunod sa mga klasikal na mga prinsipyo ng paggamot ng diabetes ketoacidosis.
Ang Hygglycemia ay itinuturing na pangunahing balakid sa tamang suporta sa nutrisyon, kahit na sa mga pasyente na walang diyabetis. Kaya, ang isang sapat na supply ng insulin sa panahon ng artipisyal na nutrisyon ay kinakailangan, gamit ang parenteral o pang-ilalim ng balat na pangangasiwa ng mga long-acting insulin analogues.Inirerekomenda na ang mga pasyente na may matinding talamak na pancreatitis ay pinamamahalaan ng isang multidisciplinary team ng mga doktor sa intensive care unit.
Para sa mga pasyente na may talamak na fulminant pancreatitis, dapat na inirerekomenda ang konserbatibong therapy, sa halip na pancreatic resection, dahil ang huli ay sinamahan ng isang mas mataas na saklaw ng diabetes. Sa lahat ng mga kaso, ang pagpapaubaya ng glucose ay dapat na masuri ng 3-6 na buwan pagkatapos ng isang yugto ng talamak na pancreatitis.
Sa mga pasyente na may talamak na pancreatitis o bahagyang pancreatectomy, ang mga ahente ng hypoglycemic oral ay maaaring inireseta sa mga indibidwal na nagpapanatili pa rin ng kasiya-siyang tugon ng C-peptide sa glucagon o paggamit ng pagkain. Ang maikli, sa halip na pang-kilos na sulfonylureas ay ginustong upang mabawasan ang panganib ng matinding hypoglycemia. Gayunpaman, ang pag-iingat ay dapat gamitin kapag gumagamit ng mga gamot sa bibig sa mga pasyente na may mga pagbabago sa mga functional na mga sample ng atay. Karamihan sa mga kamakailan lamang, ang posibilidad ng paggamit ng GLP-1 at dipeptidyl peptidase 4 na mga inhibitor ay iminungkahi, dahil ang kanilang pagbaba ng glucose sa glucose ng asukal ay tila hindi madaragdagan ang panganib ng hypoglycemia. Gayunpaman, may ilang mga alalahanin dahil hindi pa malinaw kung mayroong isang mas mataas na peligro ng pagbuo ng pancreatitis, siguro na nauugnay sa paggamit ng therapy ng incretin.
Ang therapy ng insulin ay kinakailangan pagkatapos ng kabuuang pancreatectomy, bagaman ang pangangailangan para sa insulin ay mas mababa kaysa sa mga pasyente na may type 1 diabetes, lalo na sa gabi. Sa kaibahan, ang posibilidad ng postprandial na insulin ay maaaring maging mas malaki. Ito ay totoo lalo na sa mga pasyente na may kabuuang pancreatectomy, habang ang mga pasyente na umaasa sa insulin na may talamak na pancreatitis o bahagyang pancreatectomy ay karaniwang may mga kinakailangan sa insulin na katulad ng mga uri ng diabetes. Ang isang mahabang pagkilos na dosis ng gabi ng insulin ay dapat gamitin upang makontrol ang hyperglycemia sa gabi at sa isang walang laman na tiyan. Ang mga long-acting analogs ay nagbabawas sa panganib ng nocturnal hypoglycemia kumpara sa insulin NPH, kaya ang una ay dapat na gusto. Kaya, ang isang klasikong regal ng basal-bolus na may maikli at mahaba na kumikilos na mga analogue ng insulin ay maaaring angkop. Sa mataas na motivated at edukadong mga pasyente, ang paggamot sa insulin sa pamamagitan ng patuloy na pagbubuhos ng subcutaneous ay matagumpay na ginagamit upang makamit ang maingat na metabolic control, habang iniiwasan ang hypoglycemia at ketosis.
Anuman ang napiling paggamot, ang hypoglycemia ay nananatiling pangunahing panganib. Ang pagtaas sa dalas at kalubhaan ng mga kaganapan sa hypoglycemic ay isang malamang na kahihinatnan ng isang kumbinasyon ng ilang mga kadahilanan, kabilang ang labis na insulin, pagkasensitibo ng insulin, impaired counterregulation, hindi sapat na diyeta o pagsipsip ng mga nutrisyon, pagkonsumo ng alkohol at mga sakit sa atay. Ang panganib ng nakamamatay na hypoglycemia ay lalo na mataas sa mga pasyente na may kabuuang pancreatectomy, at ito ang nag-udyok sa paghahanap para sa mas ligtas na mga pamamaraan ng operasyon at gamot. Kaya, ang pagpapanatili ng duodenum at pylorus ay tila ginagarantiyahan ang isang mas matatag na kontrol sa metaboliko at pagbawas ng mga yugto ng hypoglycemia. Ang mga reaksyon ng hypoglycemic, kung nangyari ito, ay dapat na tratuhin nang agresibo, at ang kanilang mga sanhi at mekanismo ay dapat na maingat na suriin at ipaliwanag sa mga pasyente. Ang mga pasyente ay dapat na sanayin upang maiwasan ang paglitaw ng matinding hypoglycemia, dapat bigyan ng pansin ang pagtanggi sa alkohol, pagdaragdag ng pisikal na aktibidad, fractional na pagkain at pagsunod sa therapy ng kapalit ng enzyme. Karamihan sa mga kamakailan-lamang, islet autotransplantation ay iminungkahi upang maiwasan ang pag-asa sa insulin. Tinitiyak ng islet autotransplantation ang matatag na pag-andar ng beta-cell at mahusay na kontrol ng glycemic ng hanggang sa 13 taon pagkatapos ng pagsasagawa ng kabuuang pancreatectomy para sa paggamot ng talamak na pancreatitis.
Dahil sa matinding "fragility" ng diabetes sa mga pasyente na may mga sakit sa pancreatic, edukasyon ng pasyente at pagsubaybay sa sarili ng mga antas ng glucose sa dugo ay napakahalaga. Ang mahigpit na kontrol ng glucose sa bahay at paulit-ulit na pangangasiwa ng mga maliliit na dosis ng insulin, kasama ang masinsinang mga programang pang-edukasyon, ay maaaring humantong sa mabuti, matatag na kontrol sa metaboliko sa mga pasyente. Gayunpaman, dapat silang samahan ng mga tukoy na hakbang, kabilang ang pagwawasto ng katayuan sa nutrisyon at pag-alis ng alkohol ng pasyente. Ang labis na pag-inom ng alkohol ay humahantong din sa mga progresibong pinsala sa atay, na nag-iisa ay maaaring makapinsala sa metabolic control.
Ang impeksiyon na pagsipsip na may steatorrhea ay nagdaragdag ng peligro ng hypoglycemia at may kapansanan na pagtatago ng insulin sa pamamagitan ng mga karamdaman ng sistema ng risetin. Sa mga pasyente na may pancreatogenic diabetes mellitus, ang therapy ng enzyme na may mga gamot na lumalaban sa acid ay dapat ibigay upang mabawasan ang pagpapakawala ng taba na may mga dumi sa ibaba 20 g / araw. Ang magkakasunod na paggamot sa mga antagonist ng receptor ng H2 ay inirerekomenda dahil ang isang pagbawas sa pagtatago ng gastric acid ay binabawasan ang pagkasira ng pancreatic enzymes. Inirerekomenda ang isang high-calorie diet (higit sa 2500 kcal / day) na mayaman sa kumplikadong carbohydrates at mababa sa taba. Sa mga pasyente na may talamak na pancreatitis, ang paggamit ng taba ay maaaring dagdagan ang dalas at kasidhian ng sakit sa tiyan. Kaya, ang paggamit ng taba ay hindi dapat lumagpas sa 20-25% ng kabuuang paggamit ng calorie. Ang mga paglilingkod ay dapat na maliit at madalas kumain, na may 3 pangunahing pagkain at 2 o 3 mga pansamantalang meryenda. Kung kinakailangan, ang diyeta ay dapat na pupunan ng mga electrolytes, calcium, bitamina D at potasa. Ang pinabilis na pagbiyahe sa bituka at paglalaglag sindrom pagkatapos ng gastrectomy ay maaari ring mag-ambag sa malabsorption at hindi matatag na metabolic control. Sa wakas, sa ilang mga pasyente na may diabetes mellitus pangalawa upang makakuha ng sakit sa pancreatic, maaaring mahirap makamit ang pinakamainam na metabolic control dahil sa mataas na peligro ng hypoglycemia. Ang pagpapanatili ng mga antas ng glucose ng plasma nang bahagya sa itaas ay maaaring kinakailangan upang maiwasan ang madalas na reaksyon ng hypoglycemic at pagbutihin ang kalidad ng buhay. Dapat itong alalahanin na marami sa mga pasyente na ito ay nabawasan ang pag-asa sa buhay at mas mababang panganib ng pagbuo ng mga komplikasyon sa diabetes. Kahit na ang ketoacidosis ay bihirang maganap, maaari itong biglang umunlad sa ilalim ng stress (impeksyon, operasyon, atbp.), At nangangailangan ng naaangkop na pagsasaayos ng mga dosis ng insulin.
Mga uri ng Pancreatitis
Ang sakit ay nangyayari sa talamak at talamak na mga form.
Sa talamak na form, dahil sa pamamaga, ang pancreatic juice ay hindi pumasa sa lumen ng duodenum, ngunit hinuhukay ang mga tisyu ng pancreas mismo. Ang prosesong ito ay nagdudulot ng mga pagbabago sa necrotic sa mga cell ng may sakit na organ, at lalo na sa mga malubhang kaso, ang kumpletong pagkamatay ng buong glandula.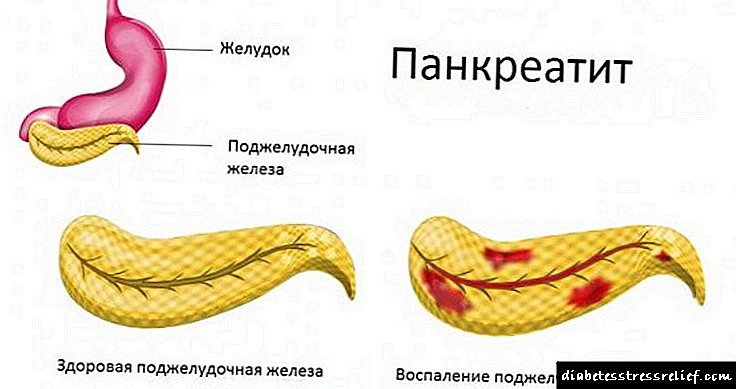
Ang talamak na pancreatitis, depende sa sanhi, ay inuri ayon sa sumusunod:
- Pangunahing - orihinal na bumangon sa pancreas para sa ilang kadahilanan.
- Pangalawang - ay isang kinahinatnan ng mga sakit ng iba pang mga organo: cholecystitis, ulser, enterocolitis.
- Post-traumatic - isang bunga ng pagkakalantad sa makina o operasyon.Ang mekanismo ng diabetes
Ang type 1 na diabetes mellitus, na may pancreatitis, ay lilitaw dahil sa ang katunayan na ang mga inflamed pancreatic ducts ay hindi pumasa sa mga digestive enzymes sa lumen ng duodenum 12 at pagsisimula ng sarili, nagsisimula ang pagkabulok ng cell tissue sa mataba, nag-uugnay o kumpleto na pagkamatay ng mga fragment ng organ. Ang katawan ay nakakaranas ng isang ganap na kakulangan sa insulin, at ang antas ng glucose sa dugo ay tumataas, na nakakaapekto sa lahat ng mga sistema ng katawan.
Ang type 2 diabetes ay nangyayari na may sapat na paggawa ng insulin. Ngunit dahil sa isang paglabag sa mga mekanismo ng metabolic, hindi nito natutupad ang pangunahing pagpapaandar nito, na lumilikha ng isang kakulangan sa kamag-anak.
Ang mga pagbabago sa pathological ay natipon sa paglipas ng panahon at nahahati sa apat na yugto:
- Sa unang yugto, ang mga panandaliang exacerbations ay interspersed na may mahabang lulls. Sa glandula, ang talamak na pamamaga ay nabuo, pangunahin na dumadaloy nang tahimik na may mga bihirang sindrom ng sakit. Ang panahong ito ay maaaring tumagal ng hanggang sa 10-15 taon.
- Ang ikalawang yugto ay nailalarawan sa pamamagitan ng isang mas malinaw na Dysfunction ng sistema ng pagtunaw. Ang pamamaga ay naghihimok ng hindi makontrol na pagpapalabas ng insulin sa dugo, na maaari ring humantong sa pansamantalang hypoglycemia. Ang pangkalahatang kondisyon ay kumplikado sa pamamagitan ng may kapansanan na dumi, pagduduwal, pagbaba ng gana, pagbuo ng gas sa lahat ng mga seksyon ng gastrointestinal tract.
- Ang pag-andar ng pancreas ay kritikal na nabawasan. At, kung sa isang walang laman na tiyan, ang mga pagsusuri ay hindi naghahayag ng mga paglihis, pagkatapos pagkatapos kumain, ang glucose sa plasma ng dugo ay tinutukoy na higit sa normal na agwat ng oras.
- At sa huling yugto, nangyayari ang pagbuo ng pangalawang diyabetis, na nakakaapekto sa isang third ng mga pasyente na may talamak na pancreatitis.
Mga tampok ng kurso ng diabetes sa talamak na pancreatitis
Makatarungang tapusin na ang dalawang sakit ay mas mahirap tratuhin kaysa sa isa. Ngunit ang kasanayan ay nagpapakita ng kabiguan ng naturang konklusyon. Ang pangalawang proseso ay may isang bilang ng mga tampok, salamat sa kung saan maaari itong gumaling nang maayos:
- Halos walang ketoacitosis,
- Ang paggamot ng insulin ay madalas na humahantong sa hypoglycemia,
- Mabuti para sa mga low diet diet,
- Sa unang yugto, ang mga gamot sa bibig para sa diyabetis ay lubos na epektibong nakagaling. Pag-iwas at paggamot ng pancreatic diabetes mellitus
Hindi lahat ng talamak na pancreatitis ay kinakailangang sanhi ng pag-unlad ng diabetes. Gamit ang tamang paggamot at mahigpit na diyeta, hindi mo lamang mapapabuti ang pancreas, ngunit mapipigilan din ang simula ng diyabetis.
Ang doktor endocrinologist ay pumipili ng indibidwal na paggamot sa bawat indibidwal na kaso. Nakasalalay sa mga tagapagpahiwatig ng paggawa ng mga digestive enzymes ng glandula, ang isang karampatang dalubhasa ay inireseta ang kapalit na therapy batay sa mga enzymes ng gamot ng isang katulad na pagkilos. Pati na rin ang mga iniksyon ng insulin kung kinakailangan.
Nutrisyon para sa pancreatitis at diabetes

Kailangan mong malaman na ang tamang paggamot at mahigpit na pagsunod sa diyeta ay maaaring humantong sa kumpletong pagpapagaling mula sa mga malubhang karamdaman. Kumakain nang madalas at sa maliit na bahagi - 250-300 gramo bawat pagkain.Magbigay ng kagustuhan sa mga produktong naglalaman ng mga protina: toyo, puti ng itlog, karne, isda, mani.
Alisin mula sa diyeta acidic na pagkain na nag-uudyok ng mabilis na pagtatago ng gastric juice: acidic, maanghang, pinausukang, pinirito, naglalaman ng alkohol, masyadong mainit o malamig. Sa isang salita, lahat ng pinggan. na maaaring maging sanhi ng karagdagang pagkapagod sa pancreatic pagtatago.
Mas mainam na kukulaw ang pagkain at natupok sa mainit, kaysa sa mainit o malamig.
Kung mahirap na nakapag-iisa na pumili ng tamang diyeta, maaari kang mag-aplay ng espesyal na idinisenyo na mga rekomendasyon sa pagdidiyeta na nakolekta sa ilalim ng mga pangalan: mesa Blg. 5 para sa mga pasyente na may pancreatitis at mesa No. Ngunit bago piliin ito o ang diyeta na iyon, kinakailangan na kumunsulta sa iyong doktor.
Isinasaalang-alang lamang ang lahat ng mga tampok ng kurso ng sakit at pangkalahatang kondisyon ng pasyente, binibigyan ng doktor ang pinaka tumpak na mga rekomendasyon sa nutrisyon.
Pagpili ng produkto
Sa iba't ibang mga panahon ng sakit, ang diyeta ay maaaring magkakaiba nang kaunti. Kaya, halimbawa, ang mga matamis at maasim na prutas o pinggan batay sa bigas, oatmeal at semolina ay lubos na katanggap-tanggap sa mga panahon ng matagal na pagtanggal, ay ganap na hindi kasama kapag lumala ang sakit.
Ang mga angkop na produkto ay dapat na mapili nang isa-isa para sa bawat pasyente, isinasaalang-alang:
- Mga kagustuhan sa personal
- Pag-upo ng Glucose
- Hindi pagpaparaan sa anumang sangkap
- Pagwawasto ng bahagyang pagsipsip ng mga sustansya.

Sa talamak na panahon, mahigpit na ipinagbabawal na kumain ng mga pinggan na may mataas na nilalaman ng asukal, mataba at pinausukang pagkain, pastry, pinirito na pagkain, cereal: kanin, oatmeal, semolina, hilaw na prutas at gulay, puting tinapay.
Tulad ng para sa mga langis ng gulay, mas mahusay na gamitin, sa isang makatwirang halaga, linseed at oliba ng unang malamig na pinindot, na may mga katangian ng pagpapagaling. Masisira rin nito ang gatas na may mababang nilalaman ng taba. Ang gatas ay nagpapalusog sa katawan ng mga bitamina, mineral at tumutulong na mapawi ang mga nagpapaalab na proseso sa digestive tract.
Sa kasamaang palad, ang mga tao ay nakaayos na, na nauunawaan ang buong halaga ng kalusugan, sila ay "hinukay ang kanilang libingan ng isang kutsara." Ngunit ang parehong katutubong karunungan ay matagal nang nakakahanap ng isang simpleng solusyon sa mga problema sa pancreas - gutom, sipon at kapayapaan.
Ang pagsunod sa simpleng panuntunan na ito at pagsunod sa espesyal na napiling therapy, ang karamihan sa mga pasyente ay maaaring pagtagumpayan ang maraming mga karamdaman at bumalik sa isang malusog, buong estado.